 Paciente femenina Edad: 46 añosFecha de consulta: Abril del 2007Motivo de consulta: dolor en cara interna de pie izquierdo
Paciente femenina Edad: 46 añosFecha de consulta: Abril del 2007Motivo de consulta: dolor en cara interna de pie izquierdoAntecedentes: no presenta
Enfermedad actual: dolor en cara interna de pie izquierdo que apareció post esfuerzo de 1 mes de evolución que limitaba la deambulación. Es evaluada por medico clínico quien diagnostica tendinitis e indica tto con aines al que no responde por lo que es derivada al Servicio de Traumatología quienes confirman diagnóstico e indican aines im, calor y reposo.
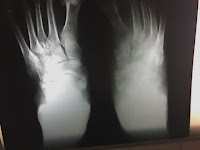
Ante la falta de respuesta al tratamiento consulta nuevamente con otro Traumatólogo quien solicita Rx. Pie izquierdo que presenta signos de osteoporosis, indicándole venda elástica, kinesioterapia, aines y calcio.
La paciente persiste sintomática asociándose una tumefacción en dorso de pie por lo que consulta y le realizan una ecografía de partes blandas en la que se observa edema del TCS sin colección. Indican aines y reposo.Ante la falta de respuesta la paciente consulta con un especialista en Traumatología en la ciudad de La Plata
Traumatología: solicitan nueva Rx. Ambos pies (Octubre 2007) y laboratorio con ERS 61mm/h. En la Rx comparativa de ambos pies se observa una diferencia notable de densidades óseas a expensas de un proceso osteolítico que involucra huesos del tarso, cuñas y escafoides con tumefacción de partes blandas. Por todo ello y ante la persistencia de la sintomatología se decide la exploración quirúrgicaCirugía: se constató durante el procedimiento un proceso inflamatorio inespecífico, se debridó la zona y se envía para anatomía patológica y cultivos.
Anatomía Patológica: Proceso inflamatorio granulomatoso necrotizante deshabitado.Cultivos: negativos, BAAR negativo.
Sigue con tratamiento con Aines y kinesioterapia con mala respuesta y empeoramiento de la sintomatología por lo que se decide realizar TAC de la zona
TAC(02/08): signos de osteólisis de huesos tarsianos involucrando cuñas y escafoides con importante componente de partes blandas periféricas (proceso osteolítico infeccioso?)
Centellograma oseo Tc99 (02/08): hiperactividad en sector lateral de tarso izquierdo que persiste en las imágenes de 24 horas. Hiperflujo e hiperemia de la zona. Hipercaptación difusa en pie derecho, probablemente originada por alteración de la marchaLaboratorio: ERS 90mm/h
Anatomía patológica (03/08):(material intraóseo, cortical y partes blandas)Cuadro de proceso inflamatorio crónico granulomatoso observable en AR,Fiebre Reumática y LESCultivos: negativos
Hasta este momento es de hacer notar que después de un año de evolución del proceso, la paciente presentó siempre buen estado general, ausencia de manifestaciones sistémicas como fiebre, sudoración, adelgazamiento, compromiso de piel o mucosas, prurito, articulaciones o partes blandas a excepción del pié izquierdo, nódulos subcutáneos etc.
Tampoco refiere viajes a zonas exóticas en los últimos años
No se le realizaron análisis mas allá de Hemogramas( que siempre fueron normales) y VSG que estaba elevada según consta.
La paciente fue vista durante este año de evolución por especialistas en Traumatología y Ortopedia, y solo después de que se recibe la Anatomía Patológica por Reumatólogos
Se presentó la paciente en Ateneo para discusión diagnóstica, plan de estud
 io y eventuales tratamientos
io y eventuales tratamientosA la paciente se le solicitó laboratorio completo con colagenograma (FAN, Anca, Rose Ragan, etc) siendo todos negativos
Rx. Tórax: acentuación de la trama intersticial en ambos campos pulmonaresRx. Pie izquierdo: rarefacción óseaPPD(04/08): 20mm diámetro y 3mm elevación
Se solicita TAC de Tórax que muestra severa intersticiopatía bilateral que en el contexto de la paciente con antecedentes de proceso granulomatoso óseo en pie y PPD hiperérgica, se propone iniciar tratamiento antituberculoso.La paciente vuelve a ciudad de orígen y comienza con vómitos alimentarios,fiebre de 40ºC y cefalea intensa con rápida progresión en horas a diplopía y deterioro del sensorio por lo que se interna en UTI, donde se constata síndrome meníngeo franco.
Se realiza punción lumbar: que mostró un aumento de celularidad con predominio linfocitario aumento de las proteínas y descenso leve de la glucorraquia(lamentablemente no figuran los resultados del estudio físico químico), interpretándose como meningitis Tuberculosa
Se realiza RMN y TAC que muestra numerosas imágenes nodulares tanto supra como infratentoriales compatibles con granulomas tuberculosos
HIV negativo
Cultivo del material del absceso óseo para BAAR positivo al cabo de 90 días.
Se inicia tratamiento tuberculostático por sonda nasogástrica, con lo que comienza una lenta mejoría del cuadro clínico, recuperación del estado de conciencia, y correción de los parámetros humorales
Al cabo de 2 meses de tratamiento la paciente presenta una notable mejoría sin secuelas neurológicas
Tuberculosis
Es la causa infecciosa que mas muertes produce en el planeta. La OMS estima que 2 billones de pacientes tienen TBC latente y que 3 millones mueren por la enfermedad en todo el mundo
Patofisiología
Los humanos son los únicos reservorios conocidos para Mycobacterium tuberculosis. Se transmite por vía aérea por las llamadas “droplet nuclei”(microgotas), de aproximadamente 1 a 5 micrones de diámetro. Cada una de ellas puede tener 10 bacilos. Pueden permanecer suspendidas en el aire por varias horas dependiendo del medio ambiente. Estas microgotas son generadas durante la conversación la tos y el estornudo. Un único episodio de tos puede generar 3000 microgotas. Hablar 5 minutos 3000 microgotas cantar durante 1 minuto 3000 microgotas. El estornudo es lejos la forma más eficiente de generar microgotas (decenas de miles) que pueden diseminarse 3 metros a la redonda. Los bacilos que entran así al aparato respiratorio llegan a los espacios aéreos del pulmón, son fagocitados por los macrófagos y conducidos a los linfáticos regionales, teniendo 4 posibilidades o destinos: 1) pueden ser destruidos por el sistema inmune, 2) pueden comenzar a multiplicarse y causar TBC primaria, 3) pueden pasar al estado de latencia y permanecer “dormidos” y 4) pueden proliferar después de un período de latencia (enfermedad de reactivación)
Una vez que el bacilo de Koch entra al organismo hay una etapa en la que todavía la inmunidad celular no ha generado el desarrollo de linfocitos específicos, y se produce entonces la llamada diseminación postprimaria del microorganismo. Son así afectados en esta pr
 ecoz etapa de la enfermedad los diferentes órganos como la corteza renal, los ganglios linfáticos, los plexos coroideos, las metáfisis óseas, los ovarios y las trompas etc. Una vez que la inmunidad celular específica se hace presente estas pequeñas comunidades de bacilos quedan acantonados de por vida dentro de las células en los diversos tejidos, viviendo en forma latente, con escasa actividad metabólica, la mayoría de las veces en forma definitiva sin expresarse clínicamente nunca en la vida del individuo. Cuando por cualquier motivo la inmunidad disminuye su efectividad alguno de estos focos puede reactivarse y comenzar a proliferar produciendo una forma secundaria de Tuberculosis, en cualquier localización (renal, ganglionar, osteoarticular, m
ecoz etapa de la enfermedad los diferentes órganos como la corteza renal, los ganglios linfáticos, los plexos coroideos, las metáfisis óseas, los ovarios y las trompas etc. Una vez que la inmunidad celular específica se hace presente estas pequeñas comunidades de bacilos quedan acantonados de por vida dentro de las células en los diversos tejidos, viviendo en forma latente, con escasa actividad metabólica, la mayoría de las veces en forma definitiva sin expresarse clínicamente nunca en la vida del individuo. Cuando por cualquier motivo la inmunidad disminuye su efectividad alguno de estos focos puede reactivarse y comenzar a proliferar produciendo una forma secundaria de Tuberculosis, en cualquier localización (renal, ganglionar, osteoarticular, m eníngea, peritoneal etc).
eníngea, peritoneal etc).Clínica
No nos detendremos en este resumen a describir las manifestaciones de la TBC en los distintos sistemas que puede afectar pero si haremos hincapié en la forma osteoarticular, y de SNC que son, además de la forma pulmonar las que presentó nuestra paciente.
Tuberculosis ósea:
En la década del 80 después de una firme declinación en la incidencia en las décadas anteriores hubo un resurgimiento de la Tuberculosis en general y de la osteoarticular en particular coincidiendo con la aparición del Sida. El patrón de manifestaciones extrapulmonares en general ha cambiado con una mayor incidencia de las mismas (pleural, ganglionar y osteoarticular) y con mayor dificultad para el diagnóstico de las mismas, para lo que se requiere un alto índice de sospecha. Por otro lado, una vez obtenidas las muestras de tejido para estudios diagnósticos, la ausencia frecuente de granulomas, y la ausencia de desarrollo de Mycobacterium tuberculosis no debe descartar la presencia de la enfermedad, para lo que hoy se cuenta con metodología diagnóstica de gran ayuda como niveles de adenosin deaminasa(ADA), y PCR casi imprescindibles para el diagnóstico de TBC extrapulmonar.
La Tuberculosis ósea es una forma de Tuberculosis secundaria producida por la reactivación de un foco óseo sembrado en la etapa de diseminación posprimaria, a veces muchos años después de producida la misma.
El sitio mas común de afectación en la TBC osteoarticular es la columna vertebral (Mal de Pott). Cuyos síntomas incluyen lumbalgia o rigidez dorsolumbar, parálisis en miembr
 os inferiores en pacientes con diagnóstico tardío. Alrededor del 50% de los casos de TBC osteoarticular es extraespinal. La artritis Tuberculosa usualmente afecta una sola articulación. Aunque cualquier articulación puede verse afectada la cadera y la rodilla son las más frecuentemente comprometidas, seguidas por el tobillo, muñeca y hombro. El dolor puede preceder a los cambios radiográficos por semanas a meses. El compromiso de múltiples sitios no es común. Las lesiones óseas puras pueden ser silentes hasta que haya alguna complicación tal como fractura por compresión del hueso, compromiso de tejidos vecinos o formación de abscesos fríos que se pueden drenar espontáneamente a la superficie de la piel. Las lesiones óseas son comúnmente vistas como periostitis o formación de lesiones quísticas. A veces cuando la TBC es multicéntrica presentándose como lesiones osteolíticas requiere hacer diagnóstico diferencial con Mieloma Múltiple, metástasis óseas, u osteomielitis. Otros diagnósticos diferenciales de estas lesiones incluyen Gota, Actinomicosis, Coccidioidomicosis, Maduromicosis, Criptococosis Sífilis etc.
os inferiores en pacientes con diagnóstico tardío. Alrededor del 50% de los casos de TBC osteoarticular es extraespinal. La artritis Tuberculosa usualmente afecta una sola articulación. Aunque cualquier articulación puede verse afectada la cadera y la rodilla son las más frecuentemente comprometidas, seguidas por el tobillo, muñeca y hombro. El dolor puede preceder a los cambios radiográficos por semanas a meses. El compromiso de múltiples sitios no es común. Las lesiones óseas puras pueden ser silentes hasta que haya alguna complicación tal como fractura por compresión del hueso, compromiso de tejidos vecinos o formación de abscesos fríos que se pueden drenar espontáneamente a la superficie de la piel. Las lesiones óseas son comúnmente vistas como periostitis o formación de lesiones quísticas. A veces cuando la TBC es multicéntrica presentándose como lesiones osteolíticas requiere hacer diagnóstico diferencial con Mieloma Múltiple, metástasis óseas, u osteomielitis. Otros diagnósticos diferenciales de estas lesiones incluyen Gota, Actinomicosis, Coccidioidomicosis, Maduromicosis, Criptococosis Sífilis etc.Una PPD positiva y una VSG acelerada son importantes pistas para pensar en TBC, sin embargo la PPD puede ser negativa en 10% , y el mismo porcentaje pueden tener VSG normal!!!
El diagnóstico definitivo depende de la punción aspiración con aguja bajo control radiográfico, ecográfico o por TAC , con el procesamiento adecuado de las muestras para exámenes histopatológicos cultivos, inoculación a cobayos etc. El cultivo tradicional de las micobacterias requieren varias semanas para el desarrollo e identificación. Nuevas tecnologías incluyen sondas ribosomales de RNA o PCR de DNA que permiten la identificación dentro de las 24 hs. Los métodos de cultivos radiométricos (Bactec), permiten obtener de
 sarrollos en tiempos mucho más cortos.
sarrollos en tiempos mucho más cortos.Siempre hay que obtener muestras de sangre para realizar estudios de serología para HIV
Tuberculosis de SNC
Patofisiología: en la etapa de diseminación posprimaria los bacilos tuberculosos siembran las meninges o el parénquima cerebral resultando en la formación de pequeños focos subpiales o subependimarios, que pueden pasar a la fase latente por mucho tiempo. Estos focos llamados focos de Rich son los focos de reactivación en el caso de Meningitis Tuberculosa. La diseminación al SNC es mas probable si el paciente desarrolla una TBC miliar. Una vez producidos los focos de Rich, en el paciente con Meningitis Tuberculosa, se produce un crecimiento de estos focos con aumento de tamaño de los mismos hasta que se rompen al espacio subaracnoideo causando la meningitis, mientras que los focos de bacilos mas profundos en el cerebro o en la médula causan tuberculomas o abscesos cerebrales tuberculosos. Estos abscesos pueden romperse a los ventrículos, no así los focos de Rich
Un grueso y gelatinoso exudado infiltra los vasos meníngeos y corticales produciendo inflamación (vasculitis), obstrucción o infartos. La meningitis basilar da cuenta de la afectación de los pares craneales III, VI y VII, conduciendo eventualmente a hidrocéfalo obstructivo por obstrucción de las cisternas basales. Los procesos patológicos subsecuentes son la formación
 de adherencias, la vasculitis obliterativa y la encefalitis o mielitis.
de adherencias, la vasculitis obliterativa y la encefalitis o mielitis.Los tuberculomas son conglomerados caseosos en el cerebro centralmente localizados, que pueden alcanzar gran tamaños sin producir meningitis. Bajo condiciones de inmunodepresión severa pueden evolucionar a areas de cerebritis o francos abscesos cerebrales, pero el curso usual es hacia la coalescencia de focos caseosos y encapsulación fibrosa. A veces el tuberculoma se forma paradójicamente cuando el paciente está bajo tratamiento antituberculoso y antiretroviral como expresión de reconstitución inmune.
La meningitis espinal puede ser consecuencia de diseminación de meningitis intracraneal, como resultado de ruptura de un foco de Rich primario en la superficie de la médula rompiéndose al espacio subaracnoideo, o por extensión transdural a punto de partida de un foco óseo de espondilitis tuberculosa (Pott) Las lesiones a este nivel son las mismas que a nivel intracraneal, con vasculitis, evolución a infartos etc.
Las lesiones óseas precoces en la vértebra son invariablemente debidas a diseminación hematógena afectando a menudo la vértebra cerca del disco intervertebral. El disco está casi siempre afectado por la progresión de la enfermedad y a su través se afecta la vértebra adyacente junto a los ligamentos longitudinales anterior y posterior. Rapidamente desarrolla un absceso frío ya sea paraespinal en la región dorsolumbar o como absceso retrofaringeo en la región cervical. A medida que la enfermedad progresa el aumento de la descalcificación y erosión resultan en una colapso óseo progresivo con destrucción de los discos intervertebrales que afectan tanto como 3 a 10 vértebras en una lesión ocasionando una severa c
 ifosis al paciente. El absceso puede romperse al compartimiento intraespinal ocasionando una meningitis espinal primaria, una peripaquimeningitis hiperplásica, un absceso intraespinal o un tuberculoma espinal.
ifosis al paciente. El absceso puede romperse al compartimiento intraespinal ocasionando una meningitis espinal primaria, una peripaquimeningitis hiperplásica, un absceso intraespinal o un tuberculoma espinal.Efectos patológicos: el edema de papila es el efecto visual mas común en la Meningitis Tuberculosa pudiendo progresar a atrofia óptica y ceguera por compromiso directo del nervio óptico y del quiasma por exudados basales (aracnoiditis optoquiasmática).Otras causas de afectación visual son la corioretinitis, neuritis óptica, oftalmoplejía internuclear, y aveces hay inicio abrupto de oftalmoplejía dolorosa.
Los pares craneales mas frecuentemente afectados por la Meningitis Tuberculosa son el VI(el mas prevalente), III, IV, VII y menos frecuentemente el II, VIII, X, y XII.
El súbito inicio de déficits neurológicos incluyen monoplejías, hemiplejías, afasia y tetraparesia. Aunque a veces son manifestaciones de fenómenos post ictales (parálisis de Todd), la mayoría de las veces son debidas a cambios vasculíticos que resultan en focos isquémicos. Mientras algunos de estos cuadros pueden ser también expresión de aracnoiditis proliferativa o hidrocéfalo secundario, las vasculitis parecen ser la causa principal de los mismos. La vasculitis con trombosis e infarto hemorrágico puede afectar vasos que atraviesan la zona de base de cráneo o la región espinal, afecta la corteza o la profundidad del parénquima. Mycobacterium Tuberculosis también invade la adventicia directamente e inicia el proceso vasculítico. Una reacción neutrofílica temprana es seguida por infiltración de linfocitos, células plasmáticas y macrófagos conduciendo a la destrucción progresiva de la adventicia, disrupción de las fibras elásticas y finalmente destrucción de la íntima. Eventualmente la degeneración fibrinoide dentro de pequeñas arterias y venas produce aneurismas, múltiples trombos y hemorragias focales, solas o en combinación. El temblor es el trastorno de movimiento más común en el curso de la Meningitis Tuberculosa. En un pequeño porcentaje de los pacientes hay coreoatetosis y hemibalismo. Además, mioclonus y disfunción cerebelosa han sido observados. Estos trastornos del movimien
 to se ven en pacientes que tienen lesiones vasculares profundas.
to se ven en pacientes que tienen lesiones vasculares profundas.La Tuberculosis Meníngea es difícil de diagnosticar, y es importante un alto índice de sospecha para hacer un diagnóstico temprano. Es importante el interrogatorio sobre historia social , incluyendo recientes contactos con pacientes tuberculosos. Interrogar sobre estudios positivos de PPD sobre todo seroconversión reciente. Determinar si hay historia de inmunosupresión por enfermedad conocida o por tratamientos con ciertas drogas como uso e corticosteroides.. Chequear si hay historia negativa de vacunación BCG.
Usualmente el pródromo es inespecífico, e incluye cefalea, vómitos, fotofobia y fiebre. En una serie importante solo dos pacientes presentaron síntomas meningíticos. La duración de los síntomas de presentación pueden durar desde 1 día a 9 meses, aunque el 55% se presentó con síntomas de menos de 2 semanas de duración.
En los inmunocompetentes la TBC de SNC usualmente toma la forma de meningitis que causa una enfermedad aguda a subaguda caracterizada por fiebre, cefalea, malestar meningismo, confusión en un período de 2 a 3 semanas.
Durante el período prodrómico hay síntomas inespecíficos que incluyen fatiga, malestar, mialgia y fiebre. A menudo en el primer estadio de meningitis los pacientes tienen infección de vías aéreas superiores, hecho que debe recordarse cada vez que fiebre e irritabilidad o letargia parezcan fuera de proporción para un cuadro de VAS, o que persistan los síntomas generales después de la mejoría del cuadro respiratorio. Fiebre y cefalea pueden estar ausentes en tanto como el 25% de los pacientes y el malestar general puede faltar en el 60% de los casos. La cefalea y los cambios en el estado mental son comunes en los ancianos.
Los trastornos visuales incluyen pérdida de visión hasta la ceguera y ocasionalmente inicio abrupto de oftalmoplejía dolorosa.
Déficit neurológicos focales como monoplejía, hemiplejía, afasia y tetraparesia han sido reportados.
Temblor y movimientos anormales ya han sido descriptos.
El Síndrome de Secreción inadecuada de Hormona Antidiurética (SIADH) es una complicación común asociada a mal pronóstico.
Presentaciones menos frecuentes incluyen convulsiones febriles en niños, parálisis de nervios craneales aisladas, edema de papila bilateral y estado confusional.
La meningitis Tuberculosa espinal puede manifestarse de una forma aguda o crónica. La forma e meningitis espinal primaria es caracterizad a menudo por mielopatía con parálisis ascendente que progresa a parálisis ascendente. A veces debuta el cuadro como una paraplejía aguda con retención urinaria que mimetizan un Síndrome de Guillain Barre o una Mielitis Transversa.
La forma subaguda es a menudo caracterizada por mieloradiculopatía con dolor radicular, y paraplejía o tetraplejía progresivas.
Una forma mas crónica, menos agresiva, mimetiza un síndrome compresivo de lenta evolución o una aracnoiditis inespecífica.
Conclusiones: se presentó una paciente de 46 años con un cuadro doloroso de un año de evolución, en región de tarso de pie izquierdo que cursó con descalcificación de la zona como expresión de un foco inflamatorio óseo e hipervascularización, y finalmente con osteólisis franca. Finalmente se arriba en forma tardía al diagnóstico de Tuberculosis ósea a través de un cultivo positivo para Mycobacterium Tuberculosis del material obtenido quirúrgicamente de la zona, acompañado por una PPD hiperérgica y la presencia de granulomas en la anatomía patológica.
La evolución de la paciente a compromiso pulmonar y de SNC se interpretan como diseminación hematógena del foco óseo, probablemente condicionados por el uso de corticosteroides en varias oportunidades por el cuadro doloroso del pie.
La Tuberculosis secundaria en un paciente inmunocompetente es habitualmente un foco único, en este caso hubo afectación simultánea de pulmón y SNC por una probable diseminación hematógena masiva y sostenida que afectó el pulmón y el cerebro y meninges en forma difusa.
Llama la atención la ausencia de manifestaciones sistémicas como fiebre, sudoración nocturna, adelgazamiento sino hasta la parte final de la evolución, aunque no se descarta que puedan haber existido
Bibliografía
1) Extrapulmonary tuberculosis: an overview.
Golden MP, Vikram HR.
Am Fam Physician. 2005 Nov 1;72(9):1761-8
2) Extrapulmonary tuberculosis revisited: a review of experience at Boston City and other hospitals.
Alvarez S, McCabe WR.
Medicine (Baltimore). 1984 Jan;63(1):25-55
3) The diagnostic enigma of extra-pulmonary tuberculosis.
Sen P, Kapila R, Salaki J, Louria DB.
J Chronic Dis. 1977 Jun;30(6):331-50
4) Advisory Council for the Elimination of Tuberculosis, Advisory Committee on Immunization Practices. The role of BCG vaccine in the prevention and control of tuberculosis in the United States. A joint statement by the Advisory Council for the Elimination of Tuberculosis and the Advisory Committee on Immunization Practices. MMWR Morb Mortal Wkly Rep. Apr 26 1996;45(RR-4):1-18.
5) Chawla KP, Pandit AA, Jaiswal PK, Ahuja A. Osteoarticular tuberculosis with involvement of multiple sites (a case report). J Postgrad Med 1990;36:171
6) Berenguer J, Moreno S, Laguna F, et al. Tuberculous meningitis in patients infected with the human immunodeficiency virus. N Engl J Med. Mar 5 1992;326(10):668
7) Bhargava S, Gupta AK, Tandon PN. Tuberculous meningitis--a CT study. Br J Radiol. Mar 1982;55(651):189-96
8) Dastur DK, Manghani DK, Udani PM. Pathology and pathogenetic mechanisms in neurotuberculosis. Radiol Clin North Am. Jul 1995;33(4):733-52.
9) Rich AR, McCordick HA. The pathogenesis of tuberculous meningitis. Bulletin of John Hopkins Hospital. 1933;52:5-37
10) Seth R, Sharma U. Diagnostic criteria for Tuberculous Meningitis. Indian J Pediatr. Apr 2002;69(4):299-303
En breve se publicarán las imágenes del caso en cuestión. Mientras tanto en la columna de la izquierda de la página se pueden observar algunas imágenes relacionadas con el caso
Presentó la Dra Silvina Mondini






 rica descripta en las imágenes. Ésta puede o no , tener que ver con el DIU supuestamente extrauterino. De ser así habría que preguntarse porqué después de cuatro años comienza con un cuadro de dolor agudo. Una explicación sería que esta masa está comprometiendo algún asa de ileon terminal y produciendoun cuadro subobstructivo. Eso explica el carácter cólico del dolor, algunas asas distendidas en la Rx de abdomen y las deposiciones blandas que refiere la paciente siguiendo al dolor cólico.
rica descripta en las imágenes. Ésta puede o no , tener que ver con el DIU supuestamente extrauterino. De ser así habría que preguntarse porqué después de cuatro años comienza con un cuadro de dolor agudo. Una explicación sería que esta masa está comprometiendo algún asa de ileon terminal y produciendoun cuadro subobstructivo. Eso explica el carácter cólico del dolor, algunas asas distendidas en la Rx de abdomen y las deposiciones blandas que refiere la paciente siguiendo al dolor cólico.



