Espacio virtual creado para discutir casos clínicos, actualizar temas y comentar inquietudes relacionadas con la práctica de la Medicina Interna
martes, 28 de abril de 2009
Mejor respuesta.
El examen físico general y el examen neurológico son normales. Los estudios de laboratorio no tienen alteraciones excepto un hematocrito de 35% y una velocidad de sedimentación globular de 106 mm/hora.
El paso siguiente más importante es:
A) Ibuprofeno 400 mg 3 veces por día.
B) Prednisona 15 mg/día.
C) Biopsia bilateral de la arteria temporal.
D) Solicitar ANCA.
E) Solicitar CPK en suero.
Respuesta correcta: B
Objetivo educacional: Diagnosticar y tratar la polimialgia reumática.
Esta paciente tiene un caso típico de polimialgia reumática. En general se acepta que si un paciente no tiene síntomas de arteritis de la temporal, la mejor medida es iniciar un esquema de terapéutico de prueba con prednisona en dosis bajas. No están indicadas más pruebas diagnósticas. Estos pacientes tienen ciertamente riesgo de arteritis de la temporal, pero el beneficio potencial de administrar corticosteroides a dosis bajas, combinado con la baja tasa de resultados positivos en otros estudios diagnósticos, hace que sea más adecuado administrar tratamiento.
Los AINES rara vez son útiles en estos pacientes, y en los ancianos pueden ser tan tóxicos o más, que la prednisona en dosis bajas. No se ha definido aún si debe o no realizarse la biopsia de la arteria temporal, pero en los últimos años ha surgido el consenso de que los pacientes sin síntomas atribuibles a arteritis de la temporal, tienen un riesgo muy bajo de ceguera, incluso si la biopsia es positiva.
Los ANCA son útiles en pacientes con síntomas sugestivos de granulomatosis de Wegener o poliarteritis microscópica. Sin embargo, no es una prueba de escrutinio e incluso las pruebas con tasas falsas positivas bajas, como las de ANCA, darán más resultados falsos positivos que verdaderos positivos si se emplean para escrutinio indiscriminado . La CPK sérica debe ser normal. Los pacientes con miopatías suelen presentar calambres nocturnos y dolor por fatiga, pero los síntomas de este paciente, mialgias y rigidez generalizadas serían muy poco comunes.
Bibliografía:
Weyand CM, Gornzy JJ. Polymyalgia rheumatica and giant cell arteritis. Koopman, Arthritis and Allied Conditions.
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
lunes, 27 de abril de 2009
Varón de 25 años con dolor e inflamación de la mano, e hipotensión arterial.
El paciente había estado bien hasta 2 días antes, cuando notó una lesión en el dorso de la mano derecha, por lo que pensó que había sido picado por un insecto. Al día siguiente, notó inflamación dolorosa en esa zona y comenzó a sentirse mal. Esa tarde, comenzó a tener dificultad en utilizar esa mano mientras trabajaba con su computadora. A la mañana siguiente, comenzó a tener escalofríos, y la temperatura ascendió a 38,6ºC. Decidió consultar a un hospital.
En la consulta al hospital, el paciente lucía enfermo y confuso. La presión arterial era de 73/25 mmHg, la temperatura de 37,9ºC, y la frecuencia respiratoria de 30 por minuto, con una saturación de oxígeno de 100% mientras respiraba 6 L de oxígeno por cánula nasal. La piel estaba cianótica y fría. La mano derecha estaba hinchada, con una escara negra de 1 cm de diámetro en el dorso; la inflamación se extendía al antebrazo. El relleno capilar tardaba 4 segundos después de la vitropresión. El paciente era capaz de mover los dedos, aunque el rango de movimientos estaba limitado.

El resultado de los tests de laboratorio se muestran en la Tabla 1. (Clickear sobre la imagen para ampliarla)
El brazo derecho estaba inmovilizado por almohadas. Se enviaron muestras de sangre para cultivos. El electrocardiograma mostró taquicardia sinusal y alteraciones inespecíficas del segmento ST y de la onda T. Se colocaron dos vías intravenosas periféricas, y una vía central en la yugular con un catéter de triple luz, se colocó una sonda vesical. Había escaso gasto urinario, y la materia fecal era positiva para sangre oculta.
En las siguientes 3,6 horas en el departamento de emergencias, 10 litros de soluciones con cristaloides fueron transfundidas por vía endovenosa, así como ceftriaxona, metilprednisona, difenhidramina, piperacilina tazobactan, pantoprazol, naloxona, cloruro de potasio, y sulfato de magnesio. Se administró una dosis de acetaminofen, y de toxoide tetánico, y se comenzó con dosis ajustadas de norepinefrina, para mantener la presión en valores mayores a 65 mmHg. La piel mejoró en cuanto a disminución del tinte cianótico, pero persistió la coloración azulada en los dedos de la mano derecha en forma distal. Mejoró el gasto urinario. Una TAC de mano derecha fue llevada a cabo sin contraste endovenoso, la cual mostró inflamación de partes blandas en dorso de la mano con extensión a los tendones flexores. No había aire subcutáneo, ni colecciones de líquido loculados ni destrucción ósea. El paciente fue transferido al departamento de emergencia de otro hospital, al que arribó 1,4 horas más tarde. La medicación administrada durante el traslado incluía norepinefrina(para control de la TA) y morfina (según necesidad para tratar el dolor)
El paciente tenía alergias estacionales. Cuando era niño se sometió a miringotomía y a hernioplastia inguinal, y a una extracción de muela del juicio. Era alérgico a sulfametoxazol, que le causaba descamación. Él vivía con su familia en una región rural de Nueva Inglaterra, trabajaba en la industria de la construcción, y estaba expuesto a caballos, perros, y gatos. Había practicado caza deportiva, la última vez hacía 7 meses, y no había viajado recientemente. Su madre dijo que el paciente había tenido recientemente un forúnculo en su mejilla y otro en la región glútea que había tratado con compresas calientes. Él había tomado recientemente un curso de prednisona por un cuadro de tos persistente, y tomaba cetirizina según necesidad por su cuadro de alergia de vías aéreas superiores. Fumaba y bebía alcohol socialmente; no usaba drogas endovenosas. Sus padres estaban sanos; otros miembros de la familia tenían diabetes, hipertensión y enfermedades tiroideas.
En el examen en el departamento de emergencias, el paciente impresionaba enfermo y letárgico, pero se lo despertaba fácilmente, y estaba orientado. La temperatura era de 37,3ºC subiendo a 37,9ºC en 20 minutos. La presión arterial era de 92/50 mmHg, el pulso de 129 por minuto, la frecuencia respiratoria de 28 por minuto, y la saturación de oxígeno de 96% respirando oxígeno al 100% a través de una máscara. La repleción venosa yugular era de 10 cm, mediada en un ángulo de 45º. Había rales en ambos campos pulmonares. Había un áreas circular amarronada de piel necrótica, de 2 cm de diámetro en el dorso de la mano derecha (Figura 1 A) Las partes blandas de la mano y la muñeca estaba eritematosa, y estaba hinchada sobre la superficie palm
 ar y dorsal del antebrazo (Figura 1 B), a la vez que exquisitamente dolorosa cuando se la palpaba. Los dedos de la mano derecha estaban en flexión; la sensibilidad superficial estaba intacta en las regiones radial, cubital, y en la del mediano, los pulsos estaban presentes. El paciente era incapaz de mover los dedos de la mano derecha más de 2 a 3 mm, y el movimiento pasivo de los dedos despertaba severo dolor. No había crepitación Había petequias en ambas piernas. El resto del examen era normal. Los resultados de los tests de laboratorio se muestran en la Tabla 1. Una Rx de mano reveló inflamación de partes blandas, predominantemente en el dorso de la mano; no había cuerpos extraños radiopacos ni aire en el tejido subcutáneo. Una Rx de tórax mostró opacidades perihiliares y borramiento de la vasculatura pulmonar, hallazgo consistente con edema intersticial. Un catéter en la vena yugular interna llegaba a la vena cava superior.
ar y dorsal del antebrazo (Figura 1 B), a la vez que exquisitamente dolorosa cuando se la palpaba. Los dedos de la mano derecha estaban en flexión; la sensibilidad superficial estaba intacta en las regiones radial, cubital, y en la del mediano, los pulsos estaban presentes. El paciente era incapaz de mover los dedos de la mano derecha más de 2 a 3 mm, y el movimiento pasivo de los dedos despertaba severo dolor. No había crepitación Había petequias en ambas piernas. El resto del examen era normal. Los resultados de los tests de laboratorio se muestran en la Tabla 1. Una Rx de mano reveló inflamación de partes blandas, predominantemente en el dorso de la mano; no había cuerpos extraños radiopacos ni aire en el tejido subcutáneo. Una Rx de tórax mostró opacidades perihiliares y borramiento de la vasculatura pulmonar, hallazgo consistente con edema intersticial. Un catéter en la vena yugular interna llegaba a la vena cava superior.Se administraron vancomicina y clindamicina asociado a norepinefrina.
Se llevó a cabo un procedimiento.
Cuál es el diagnóstico?
Diagnóstico diferencial
Dr. Michael R. Filbin: Yo conozco el diagnóstico en este caso. Este paciente joven previamente sano se presentó al departamento de emergencias con shock, presumiblemente debido a una infección rápidamente progresiva en mano y antebrazo derechos. Puedo ver los estudios de imágenes?
Dr. Laura L. Avery: Una TAC de la mano derecha obtenida en otro hospital muestra una inflamación de partes blandas superficial al plano de los tendones flexores del dorso de la mano (Figura 2 A). No hay evidencias de
 colecciones líquidas ni formación de abscesos en los músculos profundos. Las Rx de mano muestra inflamación de partes blandas en las regiones palmar y dorsal sin evidencias de destrucción ósea (Figuras 2B y 2C). La Rx de tórax obtenida en la internación mostró opacidades perihiliares que producen bordes difuminados de la vasculatura pulmonar, un hallazgo consistente con edema de pulmón.
colecciones líquidas ni formación de abscesos en los músculos profundos. Las Rx de mano muestra inflamación de partes blandas en las regiones palmar y dorsal sin evidencias de destrucción ósea (Figuras 2B y 2C). La Rx de tórax obtenida en la internación mostró opacidades perihiliares que producen bordes difuminados de la vasculatura pulmonar, un hallazgo consistente con edema de pulmón.Dr. Filbin: Este paciente tiene una sepsis severa, diagnóstico basado en la temperatura más de 38ºC, una frecuencia cardíaca de más de 90 por minuto, más de 20 respiraciones por minuto, un recuento de glóbulos blancos de más de 12000/mm3, y evidencias de disfunción orgánica; la disfunción orgánica lo pone en riesgo de muerte. (1) El paciente tiene shock séptico, definido por la presencia de hipotensión persistente (presión sistólica menor de 90 mmHg,) shock séptico secundario a fascitis necrotizante afectando mano y antebrazos derechos
Discusión del manejo:
El shock séptico está asociado a una mortalidad de 30 a 50%. La condición de este paciente, por lo tanto requirió urgente y agresivo tratamiento en su admisión al departamento de emergencias del primer hospital.
La clave del tratamiento del shock séptico es restaurar la perfusión tisular, administrar antibióticos, y remover el foco causante del proceso. Este algoritmo de tres partes para el manejo del shock séptico está asociado a disminución significativa de riesgo de muerte cuando se inicia rápidamente después de la admisión al departamento de emergencias. (2) El primer objetivo en la terapia inicial es proveer un adecuado volumen de resucitación, que usualmente se logra a través de la administración rápida de cristaloides (500-1000 ml en bolo de solución salina a pasar en 30 minutos). Este paciente recibió un adecuado volumen de resucitación a través de una vía central, hasta que hubo evidencias de sobrecarga de volumen. Su presión venosa central permaneció en 7 mmHg, apenas un poco por debajo de lo normal de 8 a 10 mmHg, indicando la presencia de vasodilatación periférica en curso. Si la resucitación con líquidos falla en restaurar una perfusión tisular adecuada, como pasó en este caso, el segundo paso es usar vasopresores para mantener la presión arterial media sistémica por encima de 65 mmHg. En este caso se usó norepinefrina; este es el vasopresor de elección debido a que produce una vasoconstricción periférica sin causar una taquicardia significativa. En el momento de llegar al segundo hospital, el paciente estaba hipotenso a pesar de haber recibido una agresiva resucitación con cristaloides y el sostén con vasopresores. Había evidencias de disfunción capilar pulmonar, incluyendo taquipnea, rales en la auscultación del tórax, e infiltrados pulmonares en la Rx de tórax (todos signos de desarrollo de síndrome de distress respiratorio agudo y sobrecarga de volumen). En tal caso, la intubación endotraqueal debe ser considerada para prevenir el colapso respiratorio agudo. Sin embargo el paciente permaneció estable y se pudo evitar la intubación. El tercer objetivo es lograr una perfusión adecuada, medida por la saturación central de oxígeno venoso. Este paciente estuvo despierto y alerta, con adecuado esfuerzo respiratorio y no requirió ventilación mecánica. Otras estrategias usadas para lograr una adecuada perfusión tisular, que no fue necesaria en este caso incluyen aumentar la concentración de oxígeno transportado por la hemoglobina o aumentar el gasto cardíaco con un agente inotrópico tal como la dobutamina. Además de la terapia inicial mencionada, la administración rápida y apropiada de antibióticos ha demostrado reducir significativamente la mortalidad. (3) La cobertura inicial debe ser con antibióticos de amplio espectro para cubrir gram-positivos, gram-negativos, y anaerobios. La vancomicina fue usada en este paciente debido a la posibilidad de infección por Staphylococcus aureus meticilino resistente adquirido en la comunidad. La clindamicina fue usada por su acción superior contra estreptococos del grupo A, un organismo a menudo encontrado en la fascitis necrotizante. El mantenimiento de la perfusión tisular, la presión sanguínea, la oxigenación y la administración de antimicrobianos son medidas para ganar tiempo mientras el paciente se prepara para la exploración quirúrgica y la remoción del foco. El paciente fue llevado a la sala de cirugía 4,25 horas después del arribo al último hospital.
Manejo quirúrgico de la fascitis necrotizante:
Dr. David C. Ring: En la evaluación del brazo de este paciente, en preparación para cirugía, primero busqué un objetivo causal, tal como un absceso, una infección en espacio cerrado con un síndrome compartimental, artritis séptica, u osteomielitis. La ausencia de todos ellos usualmente sugiere celulitis simple, que generalmente no es indicación de cirugía. Las pistas para pensar en una infección más seria podrían ser la presencia de crepitación en la palpación de la piel o gas visible en las imágenes, ambos ausentes en este paciente. El punto clave, que fue la pista de que se trataba de una infección más severa que una celulitis simple, fueron la combinación de extremo dolor en el movimiento o la palpación de los dedos, y el severo shock séptico. En vista de estos hallazgos, interpreté el cuadro como una infección con riesgo de vida y llevé inmediatamente al paciente a la sala de cirugía para biopsia y tratamiento definitivo. Una vez realizada la incisión en estos pacientes hay que buscar evidencias de necrosis grasa (a veces llamado lavado de pus), y trombosis de las venas subcutáneas (veces llamadas venas en telaraña) lo cual sugiere fascitis necrotizante. En este paciente estaba presen
 te la necrosis grasa pero no la trombosis de las venas subcutáneas (Figura 3 A) El cirujano debe remover la fascia y la piel que la cubre, y en casos severos, el músculo que se encuentra por debajo, hasta que todo el tejido infectado y desvitalizado hayan sido removidos. Es esencial trabajar en forma conjunta con un patólogo, quien provee un crítico feedback, determinando, de cuando todo el tejido histológicamente anormal ha sido removido. Cuando el paciente está críticamente enfermo, la amputación del miembro puede ser necesaria para lograr la sobrevida del paciente. En este paciente. La piel de la palma y de los dedos no estaba comprometida, y la infección se extendía hasta el codo. El debridamiento completo de la piel y la fascia fue llevado a cabo (Figuras 3B y 3C. Los tendones extensores fueron cubiertos con un flap lateral del brazo, y el músculo, expuesto hasta el codo y cubierto con injertos de piel (Figura 3 D)
te la necrosis grasa pero no la trombosis de las venas subcutáneas (Figura 3 A) El cirujano debe remover la fascia y la piel que la cubre, y en casos severos, el músculo que se encuentra por debajo, hasta que todo el tejido infectado y desvitalizado hayan sido removidos. Es esencial trabajar en forma conjunta con un patólogo, quien provee un crítico feedback, determinando, de cuando todo el tejido histológicamente anormal ha sido removido. Cuando el paciente está críticamente enfermo, la amputación del miembro puede ser necesaria para lograr la sobrevida del paciente. En este paciente. La piel de la palma y de los dedos no estaba comprometida, y la infección se extendía hasta el codo. El debridamiento completo de la piel y la fascia fue llevado a cabo (Figuras 3B y 3C. Los tendones extensores fueron cubiertos con un flap lateral del brazo, y el músculo, expuesto hasta el codo y cubierto con injertos de piel (Figura 3 D)Diagnóstico del Dr. Michael R. Filbin's
Fascitis necrotizante con evolución a shock séptico.
Discusión patológica:
Dr. Richard L. Kradin: El tejido removido de la mano y antebrazo muestra la apariencia multicolor y abigarrada de la fascitis necrotizante. A bajo aumento, puede verse la formación de vesículas epidérmicas focales. La dermis superficial está edematosa, pero hay poca inflamación.
Sin embargo, la dermis profunda tiene una apariencia sucia, debida a necrosis licuefactiva paucicelular, que compromete los planos faciales y la g
 rasa superficial del subcutáneo (Figura 4 A). Pequeños vasos sanguíneos contienen trombos intraluminales alternando con zonas respetadas (Figura 4 A, insertada). La inflamación va desde áreas de leve hasta marcado infiltrado de células mononucleares y polimorfonucleares neutrófilos. La formación focal de abscesos está presente (Figura 4 B). Abundantes cocos gram-positivos, principalmente en cadenas (hallazgo consistente con la presencia de especies de estreptococos) vista en áreas de necrosis (Figura 4B, insertada). En el cultivo de tejido obtenido durante el procedimiento quirúrgico desarrolló estreptococo del grupo A. Los resultados del examen histopatológico y microbiológico son diagnósticos de fascitis necrotizante debido a infección con estreptococos del grupo A.
rasa superficial del subcutáneo (Figura 4 A). Pequeños vasos sanguíneos contienen trombos intraluminales alternando con zonas respetadas (Figura 4 A, insertada). La inflamación va desde áreas de leve hasta marcado infiltrado de células mononucleares y polimorfonucleares neutrófilos. La formación focal de abscesos está presente (Figura 4 B). Abundantes cocos gram-positivos, principalmente en cadenas (hallazgo consistente con la presencia de especies de estreptococos) vista en áreas de necrosis (Figura 4B, insertada). En el cultivo de tejido obtenido durante el procedimiento quirúrgico desarrolló estreptococo del grupo A. Los resultados del examen histopatológico y microbiológico son diagnósticos de fascitis necrotizante debido a infección con estreptococos del grupo A. Dr. Michael R. Wessels: Este caso ilustra la impresionante potencial virulencia del estreptococo del grupo A en una persona previamente sana. Este paciente tenía una infección localizada en un sitio de trauma menor, que progresó rápidamente a fascitis necrotizante, afectando la totalidad del antebrazo, con severas manifestaciones sistémicas de hipotensión, coagulopatía, fallo renal, e insuficiencia respiratoria
Fascitis necrotizante
En este paciente, la puerta de entrada de la infección que causó la fascitis necrotizante fue la mano derecha. Sin embargo, la presentación más común de fascitis necrotizante afecta la pared abdominal o el periné, a menudo por infección polimicrobiana debida a disrupción espontánea, traumática o quirúrgica de la integridad del intestino, particularmente en pacientes con diabetes o inmunosupresión. En un paciente como este, sano, y sin antecedentes previos, que no se ha sometido recientemente a cirugías, la infección monomicrobiana es la regla, la mayoría de las veces por estreptococos o S aureus, incluyendo S aureus meticilino resistente (SAMR).
La fascitis necrotizante a veces es debida a complicaciones de uso inyecciones o de uso de drogas EV, a menudo causadas por especies de clostridium, particularmente Clostridium sordellii en asociación con black-tar heroína. (4,5)
La fascitis necrotizante es a menudo precedida por una injuria menor en la piel, como en este paciente. La piel humana intacta es altamente resistente a la infección estreptocócica. Las alteraciones en la piel, son a menudo sutiles o están ausentes durante los estadios tempranos de la infección, como en este paciente. Sin embargo, el severo y exquisito dolor del área afectada es típico, y en este caso, proveyeron una pista importante para sospechar el diagnóstico. Dos interesantes hallazgos en este caso fueron la ausencia de pus franco asociado a tejido infectado y con escasos neutrófilos (paucicelular) en el examen histológico. Este último hallazgo es considerado de pronóstico desfavorable en la fascitis necrotizante, y puede reflejar la capacidad de los estreptococos del grupo A de producir hemolisinas y proteasas que destruyen a los neutrófilos rápidamente e inhiben su reclutamiento en el sitio de infección. (6,7,8,9,10,11,12)
Síndrome de shock tóxico estreptocócico.
La enfermedad de este paciente también tuvo severas manifestaciones sistémicas de shock, y fallo multiorgánico, y esta constelación de hallazgos es consistente con el diagnóstico de síndrome de shock tóxico estreptocócico, (13,14) que está asociado con una tasa de mortalidad de 36%, mayor que con cualquier otra infección estreptocócica, incluyendo la fascitis necrotizante, la endocarditis y la meningitis. (15) La mayoría de los pacientes infectados con una cepa invasiva de estreptococo grupo A tienen infección asintomática, o faringitis autolimitada. (12,13) ¿Por qué ocasionalmente en una persona, joven y sana como este paciente se desarrolla una infección con riesgo de vida? En un paciente, por otro lado sano, el riesgo de síndrome de shock tóxico estreptocócico es mayor entre aquellos que tienen bajos niveles de anticuerpos contra la cepa infectante y contra los superantígenos producidos por la cepa. (16,17) Además, los alelos del complejo mayor de histocompatibilidad (MHC) clase II pueden tener afinidad aumentada para unirse a toxinas estreptocócicas del grupo A, resultando en un aumento de la liberación de citoquinas, que son consideradas, al menos en parte, responsables de las manifestaciones del síndrome del shock tóxico. Las personas que expresan esos alelos, parecen tener más riesgo de desarrollar síndrome de shock tóxico que aquellos que no los expresan. (18)
Terapia antibiótica.
En un caso como este, cuando un estreptococo del grupo A es identificado como único patógeno, pueden usarse penicilina, u otro beta lactámico. Sin embargo, la respuesta clínica a la penicilina puede ser lenta. La penicilina, que inhibe la síntesis de la pared bacteriana, es relativamente inactiva contra bacterias que no tienen un índice de división, como puede ocurrir después de que el estreptococo grupo A alcanza alta densidad en un tejido. La clindamicina, que actúa independientemente de la fase de crecimiento bacteriano, puede tener un efecto beneficioso adicional al inhibir directamente la síntesis de la toxina del estreptococo grupo A. Yo recomendaría clindamicina como parte del tratamiento antibiótico para este paciente. Aunque la resistencia es rara, la clindamicina no debe ser usada sola en pacientes con infecciones con riesgo de vida, hasta que la susceptibilidad del germen sea estudiada y confirmada.
La globulina inmune intravenosa ha sido sugerida como terapia adyuvante en pacientes con síndrome de shock tóxico, a los fines de proveer una neutralización directa de la toxina estreptocócica y de ejercer un efecto inmunomodulador sobre las células T. Sin embargo, no hay una poderosa evidencia, y no hay ensayos controlados que se hayan completado par demostrar su efecto beneficioso. (19)
Dr. Ring: El paciente fue transferido a la unidad de cuidado intensiva, y su condición se estabilizó dentro de las 24 horas. Él fue tratado con penicilina G, clindamicina, vancomicina, y cefepime en el período postoperatorio inmediato; también recibió gama globulina inmune intravenosa los primeros 3 días según recomendación del servicio de infectología consultado. Fue dado de alta el día 16º de hospitalización. Un mes después de la cirugía reconstructiva, sus injertos habían curado, y había recuperado alguna movilidad en los dedos. Cuatro meses después del procedimiento, volvió a trabajar como soldador habiendo recuperado casi completamente el rango de movimiento en su mano y brazo (Figura 3D).
Debido a esas infecciones recurrentes, el paciente fue evaluado por una posible inmunodeficiencia. Se midieron las inmunoglobulinas séricas y el complemento que fueron normales, excepto por una IgE de 1180 UI (normal 0 a 100). El diagnóstico de síndrome de hiperinmunoglobulinemia E fue considerado, pero se concluyó que ni la historia del paciente ni los hallazgos de laboratorio sostenían el diagnóstico de inmunodeficiencia.
Un clínico: Si el paciente vivía en una zona habitada por víboras de cascabel, esta lesión debió haber sido distinguida de una picadura de víbora, más aún dado que tenía dos puntos en la puerta de entrada de la mano. Como diferenciaría estas dos entidades.
Dr. Filbin: Es dificultoso distinguir entre fascitis necrotizante y picadura de cascabel. Una picadura causa necrosis localizada, eritema y dolor. Aunque la víbora cascabel no es endémica en esta área debe considerarse. La respuesta sistémica a la picadura de víbora de cascabel resulta en una coagulopatía con coagulación intravascular diseminada, en oposición a la sepsis con su shock distributivo. Sin embargo, una mordedura de víbora puede, a su vez, resultar en una fascitis necrotizante con shock séptico.
Diagnóstico anatómico:
Fascitis necrotizante y síndrome de shock tóxico causado por infección por estreptococo grupo A
Case 2-2009 — “A 25-Year-Old Man with Pain and Swelling of the Right Hand and Hypotension”
Michael R. Filbin, M.D., David C. Ring, M.D., Ph.D., Michael R. Wessels, M.D., Laura L. Avery, M.D., and Richard L. Kradin, M.D.
“The New England of Medicine”
Volume 360:281-290. January 15,2009. Nunber 3
Fuente
From the Departments of Emergency Services (M.R.F.), Orthopaedics (D.C.R.), Radiology (L.L.A.), Pathology (R.L.K.), and Medicine (R.L.K.), Massachusetts General Hospital; the Division of Infectious Diseases, Children's Hospital (M.R.W.); and the Departments of Surgery (M.R.F.), Orthopaedic Surgery (D.C.R.), Pediatrics (M.R.W.), Radiology (L.L.A.), Pathology (R.L.K.), and Medicine (R.L.K.), Harvard Medical School — all in Boston.
Referencias bibliográficas:
1) Shapiro N, Howell MD, Bates DW, Angus DC, Ngo L, Talmor D. The association of sepsis syndrome and organ dysfunction with mortality in emergency department patients with suspected infection. Ann Emerg Med 2006;48:583-590. [CrossRef][ISI][Medline]
2) Rivers E, Nguyen B, Havstad S, et al. Early goal-directed therapy in the treatment of severe sepsis and septic shock. N Engl J Med 2001;345:1368-1377. [Free Full Text]
3) Leibovici L, Shraga I, Drucker M, Konigsberger H, Samra Z, Pitlik SD. The benefit of appropriate empirical antibiotic treatment in patients with bloodstream infection. J Intern Med 1998;244:379-386. [CrossRef][ISI][Medline]
4) Dunbar NM, Harruff RC. Necrotizing fasciitis: manifestations, microbiology and connection with black tar heroin. J Forensic Sci 2007;52:920-923. [CrossRef][ISI][Medline]
5) Kimura AC, Higa JI, Levin RM, Simpson G, Vargas Y, Vugia DJ. Outbreak of necrotizing fasciitis due to Clostridium sordellii among black-tar heroin users. Clin Infect Dis 2004;38:e87-e91. [CrossRef][ISI][Medline]
6) Bakleh M, Wold LE, Mandrekar JN, Harmsen WS, Dimashkieh HH, Baddour LM. Correlation of histopathologic findings with clinical outcome in necrotizing fasciitis. Clin Infect Dis 2005;40:410-414. [CrossRef][ISI][Medline]
7) Miyoshi-Akiyama T, Takamatsu D, Koyanagi M, Zhao J, Imanishi K, Uchiyama T. Cytocidal effect of Streptococcus pyogenes on mouse neutrophils in vivo and the critical role of streptolysin S. J Infect Dis 2005;192:107-116. [CrossRef][ISI][Medline]
8) Ofek I, Bergner-Rabinowitz S, Ginsburg I. Oxygen-stable hemolysins of group A streptococci. 8. Leukotoxic and antiphagocytic effects of streptolysins S and O. Infect Immun 1972;6:459-464. [Free Full Text]
9) Sierig G, Cywes C, Wessels MR, Ashbaugh CD. Cytotoxic effects of streptolysin O and streptolysin S enhance the virulence of poorly encapsulated group A streptococci. Infect Immun 2003;71:446-455. [Free Full Text]
10) Edwards RJ, Taylor GW, Ferguson M, et al. Specific C-terminal cleavage and inactivation of interleukin-8 by invasive disease isolates of Streptococcus pyogenes. J Infect Dis 2005;192:783-790. [CrossRef][ISI][Medline]
11) Hidalgo-Grass C, Mishalian I, Dan-Goor M, et al. A streptococcal protease that degrades CXC chemokines and impairs bacterial clearance from infected tissues. EMBO J 2006;25:4628-4637. [CrossRef][ISI][Medline]
12) Wexler DE, Chenoweth ED, Cleary PP. Mechanism of action of the group A streptococcal C5a inactivator. Proc Natl Acad Sci U S A 1985;82:8144-8148. [Free Full Text]
13) Stevens DL, Tanner MH, Winship J, et al. Severe group A streptococcal infections associated with a toxic shock-like syndrome and scarlet fever toxin A. N Engl J Med 1989;321:1-7. [Abstract]
14) The Working Group on Severe Streptococcal Infections. Defining the group A streptococcal toxic shock syndrome: rationale and consensus definitions. JAMA 1993;269:390-391. [CrossRef][ISI][Medline]
15) O'Loughlin RE, Roberson A, Cieslak PR, et al. The epidemiology of invasive group A streptococcal infection and potential vaccine implications: United States, 2000-2004. Clin Infect Dis 2007;45:853-862. [CrossRef][ISI][Medline]
16) Basma H, Norrby-Teglund A, Guedez Y, et al. Risk factors in the pathogenesis of invasive group A streptococcal infections: role of protective humoral immunity. Infect Immun 1999;67:1871-1877. [Free Full Text]
17) Eriksson BK, Andersson J, Holm SE, Norgren M. Invasive group A streptococcal infections: T1M1 isolates expressing pyrogenic exotoxins A and B in combination with selective lack of toxin-neutralizing antibodies are associated with increased risk of streptococcal toxic shock syndrome. J Infect Dis 1999;180:410-418. [CrossRef][ISI][Medline]
18) Kotb M, Norrby-Teglund A, McGeer A, et al. An immunogenetic and molecular basis for differences in outcomes of invasive group A streptococcal infections. Nat Med 2002;8:1398-1404. [CrossRef][ISI][Medline]
19) Darenberg J, Ihendyane N, Sjolin J, et al. Intravenous immunoglobulin G therapy in streptococcal toxic shock syndrome: a European randomized, double-blind, placebo-controlled trial. Clin Infect Dis 2003;37:333-340. [CrossRef][ISI][Medline]
Publicado por Juan Macaluso en 20:19 5 comentarios
viernes, 24 de abril de 2009
Mejor diagnóstico.
La siguiente acción más apropiada es:
A) Pruebas de función respiratoria, incluyendo capacidad de difusión pulmonar para monóxido de carbono (DLCO) y gases en sangre arterial.
B) Clearence de creatinina.
C) Tránsito esofágico con bario.
D) Biopsia de piel.
E) No hacer más estudios y tranquilizar al paciente.
Respuesta correcta: E
Objetivo educacional: Seleccionar las pruebas apropiadas para un paciente con fenómeno de Raynaud de reciente comienzo.
Esta paciente no requiere pruebas diagnósticas. El fenómeno de Raynaud es común en las mujeres jóvenes y se agrava con el tabaquismo. Se ha calculado que la prevalencia es de hasta un 22% en las mujeres premenopáusicas. La mayoría nunca desarrollará una enfermedad sistémica relacionada. Cuando existe una enfermedad reumatológica subyacente casi siempre se trata de esclerodermia. El 95% de los pacientes con esclerodermia y alrededor de 20% de los pacientes con lupus eritematoso sistémico, polimiositis, y dermatomiositis tienen fenómeno de Raynaud.
La prueba más sensible que indica la necesidad de mayores investigaciones consiste en examinar los capilares de los lechos ungueales. Esto puede hacerse aplicando aceite en la base de la uña y examinando los capilares con un oftalmoscopio, empleando una lente de 40 dioptrias. Si los capilares son normales no se requieren más investigaciones a menos que se desarrollen ulceraciones u otros signos y síntomas sugestivos de enfermedad reumática. Si existen signos o síntomas de ella, los FAN con sustrato de Hep 2 y los anticuerpos antitopoisomerasa (Scl-70) son las siguientes pruebas a realizar. Estas pruebas no están indicadas a menos que las evide
 ncias clínicas lo justifiquen.
ncias clínicas lo justifiquen. Figura: capilaroscopía del lecho ungueal en la base de la uña (x 25 aumentos)
Panel superior: capilaroscopía normal.
Panel medio: capilaroscopía anormal en un paciente con esclerodermia. Los pocos capilares que se observan están dilatados e irregularmente distribuidos. Hay grandes áreas avasculares.
Panel inferior: cambios más avanzados de esclerodermia. Los pocos capilares existentes se juntan en poblaciones apretadas ("bushy"). La configuración "bushy" es más característica de la dermatomiositis.
Bibliografía:
1) Leroy EC, Medsger TA Jr. Raynaud´s phenomenon: a proposal for classification. Clin Exp Rheumatol. 10; 485-8
2) Carpentier PH, Maricq HR Microvasculature in systemic sclerosis. Rheum Dis Clin North Am.
Imagen tomada de UpToDate. (Nailfold capillary microscopy)
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
martes, 21 de abril de 2009
Paciente de 23 años con deterioro neurológico progresivo
 ospital por un familiar debido a mal estado general, astenia y pérdida de 10 kg de peso en los últimos 10 meses, asociado a pérdida de apetito. También se quejaba de erosiones dolorosas en la lengua cubiertas por un exudado blanco adherente. Tres días antes del ingreso, el paciente desarrolló una progresiva declinación de su estado mental que evoluciona a somnolencia y a confusión mental. Posteriormente, en la internación fue encontrado estuporoso por la enfermera. Rápidamente después comenzó a presentar convulsiones tónico-clónicas generalizadas y desarrolló hemiparesia izquierda. Los familiares dijeron que el paciente se había quejado de cefalea severa, pero negaron que se quejara de dolor en cuello, rigidez ni fiebre. El paciente no tenía antecedentes de traumatismo. No tenía factores de riesgo conocidos para tuberculosis, ni había tenido contacto con personas enfermas. No tomaba medicamentos. No había antecedentes familiares de enfermedades. En su historia pers
ospital por un familiar debido a mal estado general, astenia y pérdida de 10 kg de peso en los últimos 10 meses, asociado a pérdida de apetito. También se quejaba de erosiones dolorosas en la lengua cubiertas por un exudado blanco adherente. Tres días antes del ingreso, el paciente desarrolló una progresiva declinación de su estado mental que evoluciona a somnolencia y a confusión mental. Posteriormente, en la internación fue encontrado estuporoso por la enfermera. Rápidamente después comenzó a presentar convulsiones tónico-clónicas generalizadas y desarrolló hemiparesia izquierda. Los familiares dijeron que el paciente se había quejado de cefalea severa, pero negaron que se quejara de dolor en cuello, rigidez ni fiebre. El paciente no tenía antecedentes de traumatismo. No tenía factores de riesgo conocidos para tuberculosis, ni había tenido contacto con personas enfermas. No tomaba medicamentos. No había antecedentes familiares de enfermedades. En su historia pers onal, lo único destacable era su condición homosexual.
onal, lo único destacable era su condición homosexual.En el examen físico, mostraba alteración del estado mental, temperatura 36,5ºC, el pulso de 100 por minuto, su TA de 100/50 mmHg, y su frecuencia respiratoria de 16 por minuto. La auscultación cardíaca era normal, sin soplos ni frote. Los pulmones se auscultaban limpios. La palpación del abdomen no revelaba alteraciones, no dolía, ni se palpaban masas, o agrandamiento de hígado o bazo. Sus membranas mucosas estaban pálidas y la lengua presentaba un exudado blanco adherente, que cuando se raspaba dejaba una superficie sangrante y con úlceras. El examen neurológico revelaba estado mental estuporoso, con una franca hemiparesia izquierda, con parálisis facial, y Babinski. No se observaron alteraciones pupilares.
El laboratorio mostraba anemia con una concentración de hemoglobina de 9,4 g/dl y un hematocrito de 29%. El recuento de blancos era norma
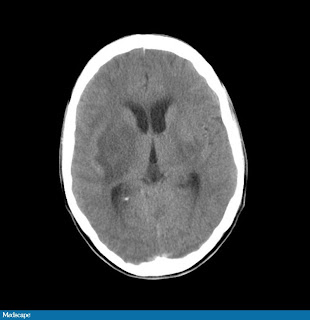
 l excepto que tenía 63% de linfocitos. La eritrosedimentación era de 62 mm/hora. Los electrolitos y las enzimas hepáticas estaban normales. El líquido cefalorraquídeo no se obtuvo debido a la preocupación por probable hipertensión endocraneana. Se llevó a cabo una TAC de cerebro (Figuras 1-4) y estudios serológicos específicos para confirmar el diagnóstico.
l excepto que tenía 63% de linfocitos. La eritrosedimentación era de 62 mm/hora. Los electrolitos y las enzimas hepáticas estaban normales. El líquido cefalorraquídeo no se obtuvo debido a la preocupación por probable hipertensión endocraneana. Se llevó a cabo una TAC de cerebro (Figuras 1-4) y estudios serológicos específicos para confirmar el diagnóstico. En base a los hallazgos de la TAC, cuál es el diagnóstico?
C) Hemorragia subaracnoidea.
D) Linfoma de sistema nervioso primario
La TAC sin contraste reveló una gran lesión hipodensa localizada en hemisferio cerebral derecho, tálamos bilaterales, y ganglios basales, extendiéndose hacia el centro semioval, con leve compresión del ventrículo lateral derecho. La subsecuente administración de contraste resultó en un realce de la zona periférica de la lesión, en un típico patrón “en anillo”, sugestivo de toxoplasmosis de sistema nervioso central (imágenes no disponibles).
La toxoplasmosis es causada por un protozoario, el Toxoplasma gondii. (2,3) El organismo es un parásito coccidio ubicuo que infecta a más de 50% de los individuos en algunas poblaciones, pero que comúnmente no causa enfermedad activa. Existen 3 formas:
1) Ooquistes que son excretados por las heces del gato (huésped definitivo),
2) Taquizoitos, que se multiplican intracelularmente, y
3) Quistes tisulares, los productos finales de esta multiplicación intracelular, en los que puede persistir como parásito viable en el cerebro y en el músculo estriado durante toda la vida del huésped.
La toxoplasmosis usualmente ocurre vía ingestión de los ooquistes o de los quistes tisulares. La infección tiene 4 estadios: agudo, subagudo, crónico, y reactivación. Después que el organismo invade y se multiplica dentro del tracto gastrointestinal, se disemina a través del sistema linfático y sanguíneo a órganos distantes (estadio agudo). La respuesta inmune celular y humoral, entonces, suprimen la progresión de la enfermedad y limitan la diseminación generalizada del parásito. En huéspedes inmunocompetentes, el parásito se enquista, y así persistirá sin proceso ningún proceso inflamatorio (estadio crónico). Cuando el huésped se transforma en inmunocomprometido, se liberan los bradizoitos y el parásito se transforma en un agente oportunista causando enfermedad.
Las manifestaciones del sistema nervioso central son la forma más frecuente de enfermedad, y ocurre en 10-25% de los pacientes con SIDA. La afinidad de T gondii por el tejido cerebral se ha atribuido a la baja inmunidad local en dicho órgano.
Las manifestaciones son inicialmente proteiformes e insidiosas. Pueden aparecer signos neurológicos focales asociados a disfunción cerebral generalizada (somnolencia que evoluciona a coma) y a menudo acompañados por trastornos del lenguaje. Pueden aparecer convulsiones focales o generalizadas. Hemianopsia, afasia, ataxia, y parálisis de pares craneales pueden también observarse. Puede haber febrícula y cefalea progresiva. Los signos clínicos de toxoplasmosis de sistema nervioso central son típicamente vagos y variables entre los pacientes, así que es importante confirmar el diagnóstico llevando a cabo imágenes y estudios serológicos. (2,3)
Muchas otras condiciones pueden simular toxoplasmosis de SNC, tales como meningitis crónica (sifilítica o micótica), encefalitis por citomegalovirus, encefalitis por herpes simplex, encefalitis por HIV, linfoma primario de SNC, leucoencefalopatía multifocal progresiva, y neoplasias (MTTS cerebrales). En pacientes con anormalidades neurológicas focales, la presencia de enfermedad cerebrovascular (stroke) debe ser descartada. (2,3)
Aunque la serología es esencial para confirmar el diagnóstico, tales test no son diagnósticos en si mismos, ya que gran parte de la población normal también tiene anticuerpos. Los títulos progresivamente crecientes de IgG son usualmente observados, y una IgM alta es observada en casos de toxoplasmosis recientemente adquirida. El título de anticuerpos puede ser inesperadamente bajo en pacientes con SIDA, aún en presencia de enfermedad activa. El aislamiento de T gondii de la sangre, o de los fluidos corporales, o la identificación de taquizoitos en las biopsias de tejidos o frotis de fluidos (como líquido cefalorraquídeo), significa infección aguda. La amplificación por reacción en cadena de polimerasa (PCR) para la detección de DNA de T gondii puede ser claramente usada para establecer el diagnóstico de infección aguda. (3)
Las imágenes son esenciales en el diagnóstico de toxoplasmosis de SNC. La TAC puede revelar lesiones hipodensas únicas o múltiples con posible efecto de masa. En 70%-80% de los casos hay realce homogéneo con contraste endovenosos con un patrón “en anillo”. La toxoplasmosis difusa puede aparecer en las imágenes con un patrón normal o con hallazgos sugestivos de encefalitis por HIV. La RMN es más sensible en la demostración de lesiones múltiples. Cuando una lesión única es encontrada en pacientes con SIDA y manifestaciones clínicas de compromiso de SNC, el primer diagnóstico a considerar es linfoma primario, pero no puede descartarse toxoplasmosis. Las lesiones múltiples pueden ser incorrectamente interpretados como metástasis múltiples, en pacientes sin historia conocida de infección por HIV, por lo tanto hay que considerar HIV y toxoplasmosis de SNC en un paciente en quien se plantea diagnóstico de metástasis cerebrales múltiples. Finalmente La tomografía computada por emisión de fotón único (SPECT) puede ser útil en diferenciar toxoplasmosis de linfoma. Cada vez que el diagnóstico sea incierto, una biopsia cerebral es recomendada. Esta opción generalmente se plantea en el contexto de una lesión única con resultados serológicos negativos y sin respuesta a la terapia empírica. (2,3)
El tratamiento de la toxoplasmosis es a menudo empírico en un contexto clínico apropiado mientras se espera el resultado de los test. El régimen standard para el tratamiento de la infección aguda es una combinación de 3 drogas administradas por 6 semanas: pirimetamina, sulfadiazina, y ácido folínico. Cotrimoxazol (trimetoprima-sulfametoxazol) puede ser usado como régimen alternativo; es mejor tolerado y no hay diferencias en los resultados clínicos. En casos de alergia a las sulfodrogas, clindamicina, claritromicina, azitromicina, o atovacquona combinadas con pirimetamina y ácido polínico son alternativas viables. El tratamiento de la infección aguda debe durar 4 a 6 semanas y debe ser seguido de terapia a dosis reducida a largo plazo. La iniciación de terapia antiretroviral altamente activa (HAART) es importante en el tratamiento de la infección aguda. La terapia supresiva de mantenimiento debe continuar hasta que el conteo de CD4 permanezcan por encima de 200 células, y que las lesiones en la RMN hayan desaparecido. (1)
En este paciente, los antecedentes de homosexualidad, combinado con hallazgos en el examen físico en la lengua compatibles con candidiasis condujo a la sospecha de infección por HIV. Debido a que el estado neurológico del paciente había declinado y que había posibilidades de inmunodeficiencia, se tomó la decisión de tratarlo como meningitis bacteriana, y tratarlo además empíricamente para toxoplasmosis de SNC, dado los resultados de la TAC sin contraste y a la espera de los resultados serológicos. Una punción lumbar fue considerada pero fue diferida por la probabilidad de complicaciones asociadas a hipertensión endocraneana. Se inició también tratamiento antiretroviral con HAART.
Con el tratamiento, el estado mental del paciente mejoró, en poco tiempo, volviendo a estar mentalmente normal. La infección con HIV fue confirmada por estudios serológicos (ELISA y Western blot).
El paciente fue dado de alta con una leve alteración del lenguaje y discreto déficit motor en su pierna izquierda.
En base a los datos anteriores:
Cuál de las siguientes manifestaciones clínicas son comúnmente vistas en casos de toxoplasmosis de SNC?
1) Convulsiones.
2) Déficit neurológicos focales.
3) Trastornos del lenguaje.
4) Coma.
5) Todas las anteriores
Respuesta correcta: (5) Todas las anteriores.
Cuál de las siguientes condiciones es más probable en pacientes con SIDA y una masa única encontrada en los estudios de imágenes?
1) Metástasis cerebrales.
2) Linfoma primario de SNC.
3) Leucoencefalopatía multifocal progresiva.
4) Encefalitis por CMV.
5) Stroke
Respuesta correcta (2) Linfoma primario de SNC
Traducido de : “Progressive Neurologic Deterioration in a 23-Year-Old Man” CME/CE
Manuel Salinas, MD
Laurie E. Scudder, MS, NPAccreditation Coordinator, Continuing Professional Education Department, Medscape, LLC; Clinical Assistant Professor, School of Nursing and Allied Health, George Washington University, Washington, DC; Nurse Practitioner, School-Based Health Centers, Baltimore City Public Schools, Baltimore, MarylandDisclosure: Laurie E. Scudder, MS, NP, has disclosed that she has no relevant financial relationships.
Rick Kulkarni, MDVice President/Medical Director, WebMD; Editor-in-Chief, eMedicine; Assistant Professor of Surgery, Yale University School of Medicine, New Haven, ConnecticutDisclosure: Rick Kulkarni, MD, FACEP, has disclosed no relevant financial relationships.
Erik D. Schraga, MDErik D. Schraga, MD, Clinical Instructor of Emergency Medicine, Stanford/Kaiser Emergency Medicine Residency Program, Department of Emergency Medicine, Kaiser Permanente, Santa Clara Medical Center, Santa Clara, CADisclosure: Erik D. Schraga, MD, has disclosed no relevant financial relationships.
Michael S. Bronze, MDMichael S. Bronze, MD, Stewart Wolf Professor, Chairman of the Department of Medicine, University of Oklahoma Health Science Center, Oklahoma City, OKDisclosure: Michael S. Bronze, MD, has disclosed no financial relationships.
S.A. Jamal Bokhari, MDS. A. Jamal Bokhari, MD, Associate Professor of Radiology - Yale University School Of Medicine. Section Chief Emergency Radiology, Assistant Program Director Radiology Residency - Yale New Haven Hospital, New Haven, CTDisclosure: S. A. Jamal Bokhari MD, has disclosed no relevant financial relationships.
Luis M. Soler, BALuis M. Soler, BA, Associate Editor, eMedicine/WebMD, New York, NYDisclosure: Luis M. Soler, BA, has disclosed no relevant financial relationships.
Published: 04/08/2009
Referencias bibliográficas
1) Arens J, Barnes K, Crowley N, Maartens G. Treating AIDS-associated cerebral toxoplasmosis - pyrimethamine plus sulfadiazine compared with cotrimoxazole, and outcome with adjunctive glucocorticoids. S Afr Med J. 2007;97:956-58.
2) Ozgiray E, Oner K, Ovul I. HIV related toxoplasmic encephalitis mimicking multiple metastasis: case report. Turk Neurosurg. 2007;17:207-10.
3) Singh NN, Thomas FP. HIV-1 Associated Opportunistic Infections - CNS Toxoplasmosis. eMedicine from WebMD Last updated: February 23, 2007. Available at: http://emedicine.medscape.com/article/1167298-overview. Accessed April 1, 2009.
4) Barlett JG, Gallant JE. 2001-2002 Medical Management of HIV Infection. Baltimore, Md: John Hopkins University Division of Infectious Diseases and AIDS Services; 2001.
domingo, 19 de abril de 2009
Paciente de 70 años con múltiples imágenes hipercaptantes en el centelleograma óseo. Sarcoidosis ósea.
Figuras 1: Centelleografía con metilen difosfonato marcado con Tecnecio 99m. Cuerpo entero (A, anterior, y B, posterior) y tórax (C, lateral derecha, y D lateral izquierda). El scan muestra áreas focales de aumento de la captación (flechas) en el medio de la espina torácica, espina lumbar, ambas sacroilíacas, región lateral derecha del cráneo, húmero proximal y 1/3 medio, costillas
 bilateralmente y región proximal del fémur izquierdo.
bilateralmente y región proximal del fémur izquierdo. Clickear sobre las imágenes para ampliarlas.
Figura 2: La TAC de tórax en la ventana para mediastino (izquierda) muestra un proceso infiltrativo que afecta el mediastino y ambos hilios pulmonares. (flechas).

En la ventana para pulmón (derecha) muestra múltiples opacidades pulmonares en ambos pulmones (flechas).
Cual es el diagnóstico?
El paciente había recibido el diagnóstico de sarcoidosis 5 años antes cuando había consultado por linfadenopatías y sudoración nocturna.
El workup inicial incluyó una TAC que mostró linfadenopatías y una biopsia de ganglio axilar que mostró granuloma no caseoso (Appendix 1, available at www.cmaj.ca/cgi/content/full/178/2/153/DC1
El radiólogo que informó la TAC desconocía el diagnóstico de sarcoidosis y sospechó un proceso maligno. Se llevaron a cabo subsecuentemente biopsias de médula ósea, que demostraron granulomas no caseosos consistentes con sarcoidosis esquelética. La condición del paciente fue estable y 2 años después repitió el centelleograma que no mostró cambios
La sarcoidosis es una enfermedad granulomatosa de etiología desconocida que afecta varios sistemas orgánicos (Box 1). (1) La enfermedad se diagnostica cuando manifestaciones clínicas y radiográficas son sostenidas po
 r hallazgos histopatológicos de granulomas sin evidencias de infección. (2)
r hallazgos histopatológicos de granulomas sin evidencias de infección. (2)La sarcoidosis esquelética afecta más comúnmente las manos en la forma de patrón trabecular grueso con quistes óseos y defectos en los bordes asociado a esclerosis. Las lesiones pueden desarrollar en cráneo, huesos faciales, espina, huesos largos; sin embargo, los hallazgos son inespecíficos y ameritan un gran número de diagnósticos diferenciales. (3)
Este caso, demuestra una rara manifestación de sarcoidosis mimetizando metástasis esqueléticas en el centelleograma óseo. Conociendo los antecedentes del paciente es como se puede sospechar el diagnóstico, y hacer una interpretación correcta de los hallazgos.
Traducido de:
“Case of skeletal sarcoidosis imitating skeletal metastases on bone scintigraphy”
Sundeep Singh Nijjar, MD* and William D. Leslie, MD MSc
*Section of Nuclear Medicine, University of Manitoba; Department of Internal Medicine, St. Boniface General Hospital, Winnipeg, Man.
CMAJ • January 15, 2008; 178 (2). doi:10.1503/cmaj.070419
Bibliografía
1. Kasper DL, Fauci AS, Longo DL, et al, editors. Harrison's principles of internal medicine. 16th ed. New York: McGraw-Hill; 2005.
2. Iannuzzi MC, Rybicki BA, Teirstein, AS. Sarcoidosis. N Engl J Med 2007;357:2153-65.[Free Full Text]
3. Poyanli A, Poyanli O, Sencer S, et al. Vertebral sarcoidosis: imaging findings. Eur Radiol 2000;10:92-4.[CrossRef][Medline]
Related Article
Cough, fever, joint pain and tender nodules: What is your call?
Irina Turchin, MD, Khue Nguyen, MDCM, and Henri André Ménard, MDCan. Med. Assoc. J. 2008 178: 151-152. [Full Text] [PDF]
viernes, 17 de abril de 2009
Mejor respuesta. Artritis tuberculosa.
El examen físico revela una mujer con obesidad discreta. Su temperatura es de 37 ºC, frecuencia cardíaca 80 por minuto y presión arterial 143/94 mmHg. Sus pulmones están limpios y se escucha un S4 suave. No hay compromiso abdominal. Las extremidades tienen un discreto edema depresible bilateral (Godet). El examen articularrevela nódulos de Heberden que afectan a múltiples dedos de ambas manos, y dolor leve con hipertermia e inflamación difusa del tobillo derecho.
Los estudios de laboratorio muestran una citología hemática completa normal, eritrosedimentación de 34 mm en 1 hora y serología para enfermedad de Lyme negativa. La Rx de tobillo no muestra erosiones, osteofitos, esclerosis o disminución del espacio articular. El intento de aspiración es fallido.
¿Cuál es el paso más apropiado para continuar la evolución de esta paciente?
A) Determinación de HLA-B27.
B) Factor reumatoideo sérico.
C) Tratamiento con AINES.
D) Biopsia sinovial.
E) RMN de tobillo.
Respuesta correcta: D
Objetivo educacional: Solicitar las pruebas diagnósticas necesarias para establecer el diagnóstico de artritis tuberculosa.
La historia de esta paciente, con dolor e inflamación en el tobillo indica una monoartritis inflamatoria crónica. Las posibilidades diagnósticas incluyen, presentación monoarticular de una artritis reumatoidea o espondiloartropatía, procesos neoplásicos o paraneoplásicos como tumores sinoviales y osteoartropatía hipertrofiante pulmonar, enfermedad crónica inducida por cristales (poco probable porque no hay historia de episodios de artritis aguda o cambios radiográficos ) o un proceso infeccioso indolente, incluyendo artritis micótica, artritis tuberculosa y enfermedad de Lyme.
Las monoartritis inflamatorias siempre deben considerarse infecciosas hasta que no se demuestre lo contrario. La biopsia sinovial puede hacerse por vía artroscópica y es la opción correcta porque la artritis micótica o tuberculosa no pueden descartarse por otro medio en esta paciente.
La serología negativa para enfermedad de Lyme descarta prácticamente el diagnóstico. El factor reumatoideo positivo o negativo no será útil para definir el diagnóstico porque el cuadro clínico no es el de una artritis reumatoidea. Aunque 25% de los pacientes con artritis reumatoidea posteriormente desarrollan monoartritis, la enfermedad suele evolucionar en forma gradual. Sería inadecuado continuar observando a la paciente sin descartar procesos infecciosos.
La artritis de esta paciente fue de origen tuberculoso. La artritis por micobacterias típicamente es indolente y ocurre principalmente en personas de más de 50 años de edad. La mayoría tiene una prueba de tuberculina positiva y 50% Rx de tórax normales. El diagnóstico requiere cultivo de Mycobacterium tuberculosis de la sinovial o líquido articular, pero con frecuencia puede presumirse por encontrar granulomas en la muestra de biopsia en un paciente con historia de prueba cutánea de tuberculina positiva.
La imagen por RMN podría ser útil al definir la sinovial y estructuras ligamentarias de la articulación, e identificar erosiones con más exactitud que la Rx convencional. Sin embargo, no ayudará a distinguir entre las causas no infecciosas e infecciosas. Podrá mostrar ruptura de ligamentos, pero no descartará infección activa en la articulación.
Bibliografía:
Martín M, Ouhaes M. Bone and joint tuberculosis: a review of 652 cases. Orthopedics. 11: 861-6
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
miércoles, 15 de abril de 2009
Paciente de 47 años con fiebre, cefalea, rash y vómitos.
Cinco días antes de la admisión, el paciente fue al departamento de emergencias de otro hospital por esos síntomas. Se le solicitaron mediciones de los electrolitos séricos y glucemia, así como tests de función renal cuyos resultados fueron normales; el resto de los análisis se muestran en la Tabla 1. (Clickear sobre la tabla para ampliarla) La Rx de tórax y la TAC de tórax y abdomen revelaron múltiples pequeños nódulos (e
 l más grande de los cuales tenía 17 mm de diámetro) en ambas adrenales; las imágenes revelaban características de adenoma, y el resto de las imágenes eran normales. Se le prescribió acetaminofen y fue enviado a su casa.
l más grande de los cuales tenía 17 mm de diámetro) en ambas adrenales; las imágenes revelaban características de adenoma, y el resto de las imágenes eran normales. Se le prescribió acetaminofen y fue enviado a su casa.Durante los siguientes 3 días, los síntomas no mejoraron, y comenzó a tener anorexia. Tuvo dos episodios de epistaxis, y vomitó una vez; su temperatura era de 38,9ºC. Tres días antes de la admisión, fue visto en una clínica para pacientes ambulatorios. En el examen se veía en mal estado general. La temperatura era de 37,4ºC, la presión arterial de 112/75 mmHg, y el pulso de 93 latidos por minuto. Presentaba fotofobia, con dolor cuando llevaba la mirada hacia arriba. No había rigidez de nuca. Había innumerables máculas gris amarillentas en tronco y cara. Las conjuntivas estaban ligeramente inyectadas; las amígdalas estaban grandes y eritematosas con un tenue exudado blanquecino. Había un ganglio doloroso, móvil, de aproximadamente 4 cm de diámetro, en la región submandibular izquierda, y otros ganglios de menor tamaño, en la región cervical anterior y posterior, así como otros de tamaño similar en axila derecha e inguinales bilaterales. El tórax era doloroso a la palpación a lo largo de las costillas en región axilar más del lado derecho que del izquierdo a la altura de la tetilla. El resto del examen físico era normal. La orina era positiva para sangre (4+) pero era por otro lado normal; los resultados de otros tests de laboratorio se muestran en la Tabla 1. Se tomaron muestras de sangre, orina y esputo para cultivo. Se administró ketorolac intramuscular, y el paciente fue enviado nuevamente a su casa con instrucciones de tomar dosis de ibuprofeno alternando con acetaminofen para la fiebre y consultar en tres días, o antes si los síntomas empeoraban.
Tres días más tarde, el volvió al departamento de emergencias de este hospital debido a persistencia de los síntomas y aumento de náuseas y vómitos. Refirió fotofobia, rigidez y dolor en el cuello, y cierta dificultad en iniciar la micción. El dolor del tórax y abdomen se habían resuelto, y no había diarrea, dificultad respiratoria, hematuria, piuria ni disuria; no había palpitaciones ni alteraciones en la visión ni el oído. Las lesiones en tórax y espalda habían casi desaparecido. Un cultivo de esputo tomado 3 días antes mostró desarrollo de Streptococcus pneumoniae y Neisseria meningitidis, y los cultivos de sangre y orina eran estériles. Tests para ácidos nucleicos en muestras de orina para N. gonorrhoeae y Chlamydia trachomatis fueron negativos.
El paciente había tenido sífilis a los 18 años, y tenía enfermedad de disco lumbar con hernia de L5, por lo que estaba recibiendo una pensión por incapacidad. Los tests serológicos para sífilis y para HIV habían sido negativos en unos análisis realizados 6 meses antes. Él vivía en pareja con otro hombre en una relación monogámica en los últimos 3 años. Cuatro años antes, su pareja había recibido el diagnóstico de infección por HIV para lo cual no recibía tratamiento antirretroviral debido a baja carga viral y un conteo normal de CD4. El paciente y su pareja no usaban protección con preservativos. El paciente había recibido un arañazo de su gato recientemente, y refería no haber viajado recientemente. Su pareja no estaba enfermo. La enfermedad actual del paciente ocurrió en invierno, y no había estado expuesto a picaduras de mosquitos ni garrapatas. Él fumaba cigarrillos y marihuana, hábitos que había mantenido durante años; tomaba alcohol raramente, aunque había sido alcohólico varios años antes. No usaba drogas intravenosas. Los miembros de su familia habían tenido enfermedad coronaria, hipertensión diabetes mellitus; una hermana había muerto de cirrosis alcohólica asociada a hepatitis por virus C. Su medicación incluía oxycodona según necesidad, diacepan, acetaminofen, e ibuprofen. No había alergia a medicamentos.
En el examen el paciente tosía frecuentemente, la frecuencia respiratoria era de 28 por minuto, y la saturación de oxígeno era 98% mientras respiraba aire ambiente. La temperatura era de 36,3ºC; aumentó a 38,2ºC en el término de 2 horas, para llegar a 39,2ºC al final del día. El resto de los signos vitales eran normales. Había linfadenopatías cervicales posteriores bilaterales; la orofaringe estaba eritematosa, sin exudado o agrandamiento amigdalino. La flexión del cuello causaba dolor; el rango de movimiento del cuello estaba normal. Había dolor abdominal a la palpación en forma generalizada. Había un rash que cubría la región anterior del tórax y la parte posterior de la espalda sin nódulos ni pápulas. El resto del examen físico era normal.
Los tests para influenza A y B fueron negativos. La medida de electrolitos séricos, proteínas totales, globulinas, tests de función hepática y renal fueron normales; otros resultados se muestran en la Tabla 1. Un electrocardiograma fue normal. Una ecografía abdominal reveló una región de hipoatenuación dentro de la cabeza pancreática que se interpretó como adenopatía peripancreática. Una Rx de tórax mostró una opacidad linear perihiliar sugestiva de atelectasia subsegmentaria. La TAC de cráneo y cerebro mostró engrosamiento mucoso del son maxilar. Una punción lumbar fue llevada a cabo, y sus resulta
 dos se muestran en la Tabla 2.
dos se muestran en la Tabla 2.El paciente fue admitido al hospital. Se le administró al ingreso: vancomicina, ceftriaxona, aciclovir, narcóticos como analgesia, sumatriptan, y acetaminofen. Se llevaron a cabo estudios diagnósticos.
Cuál es el diagnóstico?
Dr. Sigall K. Bell:
Aclaro antes, que conozco el diagnóstico del paciente. En este paciente masculino de 47 años previamente sano 10 signos y síntomas desarrollaron en un período de 24 horas: la tríada clásica del síndrome mononucleosiforme (fiebre, odinofagia, y adenopatías), rash, dolor torácico, tos, mialgia, artralgias, diaforesis, y cefalea. Los síntomas persistieron por 8 días, y finalmente se agregaron vómitos, rigidez de nuca, y evidencias de meningitis en la punción lumbar.
Infección bacteriana:
La recuperación de S. pneumoniae y N. meningitidis del esputo, junto con el hallazgo en la TAC de engrosamiento mucoso en senos maxilares, obliga a descartar infección de senos paranasales evolucionando a meningitis. La meningococcemia puede ser rápidamente fatal, requiriendo reconocimiento e iniciación inmediata del tratamiento. S. pneumoniae es un patógeno relativamente común de senos paranasales, y la meningitis pudo haberse producido por diseminación hematógena, o por extensión directa desde el seno paranasal a las meninges. La administración empírica de antibióticos para tratar estos dos organismos fue apropiada. Hay varios elementos en este caso, sin embargo que están en contra de una infección bacteriana por bacterias típicas. A pesar de la tos, el examen físico y el examen radiológico no muestran neumonía. Aunque el engrosamiento de los senos paranasales fue observado en la TAC, hay poca evidencia de sinusitis activa. El perfil del líquido cefalorraquídeo revela los hallazgos típicos de la meningitis aséptica: leve pleocitosis a predominio linfocitario, elevado nivel de proteínas, y niveles normales de glucosa. Un Gram del líquido cefalorraquídeo no mostró microorganismos, y los cultivos del líquido y de la sangre obtenidos antes de comenzar el tratamiento con antibióticos, fueron negativos. En la práctica de rutina, los médicos nos encontramos a menudo con situaciones en las que no sabemos si se trata de una meningitis aséptica, o si los hallazgos del líquido obedecen a una meningitis bacteriana parcialmente tratada (“decapitada”), como resultado de la administración de antibióticos por los síntomas previos. En el caso de este paciente, sabemos que no se administraron antibióticos previamente, y por lo tanto podemos descartar meningitis bacteriana con cierta seguridad. Los aislamientos del esputo pueden estar indicando traqueobronquitis, aunque lo más probable es que se trate de colonizantes en un fumador crónico.
Infección por bacterias atípicas, hongos o parásitos.
Existen en este pacientes microorganismos que no crecen en medios de cultivo de rutina (los llamados "organismos cultivo-negativos"), que pueden explicar sus manifestaciones sistémicas y la meningitis aséptica. Como la meningococcemia, las enfermedades ricketsiales son consideradas como “situaciones de emergencias con fiebre y rash”, y es por lo tanto importante descartarlas rápidamente. El inicio abrupto de fiebre, cefalea, malestar, inyección conjuntival, rash, mialgias, artralgias es consistente con el diagnóstico de enfermedad ricketsial. Sin embargo, el paciente se enfermó en invierno, y no reportó viajes recientes, así que enfermedades por transmisión de picaduras de garrapata, y fiebre manchada son improbables. El paciente tiene un gato, y en el examen hay adenopatías cervicales, por lo que se deben considerar enfermedades por bartonella (enfermedad por arañazo de gato) y toxoplasmosis. La infección por bartonella puede manifestarse como compromiso del sistema nervioso central en forma de encefalitis, lo cual es poco común en un huésped inmunocompetente. El ritmo y la agudeza de expresión de la enfermedad de este paciente hacen que infección por bartonella sea poco probable, y los tests para toxoplasmosis fueron negativos.
Las infecciones por espiroquetas incluyen sífilis secundaria, enfermedad de Lyme, y leptospirosis, y las tres son importantes consideraciones diagnósticas. Este paciente tuvo sífilis a los 18 años de edad, y su enfermedad actual puede ser el resultado de una nueva exposición o una recidiva de su antigua enfermedad. (1) El compromiso meníngeo es común en la sífilis secundaria temprana, donde pueden verse además muchos signos y síntomas que presenta este paciente, como fiebre, faringitis, cefalea, anorexia, linfadenopatía rash máculo-papular en tronco y extremidades (aunque el rash del secundarismo sifilítico, así como el de la fiebre manchada de las montañas rocosas afecta palmas y plantas). Después de haber alcanzado su incidencia más baja en el año 2000, la incidencia de sífilis secundaria ha aumentado dramáticamente en hombres homosexuales en los EE UU. (2,3) La sífilis debe estar siempre presente en la mente del clínico, pero en este caso la VDRL fue negativa.
Infecciones virales:
Los síntomas sistémicos del paciente, y hallazgos tales como inyección conjuntival, mialgias, artralgias, rash, y síntomas gastrointestinales sin leucocitosis periférica sugieren infección viral. Muchos virus están asociados con miopericarditis, que puede explicar su dolor torácico. Los enterovirus son la causa más común de meningitis aséptica, especialmente durante el verano, aunque 10% de los casos de meningitis aséptica pueden ser atribuidos a enterovirus aún durante otras estaciones del año. (4) Los cultivos o la reacción en cadena de polimerasa (PCR) en líquido cefalorraquídeo a menudo son positivos en esos casos. (5) El virus del Oeste del Nilo puede presentar rash; este y otros arbovirus necesitarían ser considerados si el paciente tuvo los síntomas durante el verano. La influenza, un virus común en invierno, fue considerado, pero los tests fueron negativos. La infección con virus de la coriomeningitis linfocitaria que es un arena virus transmitido por roedores es también más común en meses más fríos, pero no se describe exposición a roedores.
Las causas de fiebre y rash también incluyen el clásico exantema de los niños del parvovirus B19, sarampión, paperas, y rubéola, aunque estos son raros en adultos. El parvovirus, agente causal de la quinta enfermedad de la niñez, causa fiebre, rash, y artritis en adultos; sin embargo, la infección con parvovirus fue descartada por serología. Después de permanecer estable por muchos años, la incidencia de paperas ha aumentado recientemente, con varios brotes en 2006. (6) Antes de que la vacunación se hiciera rutinariamente, la parotiditis urleana causaba del 10% al 20% de los casos de meningitis aséptica, que es una de las más comunes complicaciones extrasalivales de la papera. En forma similar, hubo un súbito aumento de la incidencia de sarampión en 2008. (7) No hay reporte en este paciente de haber padecido en su niñez sarampión o paperas, y no conocemos el esquema de vacunaciones, aunque eso podemos averiguarlo con serología. Un diagnóstico de sarampión o papera es improbable, dado la edad del paciente, el carácter del rash y la ausencia de parotiditis.
La infección con virus del herpes simplex (HSV) o virus varicela-zoster pueden causar meningitis aséptica o encefalitis, fiebre, rash, pero raramente causa enfermedad diseminada en huéspedes inmunocompetentes. Sin embargo, es crítico reconocer estos virus, ya que existe tratamiento efectivo para ellos. La descripción inicial del dolor torácico y del rash del tronco, especialmente si es unilateral, aumentaría las sospechas de virus varicela-zoster, pero la subsecuente diseminación y el carácter del rash, que no era vesicular, no es típico del virus. El test de ácidos nucleicos en líquido cefalorraquídeo para HSV DNA fue negativo, y además no se observaron cambios en su estado mental o funciones cerebrales. Dado esos resultados, el aciclovir puede ser interrumpido con seguridad.
Enfermedad mononucleosis-like.
La presencia de linfadenopatía cervical posterior, fiebre, faringitis, rash, es característico de las enfermedades mononucleosis-like. Las causas de enfermedad mononucleosis-like incluyen infección con virus de Epstein-Barr (EBV), citomegalovirus (CMV), y HIV. El uso de ampicilina tiene una fuerte asociación con el desarrollo de rash máculopapular en pacientes con infección por EBV, pero el rash ocurre en 10% de los casos aún sin uso de antibióticos. La mononucleosis por EBV está asociada típicamente con linfocitosis o linfocitosis atípica; ninguno de ellos estaba presente en este caso. Sin embargo, esas manifestaciones hematológicas pueden ser menos pronunciadas en adultos que en adolescentes. El test de anticuerpos heterófilos fue negativo (monotest), pero el “timing” de aparición de estos anticuerpos es variable, y un test negativo no descarta el diagnóstico de infección aguda por EBV. Como el paciente siguió sintomático durante 8 días, el test debió haber sido repetido, o también se podría haber realizado serología específica para EBV (VCA IgM). Sin embargo, una infección aguda por EBV es improbable en un hombre de 47 años ya que más de 90% de los adultos en EE UU tienen evidencias de infección por EBV antigua. (8)
La infección primaria por CMV es también improbable, ya que 50% a 60% de los adultos en EE UU tienen evidencias de infección pasada por CMV(9); este porcentaje está aumentado en hombres que tienen sexo con hombres. La infección primaria por CMV (aguda) generalmente no causa faringitis, o solo faringitis leve, y adenopatías no significativas, aunque se asocia universalmente a hepatitis, lo que no estuvo presente en este caso. Es improbable que este paciente haya adquirido una primoinfección aguda por CMV, aunque los tests para CMV deben ser llevados a cabo para descartar el diagnóstico de primoinfección por CMV. La meningitis aséptica es una rara complicación de mononucleosis por EBV o CMV.
Infección aguda por HIV
El paciente tiene una pareja masculina que es HIV-positivo. El paciente es sexualmente activo, no usa preservativos, y tiene un test negativo para HIV, 6 meses antes de la enfermedad actual. ¿El hecho interesante de que el paciente se mantuvo libre de HIV a pesar de años de exposición sugiere algún mecanismo protectivo contra la infección? La homocigocidad para la mutación de CCR5*32 confiere protección contra la infección HIV, y este polimorfismo está presente en 1% de las personas blancas. (10,11,12) Las cohortes de personas altamente expuestas, persistentemente seronegativas se han descripto en trabajadores sexuales (13,14,15) y en parejas serodiscordantes (uno (+) y otro (-). (16) Aunque los mecanismos de protección no son conocidos, hay hipótesis de que la exposición repetida al virus puede mejorar las defensas del huésped, de manera similar a como lo hacen las vacunas. Si el paciente no es resistente, su riesgo acumulativo de infección por HIV ha aumentado sustancialmente en este momento.
La presentación de este paciente incluye la mayoría de los síntomas y signos descriptos como síndrome retroviral agudo, e incluyen fiebre, cefalea, faringitis, náuseas y vómitos, anorexia, mialgia y artralgias, diaforesis y linfadenopatía (17,18) (Tabla 3). La meningitis aséptica ha sido reportada en 24% de los casos de infección aguda por HIV (18),
 y la miopericarditis ha sido también descripta. (19) La presencia de rash máculopapular, úlceras orales o genitales y cefalea intensa, pueden ayudar a distinguir este diagnóstico de otras enfermedades virales mononucleosis-like, aunque estos hallazgos no son específicos. La infección aguda por HIV da cuenta de 1% de los pacientes con enfermedad mononucleosis-like con anticuerpos heterófilos negativos (monotest negativo) (20) y alrededor de 1% de los pacientes con síntomas de enfermedad viral aguda que concurren a centros urbanos de medicina ambulatoria. (21) El diagnóstico de síndrome retroviral agudo requiere un alto índice de sospecha, y es raramente considerado en la presentación inicial, aún en poblaciones de alto riesgo. (18,22) Como en este caso, tomó varias consultas con el sistema de atención médica antes de que el diagnóstico se considerara.
y la miopericarditis ha sido también descripta. (19) La presencia de rash máculopapular, úlceras orales o genitales y cefalea intensa, pueden ayudar a distinguir este diagnóstico de otras enfermedades virales mononucleosis-like, aunque estos hallazgos no son específicos. La infección aguda por HIV da cuenta de 1% de los pacientes con enfermedad mononucleosis-like con anticuerpos heterófilos negativos (monotest negativo) (20) y alrededor de 1% de los pacientes con síntomas de enfermedad viral aguda que concurren a centros urbanos de medicina ambulatoria. (21) El diagnóstico de síndrome retroviral agudo requiere un alto índice de sospecha, y es raramente considerado en la presentación inicial, aún en poblaciones de alto riesgo. (18,22) Como en este caso, tomó varias consultas con el sistema de atención médica antes de que el diagnóstico se considerara.Causas no infecciosas.
Las enfermedades reumáticas tales como lupus eritematoso sistémico, enfermedad de Still, enfermedad de Kawasaki, granulomatosis de Wegener, y sarcoidosis pueden mimetizar un proceso infeccioso. La epistaxis y la hematuria en ausencia de trombocitopenia invitan a considerar granulomatosis de Wegener o sarcoidosis; sin embargo, el sedimento urinario no activo en este caso, hacen a la glomerulonefritis vasculítica improbable, y las imágenes radiológicas no sugieren sarcoidosis. El lupus eritematoso sistémico está asociado con enfermedad de sistema nervioso central, que típicamente ocurre en forma de psicosis o convulsiones, y es más común en mujeres jóvenes que en hombres.
La enfermedad de Still afecta ambos sexos igualmente y tiene una distribución etárea bimodal, de 15 a 25 y de 36 a 46 años, cercana a la edad de este paciente. Se caracteriza por un rash evanescente asalmonado que afecta el tronco y extremidades y que típicamente s e acompaña de fiebre, mialgias, artralgias, y faringitis, todos los cuales están presentes en este paciente. La pleuresía y la pericarditis no son comunes. Sin embargo, como el lupus, el inicio no es tan abrupto como en este caso, y la leucocitosis, hepatitis y esplenomegalia son comunes. Aunque está reportada la meningitis asociada a enfermedad de Still, (23) es extremadamente rara.
Resumen:
Visto en forma retrospectiva, la historia de exposición continuada al HIV, el inicio abrupto de la enfermedad, y la constelación de síntomas, transforma al diagnóstico de infección aguda por HIV el más probable de una larga lista. La infección aguda por HIV se caracteriza por un alto nivel de replicación viral, una caída transitoria del nivel de células T CD4+ y la aparición más tardía de anticuerpos antivirales específicos. Ocasionalmente, durante la declinación transitoria del nivel de células T CD4+ (y la inmunosupresión asociada), el paciente se puede presentar con una infección oportunista. Por lo tanto, cuando un paciente se presenta con un cuadro de infección aguda por HIV como este paciente, es importante determinar si la enfermedad está relacionada solo al HIV, o a otro patógeno oportunista concurrente. En este paciente, la presentación y los hallazgos son consistentes con infección aguda por HIV solamente. Para hacer el diagnóstico, un test de carga viral HIV tipo 1 (HIV-1) debe ser llevado a cabo e interpretado en conjunto con los tests de anticuerpos contra HIV-1.
Dr. Eric S. Rosenberg:
Dr. Peterson, podría usted darnos su impresión cuando usted vio a este paciente?
Dr. Scott L. Peterson (Infectología):
Los médicos que vimos a este paciente consideramos: sífilis secundaria, infección aguda por toxoplasma, CMV , o HIV los diagnósticos más probables. Dado que tenía frecuentes contactos sexuales con un compañero HIV+, nuestra mayor preocupación fue la de infección aguda por HIV presentándose como síndrome mononucleósico con meningitis.
Diagnóstico clínico:
Infección aguda por HIV
Diagnóstico del Dr. Sigall K. Bell's:
Infección aguda por HIV.
Discusión patológica:
Dr. Rosenberg: Este paciente tenía una extensa evaluación para patógenos comunes que causan síndromes mononucleósicos. El test específico para EBV fue negativo para IgM y positivo para anticuerpos IgG contra la cápside viral. El test de ácidos nucleicos en plasma para la detección de EBV DNA fue negativo. Esos resultados indican infección por EBV previa pero no aguda. En forma similar, los tests para CMV IgM fueron negativos y los CMV IgG fueron positivos, indicando exposición previa a CMV. La detección directa de CMV por medio de antigenemia fue negativa, descartando reactivación latente del virus.
La infección aguda por el HIV-1 se caracteriza por un ELISA negativo o débilmente positivo para anticuerpos HIV-1, y altos niveles de viremia detectados por medio de tests de ácidos nucleicos. Este paciente tiene altos niveles de viremia detectados por medio de tests de ácidos nucleicos. Este paciente tiene ELISA débilmente positivos para HIV-1 y HIV-2, y el Western blot fue negativo tanto para HIV-1 como para HIV-2. El test cuantitativo para ácidos nucleicos de HIV-1 fue positivo a un nivel de 45,7 millones de copias de RNA-HIV por mililitro de plasma. Tomados juntos, esos resultados son diagnósticos de infección de infección aguda por virus HIV-1. Al momento del diagnóstico, el paciente tenía un conteo absoluto de Células T CD4+ de 432/mm3, hallazgo consistente con declinación transitoria del conteo de células T CD4+, que es característico de la infección aguda por HIV-1. (17,24,25) Aunque el líquido cefalorraquídeo no fue testeado para HIV, la meningitis fue casi con seguridad secundaria a la infección aguda por HIV-1.
Discusión del manejo
Dr. Bell: La pregunta central en el manejo de este paciente es si debe recibir terapia antiretroviral o no durante la infección aguda por HIV-1. Esta pregunta no tiene una respuesta cierta hoy día, y cuál es la mejor conducta se desconoce. Hay varias razones para considerar la iniciación del tratamiento durante la infección por HIV-1. (25) Primero, el tratamiento antirretroviral ha demostrado suprimir la viremia en más de 95% de los pacientes (24) y así, puede ofrecer alivio sintomático al paciente enfermo con altos niveles de viremia(26) El tratamiento en este paciente pudo haber sido considerado en base a los hallazgos en la esfera neurológica (26) La razón más importante para considerar el tratamiento antirretroviral es la potencial preservación de las células T helpers, una respuesta inmune que puede ser crítica en las defensas orgánicas a largo plazo que supriman la replicación viral. (26,27,28) Ha sido sugerido que el tratamiento que es iniciado durante la infección aguda, y subsecuentemente discontinuado mejoraría el control de la replicación viral y establece un “set-point” bajo de carga viral. (29) Sin embargo, este efecto puede ser transitorio. (30,31)
No hay actualmente datos publicados de ensayos randomizados, de ensayos controlados que hayan comparado adecuadamente tratamiento contra no-tratamiento durante la infección aguda por HIV-1, y los beneficios clínicos a largo plazo de la terapia en esta etapa temprana de la infección son desconocidos. Además, la introducción de medicación antirretroviral durante la infección aguda, somete al paciente a un curso de tratamiento muchos años más largo que el que comienza el tratamiento cuando reúne los criterios standard para la iniciación del tratamiento en una persona con infección crónica por HIV-1. (32) Los pacientes que reciben terapia por más tiempo aumentan los riesgos de los efectos adversos de los medicamentos, así como efectos en la resistencia viral. En consecuencia, la tendencia actual en el tratamiento de la infección aguda por HIV-1 tiene en cuenta todos estos aspectos, así como las características personales del paciente, su conocimiento del pro y el contra de tratarse, así como de su colaboración y adherencia al tratamiento por mucho tiempo. (25,32) Independientemente de si se comienza o no el tratamiento, hacer diagnóstico de infección aguda, es un importante beneficio desde el punto de vista de la salud pública, ya que el conocimiento de estos pacientes altamente infectivos, y su adecuado manejo, limita la transmisión del virus desde estas personas con altos niveles de viremia característicos de la infección aguda por virus HIV. (16,33,34,35)
Dr. Rosenberg:
Dr. Peterson, usted trató a este paciente, cuál es su actual condición?
Dr. Peterson: Cuando los resultados de los cultivos del líquido cefalorraquídeo y los resultados de PCR para HSV fueron informados como negativos, se discontinuó el tratamiento. El estado general del paciente comenzó a mejorar lentamente, y fue dado de alta 5 días después del ingreso. El RNA de HIV fue informado positivo en el tercer día de internación, pero el diagnóstico de infección aguda por HIV fue establecido definitivamente 2 días después del alta, cuando el Western blot para HIV-1 fue informado como negativo. Cinco días después del alta, continuó teniendo cefaleas de gran intensidad, por lo que decidimos iniciar terapia antirretroviral para aliviar sus síntomas. Una formulación a dosis fija de efavirenz, tenofovir, y emtricitabina fue comenzado, con resolución de los síntomas dentro de 1 semana. Él no tuvo efectos colaterales y aproximadamente 6 meses después, su carga viral era de menos de 50 copias de HIV-1 RNA/ml de plasma, y su más reciente recuento de células-T CD4+ fue de 819 células/mm3.
Dr. Eugene P. Rhee (Internista): El nivel tan elevado de viremia afectó la decisión de tratarlo?
Dr. Bell: A menos que el nivel sea inusualmente bajo, lo cual podría estar significando que el paciente está controlando solo la replicación viral, la magnitud del pico de la viremia no debe en si mismo influenciar la decisión de tratar.
Dr. Viviany Taqueti (Internista): Porque piensa usted que el paciente tardó tanto tiempo en infectarse a pesar de la exposición repetida durante años? Usted piensa que él pueda tener un mecanismo de resistencia natural, o cree que pueda recientemente haber cambiado su conducta sexual?
Dr. Bell: Basándonos en que el paciente finalmente terminó contrayendo la infección, probablemente no tenga homocigocidad para la mutación del receptor de quimioquina CCR5 que es protectivo contra la infección con virus HIV con tropismo por CCR5 , la forma más comúnmente transmitida de HIV. No sabemos si él recientemente cambió su conducta sexual hacia formas más riesgosas. Una posible explicación es que su compañero se haya vuelto más infeccioso, debido a una mayor carga viral. Dado que la transmisión entre hombres que tienen sexo con hombres puede ocurrir durante 1 de cada 100 actos sexuales, dependiendo de la práctica sexual, (36,37) la chance de eventualmente infectarse es sustancial.
Diagnóstico definitivo:
Infección aguda por HIV-1
Traducido de: “A 47-Year-Old Man with Fever, Headache, Rash, and Vomiting”
Sigall K. Bell, M.D., and Eric S. Rosenberg, M.D.
Volumen 360: 1540-1548. April 9,2009. Number 15
Case record of The Massachusetts General Hospital.
Fuente de información
From the Division of Infectious Diseases, Beth Israel Deaconess Medical Center (S.K.B.); Infectious Disease Unit, Department of Pathology, Massachusetts General Hospital (E.S.R.); and the Departments of Medicine (S.K.B., E.S.R.) and Pathology (E.S.R.), Harvard Medical School.
References
2) Primary and secondary syphilis -- United States, 2003-2004. MMWR Morb Mortal Wkly Rep 2006;55:269-273. [Medline]
3) Heffelfinger JD, Swint EB, Berman SM, Weinstock HS. Trends in primary and secondary syphilis among men who have sex with men in the United States. Am J Public Health 2007;97:1076-1083. [Free Full Text]
4) Elmore JG, Horwitz RI, Quagliarello VJ. Acute meningitis with a negative Gram's stain: clinical and management outcomes in 171 episodes. Am J Med 1996;100:78-84. [CrossRef][ISI][Medline]
5) Lee BE, Davies HD. Aseptic meningitis. Curr Opin Infect Dis 2007;20:272-277. [ISI][Medline]
6) Dayan GH, Quinlisk MP, Parker AA, et al. Recent resurgence of mumps in the United States. N Engl J Med 2008;358:1580-1589. [Free Full Text]
7) Update: measles -- United States, January-July 2008. MMWR Morb Mortal Wkly Rep 2008;57:893-896. [Medline]
8) Ascherio A, Munger KL, Lennette ET, et al. Epstein-Barr virus antibodies and risk of multiple sclerosis: a prospective study. JAMA 2001;286:3083-3088. [Free Full Text]
9) Staras SA, Dollard SC, Radford KW, Flanders WD, Pass RF, Cannon MJ. Seroprevalence of cytomegalovirus infection in the United States, 1988-1994. Clin Infect Dis 2006;43:1143-1151. [CrossRef][ISI][Medline]
10) Huang Y, Paxton WA, Wolinsky SM, et al. The role of a mutant CCR5 allele in HIV-1 transmission and disease progression. Nat Med 1996;2:1240-1243. [CrossRef][ISI][Medline]
11) Paxton WA, Martin SR, Tse D, et al. Relative resistance to HIV-1 infection of CD4 lymphocytes from persons who remain uninfected despite multiple high-risk sexual exposure. Nat Med 1996;2:412-417. [CrossRef][ISI][Medline]
12) Samson M, Libert F, Doranz BJ, et al. Resistance to HIV-1 infection in caucasian individuals bearing mutant alleles of the CCR-5 chemokine receptor gene. Nature 1996;382:722-725. [CrossRef][Medline]
13) Rowland-Jones SL, Nixon DF, Aldhous MC, et al. HIV-specific cytotoxic T-cell activity in an HIV-exposed but uninfected infant. Lancet 1993;341:860-861. [CrossRef][ISI][Medline]
14) Rowland-Jones SL, Dong T, Fowke KR, et al. Cytotoxic T cell responses to multiple conserved HIV epitopes in HIV-resistant prostitutes in Nairobi. J Clin Invest 1998;102:1758-1765. [ISI][Medline]
15) Rowland-Jones S, Pinheiro S, Kaul R. New insights into host factors in HIV-1 pathogenesis. Cell 2001;104:473-476. [CrossRef][ISI][Medline]
16) Wawer MJ, Gray RH, Sewankambo NK, et al. Rates of HIV-1 transmission per coital act, by stage of HIV-1 infection, in Rakai, Uganda. J Infect Dis 2005;191:1403-1409. [CrossRef][ISI][Medline]
17) Kahn JO, Walker BD. Acute human immunodeficiency virus type 1 infection. N Engl J Med 1998;339:33-39. [Free Full Text]
18) Schacker T, Collier AC, Hughes J, Shea T, Corey L. Clinical and epidemiologic features of primary HIV infection. Ann Intern Med 1996;125:257-264. [Erratum, Ann Intern Med 1997;126:174.] [Free Full Text]
19) Guillaume MP, Van Beers D, Delforge ML, Devriendt J, Cogan E. Primary human immunodeficiency virus infection presenting as myopericarditis and rhabdomyolysis. Clin Infect Dis 1995;21:451-452. [ISI][Medline]
20) Rosenberg ES, Caliendo AM, Walker BD. Acute HIV infection among patients tested for mononucleosis. N Engl J Med 1999;340:969-969. [Free Full Text]
21) Pincus JM, Crosby SS, Losina E, King ER, LaBelle C, Freedberg KA. Acute human immunodeficiency virus infection in patients presenting to an urban urgent care center. Clin Infect Dis 2003;37:1699-1704. [CrossRef][ISI][Medline]
22) Hightow LB, Miller WC, Leone PA, Wohl DA, Smurzynski M, Kaplan AH. Predictors of repeat testing and HIV seroconversion in a sexually transmitted disease clinic population. Sex Transm Dis 2004;31:455-459. [CrossRef][ISI][Medline]
23) Garrote FJ, Marco J, Obeso G, Rodriguez E, del Ser T. Aseptic meningitis and focal central nervous system involvement in a case of adult onset Still's disease. J Rheumatol 1993;20:765-767. [ISI][Medline]
24) Kassutto S, Maghsoudi K, Johnston MN, et al. Longitudinal analysis of clinical markers following antiretroviral therapy initiated during acute or early HIV type 1 infection. Clin Infect Dis 2006;42:1024-1031. [CrossRef][ISI][Medline]
25) Kassutto S, Rosenberg ES. Primary HIV type 1 infection. Clin Infect Dis 2004;38:1447-1453. [CrossRef][Medline]
26) Gazzard BG. British HIV Association guidelines for the treatment of HIV-1-infected adults with antiretroviral therapy 2008. HIV Med 2008;9:563-608. [CrossRef][ISI][Medline]
27) Oxenius A, Price DA, Easterbrook PJ, et al. Early highly active antiretroviral therapy for acute HIV-1 infection preserves immune function of CD8+ and CD4+ T lymphocytes. Proc Natl Acad Sci U S A 2000;97:3382-3387. [Free Full Text]
28) Rosenberg ES, Billingsley JM, Caliendo AM, et al. Vigorous HIV-1-specific CD4+ T cell responses associated with control of viremia. Science 1997;278:1447-1450. [Free Full Text]
29) Rosenberg ES, Altfeld M, Poon SH, et al. Immune control of HIV-1 after early treatment of acute infection. Nature 2000;407:523-526. [CrossRef][Medline]
30) Kaufmann DE, Lichterfeld M, Altfeld M, et al. Limited durability of viral control following treated acute HIV infection. PLoS Med 2004;1:e36-e36. [CrossRef][Medline]
31) Streeck H, Jessen H, Alter G, et al. Immunological and virological impact of highly active antiretroviral therapy initiated during acute HIV-1 infection. J Infect Dis 2006;194:734-739. [CrossRef][ISI][Medline]
32) Hammer SM, Eron JJ Jr, Reiss P, et al. Antiretroviral treatment of adult HIV infection: 2008 recommendations of the International AIDS Society-USA panel. JAMA 2008;300:555-570. [Free Full Text]
33) Brenner BG, Roger M, Routy JP, et al. High rates of forward transmission events after acute/early HIV-1 infection. J Infect Dis 2007;195:951-959. [CrossRef][ISI][Medline]
34) Pilcher CD, Joaki G, Hoffman IF, et al. Amplified transmission of HIV-1: comparison of HIV-1 concentrations in semen and blood during acute and chronic infection. AIDS 2007;21:1723-1730. [CrossRef][ISI][Medline]
35) Pilcher CD, Tien HC, Eron JJ Jr, et al. Brief but efficient: acute HIV infection and the sexual transmission of HIV. J Infect Dis 2004;189:1785-1792. [CrossRef][ISI][Medline]
36) Wilson DP, Law MG, Grulich AE, Cooper DA, Kaldor JM. Relation between HIV viral load and infectiousness: a model-based analysis. Lancet 2008;372:314-320. [Erratum, Lancet 2008;372:1808.] [CrossRef][ISI][Medline]
37) DeGruttola V, Seage GR III, Mayer KH, Horsburgh CR Jr. Infectiousness of HIV between male homosexual partners. J Clin Epidemiol 1989;42:849-856. [CrossRef][ISI][Medline]
