Un hombre de 35 años se presentó al hospital en Diciembre de 1996 con una historia de 10 días de fiebre (temperaturas tan altas como 40ºC) y 1 día de nauseas, vómitos, y dolor abdominal leve en cuadrante superior derecho. Negó haber tenido cefalea, rash, diarrea, o síntomas neurológicos, respiratorios, musculoesqueléticos, o genitourinarios. Ocho días antes había sido evaluado por un clínico quien no había encontrado la causa de la fiebre. El paciente impresionaba como sano, sin palidez, ictericia, o estigmas de insuficiencia hepática. Excepto por la presencia de leve dolor a la palpación del cuadrante superior derecho y moderada hipotonía del esfinter anal, el resto del examen era negativo. La investigación de sangre oculta en materia fecal fue negativa.
Este joven tiene un cambio agudo en su estado de salud, caracterizado por fiebre alta. Mi primer preocupación es la de una enfermedad infecciosa, que puede estar limitada al abdomen, o un proceso generalizado con repercusión intraabdominal. Los tests de laboratorio pueden ayudar a caracterizar el proceso y ayudar a apuntar su localización.
El recuento de glóbulos blancos fue de 7600/mm3, con 76% de granulocitos, 24% de linfocitos, 2% de monocitos, y 1% de eosinófilos. Los tests de laboratorio revelaron los siguientes valores: hemoglobina 8,1g/dl, con un VCM normal; LDH 239 U/L, TGO 50U/L; bilirrubina total 3,1 mg/dl; directa 1,8 mg/dl; FAL 167U/L; 5 nucleotidasa 28 U/L; proteinas totales 5,5 g/dl; y albúmina 2,7 g/dl. El análisis de orina fue positivo para bilirrubina y urobilinógeno, y negativo para piocitos y bacterias. Dos muestras de hemocultivo fueron negativas, y la Rx de tórax fue normal.
Estos resultados indican alguna clase de proceso hepatobiliar, pero la ausencia de leucocitosis y desviación a la izquierda, sugieren que una infección bacteriana aguda como colangitis o sepsis son improbables. Debe ser considerado pués, un compromiso hepático viral, granulomatoso, alcohólico, o maligno, así como obstrucción de la vía biliar extrahepática por cálculos, linfadenopatías o por un proceso pancreático.
El paciente había inmigrado a los EE UU desde Colombia a los 27 años. Recordaba haber tenido hepatitis cuando niño, y haber presentado “ictericia” en su adolescencia, aunque no recordaba detalles. Él había vivido en un área urbana de Colombia, y no había estado en contacto con ninguna persona que presentara una enfermedad infecciosa. Él nunca había sido hospitalizado ni recibido transfusiones de sangre ni hemoderivados.
No refería historia de fiebre, anorexia, malestar, nauseas, o dolor abdominal. Él consumía alcohol los fines de semana y no tomaba medicaciones, excepto acetaminofen, prescripto 8 días antes de su internación. Trabajaba como oficinista y no había viajado fuera del área del área metropolitana de Nueva York desde su arribo a los EE UU. Vivía con su esxposa e hijos. Su historia familiar no revestía importancia médica.
Esta historia aumenta la probabilidad de hepatitis viral, posiblemente reactivada, y enfermedad hepática alcohólica, y hace que la enfermedad hepática inducida por drogas o parasitaria sean menos probables. Más estudios se requieren para identificar el proceso hepatobiliar y revelar su causa.
No se detectó antígeno de superficie de hepatitis B ni antígeno e, la IgG anti core de hepatitis B fue positiva, pero no se encontraron IgG anti antígeno de superficie ni antígeno e, IgG anti virus de hepatitis A, CMV, o hepatitis C. El resultado del screening serológico para virus de Epstein-Barr fue consistente contra exposición pasada. La IgM anti core de hepatitis B fue negativo, así como los anticuerpos antinucleares (FAN). Una ecografía abdominal reveló esplenomegalia leve con hígado normal, pancreas, y vía biliar extrahepática normal. Un centelleograma con Tc99m mebrofenina (Choletec) mostró vesícula permeable. La TAC de abdomen mostró leve hepatoesplenomegalia con hígado de aspecto homogéneo. La administración de contraste no demostró lesiones focales.
Mientras los tests estaban siendo procesados, los síntomas del paciente remitieron, y la hiperbilirrubinemia se resolvió, aunque continuó teniendo fiebre diaria en picos (más de 40ºC) acompañados de escalofríos. Los hemocultivos fueron negativos después de 5 días de observación.
La obstrucción extrahepática y la enfermedad hepática metastásica fueron descartadas, y una hepatitis B no resuelta ha emergido como causa posible de hepatitis, junto a probable hepatitis alcohólica. Sin embargo, la aparición aguda de un proceso hepático asociado a fiebre prolongada en picos, la anemia normocítica, y el agrandamiento esplénico, crean preocupación acerca de un proceso sistémico, tal como endocarditis o tuberculosis. Hay que recordar que el anticuerpo anticore de hepatitis B se asocia con alta frecuencia a infección por el virus de la inmunodeficiencia humana (HIV). (1)
La PPD fue negativa. Se tomaron nuevas muestras para hemocultivos los cuales se sometieron a medios de cultivo para bacterias fastidiosas y micobacterias. Un ecocardiograma transtorácico no mostró vegetaciones valvulares ni masas intracardiacas. Un frotis de sangre periférica fue negativo para parásitos. El paciente rechazó someterse a un test de HIV, argumentando que no tenía ningún factor de riesgo de exposición. A pesar de la fiebre remitente (temperaturas mayores de 40ºC), continuó sintiéndose bien, y conservando el apetito. La eritrosedimentación fue de 97 mm por hora.
En este punto, ya en la tercera semana de enfermedad, el plan diagnóstico para fiebre de origen desconocido(FOD) puede ser utilizado. La infección es la causa más común de FOD. (2) En vista de la ausencia de una historia de exposición ocupacional, las causas más frecuentes de fiebre prolongada y esplenomegalia fueron descartadas. Trastornos de la inmunoregulación y condiciones malignas deben ser ahora evaluadas. Sin embargo en este joven paciente sexualmente activo, la posibilidad de infección por HIV no puede ser descartada. Tal infección puede tener fiebre como signo de presentación, o como consecuencia de infecciones o tumores linfoproliferativos asociados a la misma.El hallazgo de una anergia cutánea en presencia de hiperglobulinemia asociada a esplenomegalia y anticuerpos contra el antígeno core de la hepatitis B aumentan la probabilidad de infección por HIV. Esto debe ser conversado con el paciente para obtener su consentimiento de realizar el test de HIV.
La posibilidad de infección por HIV fue discutido con el paciente. El estaba casado desde hacía 7 años. El negó firmemente tener relaciones homosexuales o extramaritales así como negó el uso de drogas intravenosas. Su esposa y sus dos hijos de 4 y 7 años estaban sanos. Varios de sus íntimos amigos y vecinos eran homosexuales y habían adquirido el virus de la inmunodeficiencia humana y la mayoría tenían SIDA. El los visitaba frecuentemente, y usualmente los acompañaba en sus visitas a los médicos actuando como intérprete (ya que todos sus amigos eran latinos y no dominaban el inglés) Por todo ello él dijo de estar muy al tanto de los modos de transmisión del HIV. Aún así rechazó hacerse un test de HIV, y aseguró a los médicos que la causa de su fiebre no tenía ninguna relación con HIV.
El razonamiento del paciente no disminuye mis sospechas de posible infección por HIV. Aún si su cercana relación con sus amigos homosexuales no tenga relación con su hipotonía del esfínter anal, él pudo haber sido infectado a través de alguna relación casual en la década que precedió a su matrimonio. Más aún, la infección por HIV puede explicar todos los hallazgos anormales de laboratorio, así como su fiebre persistente. La importancia de realizar el test diagnóstico debe ser explicada, ya que la seropositividad podría orientar el foco de la investigación hacia una lista amplia de agentes infecciosos y la búsqueda de enfermedades linfoproliferativas. (3)
El paciente fue reexaminado minuciosamente. No presentaba adenomegalias, lesiones de piel ni anomalías oftalmológicas. Los cultivos de sangre, orina, LCR, y médula ósea fueron negativos para micobacterias y hongos. Los tests sexológicos para sífilis, Histoplasma capsulatum, Cryptococcus neoformans, Toxoplasma gondii, y Borrelia burgdorferi fueron negativos. Un frotis de sangre periférica mostró policromasia, anisocitosis, poiquilocitosis, microcitosis e tipocromía, con 2% de reticulocitos. La concentración de hierro fue de 19 mg/dl, y la capacidad de transporte del hierro fue de 193 mg/dl, la ferritina sérica de 1860 ng/ml, la concentración de ácido fólico fue de 3,3 ng/ml, la vitamina B12 fue de 413 pg/ml y la concentración de eritropoyetina fue de 83 mU/ml. Anticuerpos IgM contra parvovirus B19 no fueron detectados. La electroforesis de hemoglobina reveló 95% de hemoglobina A, 3,4% de hemoglobina A2, y 1,2% de hemoglobina fetal. Una biopsia de médula ósea reveló una médula hipercelular con aumento del número de eritrocitos y mielocitos, sin evidencia de infección o infiltración maligna. La electroforesis de proteínas séricas mostró una hipergamaglobulinemia policlonal. El análisis de un subgrupo de linfocitos T mostró 26% de CD4+ (592 células) y 37% de CD8 (843 células/mm3), con una relación de CD4/CD8 de 0,7.
El paciente siguió sintiéndose bién a pesar de la fiebre alta que ocasionalmente requería enfriamiento externo con hielo. Comenzó a sentirse cansado de su estadía hospitalaria y de someterse a tests diarios. Estaba deseoso de dejar el hospital y pasar las fiestas de fin de año con su familia así como sus vacaciones.
Con esta extensa investigaciónnegativa, es hora de descartar un proceso sistémico que afecte el sistema retículoendotelial y su sistema i
 nmune. Yo lo alentaría a que consienta en la realización del test de HIV.
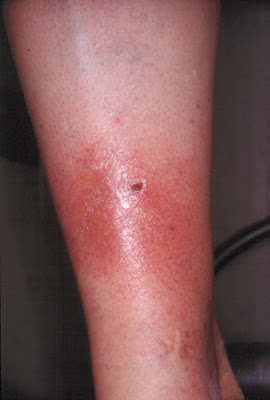
nmune. Yo lo alentaría a que consienta en la realización del test de HIV.Los beneficios potenciales de determinar su condición HIV fue discutido nuevamente con el paciente quien rechazó ser testeado argumentando esta vez que la realización del mismo podría desviar la atención de los médicos de la causa real de su enfermedad y del origen de la fiebre. Un scan de cuerpo entero realizado con Ga 67 mostró un área de hipercaptación pobremente definida en glúteo izquierdo 24 hs después de la inyección de la sustancia radiactiva. (Figura 1) No se vió hipercaptación de galio en pulmones, mediastino, retroperitoneo ni huesos.
Cual es el diagnóstico?
El scan con galio condujo a identificar un absceso localizado, osteomielitis, linfoma u otro proceso infeccioso o neoplásico. Sin embargo, una anormalidad en la región glútea fue un hallazgo inesperado ya que el examen físico no había mostrado ningún elemento que hiciera sospecharla. Dado que el scan con galio puede tener falsos positivos en la evaluación de la fiebre (4) y ya que la probabilidad de pretest de una anormalidad glútea era baja debemos al menos tener en mente la posibilidad de que se trate de un falso positivo(5)
El paciente negó tener algún síntoma en el área glútea. El examen de esta region no mostró cambios en el color ni la temperature de la piel, dolor a la palpación, deformidad o signos inflamatorios ni traumáticos. La alta intensidad de radiactividad en ese área permaneció sin cambios a las 48 y 72 hs
Este hallazgo nos obliga a considerar que puede haber en la profundidad de la región un tumor de partes blandas. Sin embargo, la anergia, esplenomegalia, y la relación inversa CD4:CD8 requieren explicación. Si la infección HIV estuviera presente, la inusual localización de la captación del galio puede estar expresando un linfoma no-Hodgkin, ya que en pacientes con HIV son comunes las presentaciones extraganglionares en casi cualquier sitio. (6) El área debe ser estudiada con TAC, RMN y eventualmente debe obtenerse una muestra de tejido.
En este punto, el paciente admitió que era seropositivo para HIV desde hacía 8 años. Él exigió al clínico que este dato de la historia fuera mantenido en secreto, que no quedara asentado en la historia clínica, y que no fuera notificado a sus familiares. Se inició tratamiento con triple esquema de terapia antiretroviral. Una TAC de pelvis mostró una zona de tumefacción hipertrófica en el músculo glúteo mayor con una pérdida completa de los planos titulares que definen los grupos musculares de la zona. Una biopsia con control tomográfico fue realizada.
En el cuarto día de tratamiento, la fiebre desapareció. La biopsia reveló un linfoma inmunoblástico difuso de alto grado.
En pacientes sin neutropenia o infección por HIV y en aquellos que no están hospitalizados, la fiebre se considera como de origen desconocido cuando la temperatura es de 38,3ºC o mayor por el término de 3 semanas, incluyendo un período de 3 días de observación. (2) En esta categoría “clásica” de pacientes con fiebre de origen desconocido en adultos, infecciones con una variedad de bacterias, hongos, virus y parásitos predominan en la mayoría de las series como causa de fiebre persistente, seguidos por las neoplasias y las enfermedades colágeno-vasculares. (3) En pacientes HIV la causa más común de fiebre de origen desconocido son las infecciones micobacterianas, los linfomas no Hodgkin, y la fiebre por drogas. (7,8,9,10) Debido a la alta incidencia de infecciones inusuales en pacientes infectados por HIV, cualquier paciente de un grupo de alto riesgo que consulta por fiebre de origen desconocido debe ser testeado para virus HIV. (2)
En este paciente, la evidencia acumulada y el proceso de eliminación indicaban la necesidad de testear para HIV. La hipotonía del esfínter anal sugeria bisexualidad lo que es un factor de riesgo de HIV. La esplenomegalia, anergia, hiperglobulinemia, anemia normocítica con déficit relativo de eritropoyetina y médula hipercelular, la relación CD4:CD8 invertida pueden ser explicadas por una infección HIV. Dado que el estado HIV del paciente era desconocido la validez del resultado del centelleograma fue puesto en duda. Los médicos tratantes, sin embargo continuaron la investigación sin violar los derechos del paciente de rechazar el test.
El paciente se sometió a una extensa batería de estudios antes de confesar su infección por HIV. La negación de su estado de HIV lo llevó a una prolongada estadía hospitalaria y lo expuso a múltiples y costosos tests diagnósticos. Esta conducta es difícil de comprender a menos que uno considere la carga psicológica y la estigmatización asociada a la infección por HIV.
Aunque reconocida en todo el mundo como una pandemia que afecta todas las edades y ambos sexos, y a pesar de la creciente aceptación de las personas infectadas por la sociedad, esta infección viral es asociada por muchos a la inmoralidad y a la homosexualidad. (11) Más aún, a pesar de la disponibilidad de drogas que disminuyen la morbilidad y prolongan la sobrevida, la seropositividad HIV es frecuentemente ligada a la muerte prematura y tortuosa. La ansiedad que acompaña tanto a la realización del test diagnóstico como a la primera comunicación del resultado genera en los pacientes sensaciones de ansiedad, negación, pérdida de seguimiento médico, y reacciones hipocondríacas. (12)
La creación de hipótesis diagnósticas son típicamente disparadas por los datos de la historia del paciente, y, a veces de algunos resultados de tests diagnósticos. (17) Negar información médica dificulta la capacidad del clínico en su proceso diagnóstico, y puede resultar en una hipótesis preliminar errónea. Este problema es especialmente dificultoso en el caso de una enfermedad multisistémica como la infección por HIV, en que diversos hallazgos tales como la ictiosis, la anergia, la mononeuritis múltiple y la parotiditis pueden ser causalmente identificados solo con tests serológicos positivos. Más aún, en el proceso de verificación, la coherencia de las hipótesis diagnósticas no puede ser evaluada en ausencia de los resultados de HIV. El requerimiento legal del consentimiento informado por el paciente para realizar tests de HIV agrega un problema ético: si el paciente no quiere averiguar su estado HIV, existe la posibilidad de inferirla solicitando estudios inmunológicos, tales como la medición de los linfocitos CD4, marcadores de activación. (18) y posiblemente ciertas citoquinas, aunque esto puede ser no ético, y puede crear un dilema para el clínico, ya que está averiguando en forma indirecta un estado sugestivo de infección por HIV.
En el paciente bajo discusión, la posibilidad de infección por HIV fue desestimado inicialmente a instancias del paciente. Esto disparó mas tests en la búsqueda de otras explicaciones del cuadro. En la evaluación de fiebre de origen desconocido, la carencia de pistas sobre el diagnóstico es común, y es por lo tanto muy recomendable una historia clínica exhaustiva y un examen físico minucioso, seguidos de tests de labortatorio no invasivos, y finalmente llegar a los procedimientos invasivos. (2) Paradójicamente el paciente pudo haberse beneficiado de ocultar su positividad HIV. Si las drogas antiretrovirales se hubieran comenzado antes, la fiebre podría no haberse hecho presente y el linfoma podría no haber sido detectado hasta estadíos avanzados.
Traducido de “A Hidden Agenda”
Clinical Problem-solving “The New England Journal of Medicine”
Volume 338:46-50. January 1, 1998
Michael Landor,MD
Source Information
From Albert Einstein College of Medicine and the Department of Medicine, Catholic Medical Center of Brooklyn and Queens, New York.
Address reprint requests to Dr. Landor at the Department of Medicine, St. John Queens Hospital, 92-02 Queens Blvd., Elmhurst, NY 11373.
References
1) Marx JL. Health officials seek ways to halt AIDS. Science 1983;219:271-272.
2)Gelfand JA, Dinarello CA, Wolff SM. Fever, including fever of unknown origin. In: Isselbacher KJ, Braunwald E, Wilson JD, Martin JB, Fauci AS, Kasper DL, eds. Harrison's principles of internal medicine. 13th ed. Vol. 1. New York: McGraw-Hill, 1994:81-90.
3)Durack D, Street A. Fever of unknown origin — reexamined and redefined. In: Remington JS, Swartz MN, eds. Current clinical topics of infectious diseases 11. St. Louis: Mosby–Year Book, 1991:35-49.
4) Becker W, Dolkemeyer U, Gramatzki M, Schneider MU, Scheele J, Wolf F. Use of immunoscintigraphy in the diagnosis of fever of unknown origin. Eur J Nucl Med 1993;20:1078-1083.
5)Sox HC Jr. Probability theory in the use of diagnostic tests: an introduction to critical study of the literature. Ann Intern Med 1986;104:60-66.[Medline]
6) Lynch JW Jr. AIDS-related non-Hodgkin's lymphoma: useful techniques for diagnosis. Chest 1996;110:585-587. [Full Text]
7) Sullivan M, Feinberg J, Bartlett JG. Fever in patients with HIV infection. Infect Dis Clin North Am 1996;10:149-165.[Medline]
8)Miller RF, Hingorami AD, Foley NM. Pyrexia of undetermined origin in patients with human immunodeficiency virus infection and AIDS. Int J STD AIDS 1996;7:170-175.[CrossRef][Medline]
9) Knobel H, Supevia A, Salvado M, et al. Fever of unknown origin in patients with human immunodeficiency virus infection: study of 100 cases. Rev Clin Esp 1996;196:349-353.[Medline]
10) Bissuel F, Leport C, Perronne C, Longuet P, Vilde JL. Fever of unknown origin in HIV-infected patients: a critical analysis of a retrospective series of 57 cases. J Intern Med 1994;236:529-535.[Medline]
11) Schiller NG, Crystal S, Lewellen D. Risky business: the cultural construction of AIDS risk groups. Soc Sci Med 1994;38:1337-1346.[CrossRef][Medline]
12) Atkinson JH, Grant I. Natural history of neuropsychiatric manifestations in HIV disease. Psychiatr Clin North Am 1994;17:17-33.[Medline]
13) Alonzo AA, Reynolds NR. Stigma, HIV and AIDS: an exploration and elaboration of a stigma trajectory. Soc Sci Med 1995;41:303-315.[CrossRef][Medline]
14) Kupke T, Tarr GW. On being informed you are HIV positive: experience of Navy service members. Mil Med 1995;160:85-89.[Medline]
15) Alpert PL, Shuter J, DeShaw MG, Webber MP, Klein RS. Factors associated with unrecognized HIV-1 infection in an inner-city emergency department. Ann Emerg Med 1996;28:159-164.[Medline]
16) Firn S, Norman IJ. Psychological and emotional impact of an HIV diagnosis. Nurs Times 1995;91:37-39.
17) Kassirer JP. Diagnostic reasoning. Ann Intern Med 1989;110:893-900.[Medline]
18)Plaeger-Marshall S, Isacescu V, O'Rourke S, Bertolli J, Bryson YJ, Stiehm ER. T cell activation in pediatric AIDS patogénesis