
Espacio virtual creado para discutir casos clínicos, actualizar temas y comentar inquietudes relacionadas con la práctica de la Medicina Interna
martes, 10 de febrero de 2009
Pseudocoartación de aorta abdominal
Figura 1 Reconstrucción de volumen de una TAC (vista anteroposterior) mostrando una pseudocoartación aórtica abdominal (flecha negra) La extrema redundancia del segmento afectado de la aorta es claramente visible (flecha blanca
Figura 2
Reconstrucción oblicua coronal de una TAC que muestra la relación de la pseudocoartación aórtica abdominal(flecha blanca) con el riñón izquierdo (flecha negra)

 Figura 3
Figura 3Reconstrucción sagital de una TAC de cavidad tóraco abdominal. La aorta abdominal es de tamaño normal, sin obstrucción luminal
La pseudocoartación aórtica abdominal es muy rara. Solo 4 casos han sido descriptos hasta la fecha. (1) Es similar a la condición de pseudocoartación aórtica torácica que es mucho mas frecuente, con marcada redundancia de un segmento de la aorta sin estenosis funcional. El segmento redundante, tortuoso no tiene circulación colateral.
La aorta abdominal se desarrolla normalmente por un proceso de fusión de la aorta dorsal alrededor del día 25 del desarrollo fetal. (2) Los trastornos de la fusión son propuestos como causas de una variedad de anomalías vasculares en esta región del cuerpo, como la coartación aórtica abdomnal, la hipoplasia aórtica abdominal, y la aorta de canal dual, la interrupción aórtica y la pseudocoartación.
El reconocimiento de estas anomalías aumentó desde el advenimiento de las imágenes de de sección cruzada y de angiografía.
La pseudocoartación aórtica debe ser considerada una condición benigna.
Fuente:
Abdominal aortic pseudocoarctation
Roya Etemad-Rezai, MD and Richard N. Rankin, MB ChB
From the Department of Medical Imaging, University Hospital, London Health Sciences Centre, London, Ont.
Canadian Medical Association Journal (CMAJ) 03/02/2009
Bibligrafía:
1) Schellhammer F, von den Driesch P, Gaitzsch A. Pseudocoarctation of the abdominal aorta. Vasa 1997;26:308-10.[Medline]
2. 2) Arnot RS, Louw JH. The anatomy of the posterior wall of the abdominal aorta. Its significance with regard to hypoplasia of the distal aorta. S Afr Med J 1973;47:899-902.[Medline]
lunes, 9 de febrero de 2009
Una duda clínica común.
Un hombre de 60 años concurrió al hospital debido a sibilancias intermitentes, disnea de esfuerzo progresiva, y severa ortopnea, que había estado presente por varias semanas. El paciente había presentado ocasionalmente una presión vaga en el pecho que no estaba claramente asociada a los esfuerzos. En la sala de emergencias, el paciente respiraba con dificultad, y la saturación de oxígeno era de 84% respirando aire ambiente. En el examen físico su TA era de 192/78 mm Hg. Tenía rales bibasales, un ritmo de galope, y un soplo carotídeo derecho. El electrocardiograma no mostró anormalidades, y la Rx de tórax demostró un corazón de tamaño normal y una leve congestión vascular.
La presencia de ritmo de galope usualmente indica una elevación sustancial en la presión de fin de diástole ventricular izquierda. Esto me hace sospechar que el paciente puede tener una cardiomiopatía dilatada que causa fallo ventricular izquierdo. La presencia de soplo carotídeo me hace sospechar que la causa de la insuficiencia cardíaca sea una enfermedad coronaria.
Los factores de riesgo del paciente incluian hipertensión de larga data, hiperlipemia, diabetes mellitus de reciente comienzo, y una historia familiar de enfermedad cerebrovascular prematura, pero no enfermedad coronaria. Seis meses antes él había sido internado por insuficiencia cardíaca congestiva, y el resultado de la perfusión con tecnecio 99 sestamibi fue consistente con la presencia de isquemia de cara inferior. Se le recomendó cateterización cardíaca, pero el paciente rechazó la indicación y fue dado de alta con tratamiento médico.
La combinación de factores de riesgo en este paciente configura un síndrome metabólico con resistencia a la insulina, que se asocia a enfermedad vascular periférica y a enfermedad coronaria. La presentación clínica y los resultados del scan de perfusión, así como la presencia de varios factores de riesgo cardiovascular confirman la sospecha inicial de enfermedad arterial coronaria. La combinación de anormalidades reversibles en las imágenes de perfusión, y un corazón de tamaño normal en la Rx de tórax sugieren un fallo cardíaco con un componente isquémico reversible. Sospecho que si se hubiera usado talio en la perfusión en lugar de sestamibi, hubiese habido una captación sustancial del agente por los pulmones. La combinación de enfermedad arterial coronaria, y fallo cardíaco congestivo en este paciente me hacen indicar fuertemente un cateterismo coronario.
El paciente ahora si, estuvo de acuerdo en llevar a cabo un cateterismo cardíaco. La presión de llenado ventricular izquierdo y la función sistólica fueron normales. Una moderada a severa estenosis del tronco de la coronaria izquierda, y severa estenosis de la arteria descendente anterior izquierda y de la circunfleja fueron identificadas en el procedimiento. Además, la porción proximal de la arteria coronaria derecha estaba totalmente ocluída y tenía circulación colateral por el sistema de la coronaria izquierda. El soplo de la carótida derecha fue evaluado con doppler , y se vió una estenosis crítica de la carótida interna derecha y una estenosis moderada de la carótida interna izquierda. Esos
 hallazgos fueron confirmados por angiografía (Figura 1 A), que también documentó flujo reducido en la porción distal de la arteria carótida interna derecha.
hallazgos fueron confirmados por angiografía (Figura 1 A), que también documentó flujo reducido en la porción distal de la arteria carótida interna derecha.Se recomendó en este paciente la posibilidad de realizar revascularización combinada de carótidas y coronarias, pero el riesgo de ACV y de infarto agudo de miocardio fueron discutidos. El paciente expresó preocupación acerca de potenciales complicaciones y abandonó el hospital contra el consejo de los médicos.
Menos de una semana más tarde, el paciente fue readmitido al hospital por fallo cardíaco congestivo recurrente. Un protocolo de investigación de colocación de stents percutáneos de ambas carótidas, que había sido aprobado por un comité del hospital, fue discutido como una opciónen este paciente, quien prefirió este procedimiento a la revascularización quirúrgica combinada.
Se llevó a cabo una angioplastia de la carótida interna que fue exitosa, colocándose un stent por vía percutánea (Figura 1 B y Figura 2) No hubo estenosis residual, y el flujo sanguíneo en la porción distal de la arteria carótida interna volvió a lo normal. Tres días más tarde, el paciente se sometió exi
 tosamente a una cirugía de revascularización coronaria, realizándose 4 puentes coronarios, dándosele el alta hospitalaria 4 días más tarde. El paciente permaneció bien durante un seguimiento a los 6 meses susecuentes,y el eco doppler de la región del stent carotídeo no reveló estenosis.
tosamente a una cirugía de revascularización coronaria, realizándose 4 puentes coronarios, dándosele el alta hospitalaria 4 días más tarde. El paciente permaneció bien durante un seguimiento a los 6 meses susecuentes,y el eco doppler de la región del stent carotídeo no reveló estenosis.Comentario:
Aunque la tasa combinada de stroke y muerte asociada con cirugía de by pass aislada es de 5 a 6% aproximadamente, (2,3) no hay consenso en esas tasas con respecto a la endarterectomía aislada. Las variaciones de las tasas de complicaciones de endarterctomías aisladas, hacen difícil estimar el riesgo del procedimiento en etapas. Un estudio de Rothwell y col (4) ofrece una posible explicación para esta variación. Los autores analizaron las tasas de complicaciones asociadas a endarterectomías en pacientes con estenosis carotídeas sintomáticas en 51 artículos presentados, representando casi 16.000 operaciones desde 1980 a 1995, y concluyeron que la tasa total de stroke o muerte fue de 5,6%. Sin embargo, estudios en que un único cirujano llevó a cabo todas las operaciones reportaron una tasa de 2,3%, y estudios en que un neurólogo evaluó los resultados quirúrgicos reportaron un riesgo combinado de stroke o muerte de 7,7%. Las variaciones en los resultados pueden estar también relacionados a diferencias en el riesgo operatorio en varias cohortes. Los pacientes que se someten a endarterectomía como paso previo a la cirugía de by pass coronario , y aquellos con hipertensión arterial severa, trombos en la carótida interna o edad avanzada están en mayor riesgo de complicaciones. (5)
Reportes publicados de endarterectomía combinada con cirugía de by pass coronario en pacientes no seleccionados sugiere que el riesgo de stroke o muerte va de 7,4 a 9,4%. Más o menos 1,5 a 2 veces el riesgo de cada operación por separado. (1,6,7) A pesar del riesgo aumentado, el procedimiento combinado es generalmente preferido a la cirugía por pasos, (6) aunque las opiniones varian, debido a la falta de datos que avalen una u otra elección.
El uso de angioplastía carotídea sin colocación de stent ha sido descripta esporádicamente en la literatura desde el comienzo de los 1980s. (8,9,10,11,12) La aplicación de este procedimiento ha estado limitado por preocupación acerca de embolismo cerebral desde el sitio de la angioplastía, cierre abrupto con consecuencias neurológicas catastróficas, resultados angiográficos subóptimos, y reestenosis. Además, la efectividad y el bajo riesgo asociado a la endarterectomía redujo los incentivos de terapias alternativas. Recientemente, avances en la tecnología han permitido el uso de rutina de stents para revascularización, lo que ha conducido a un marcado mejoramiento de los procedimientos durante los mismos y de los resultados a largo plazo. En un estudio multicéntrico de stent carotídeo en 543 pacientes, el procedimiento fue exitoso en 97% de los casos y la tasa de stroke fue de 3,3%. (13) Más aún, otros investigadores han demostrado que la durabilidad y los resultados neurológicos tardíos son similares a los de la endarterectomía. (14) Otros riesgos asociados con la endarterectomía incluyen, infarto agudo de miocardio , infección, y parálisis facial no ocurren con el stenting. Además, a esos promisorios resultados clínicos, los análisis preliminares de costos mostraron que la angioplastía con stenting fue sustancialmente menos cara que la endarterectomía. Específicamente, la extensión de la hospitalización para el stenting carotídeo fue aproximadamente la mitad de la endarterectomía, y el costo fue aproximadamente un tercio de la endarterectomía.
Nuestro paciente con severa enfermedad coronaria sintomática y disfunción ventricular izquierda isquémica fue exitosamente tratado con stenting carotídeo percutáneo antes que la cirugía de by-pass. El uso de stent carotídeo en tales pacientes puede reducir el riesgo total de stroke y muerte, aunque (al momento de ser escrito el presente caso) se requiere más experiencia para testear esta hipótesis.
William A. Gray, M.D., Robert J. DuBroff, M.D., and Harvey J. White, M.D.
From Southwest Cardiology Associates, Presbyterian Hospital, Albuquerque, N.M.
Address reprint requests to Dr. Gray at Southwest Cardiology Associates, 1101 Medical Arts Ave. N.E., Bldg. 5, Albuquerque, NM 87102.
References
1) Akins CW, Moncure AC, Daggett WM, et al. Safety and efficacy of concomitant carotid and coronary artery operations. Ann Thorac Surg 1995;60:311-318. [Abstract/Full Text]
2) Clark RE. The STS Cardiac Surgery National Database: an update. Ann Thorac Surg 1995;59:1376-1381. [Abstract/Full Text]
3) Augulakis A, Kalodiki E, Nicolaides AN. Combined carotid endarterectomy and coronary artery bypass grafting: a literature review. Int Angiol 1991;10:167-172.[Medline]
4) Rothwell PM, Slattery J, Warlow CP. A systematic review of the risks of stroke and death due to endarterectomy for symptomatic carotid stenosis. Stroke 1996;27:260-265. [Abstract/Full Text]
5) McCrory DS, Goldstein LB, Samsa GP, et al. Predicting complications of carotid endarterectomy. Stroke 1993;24:1285-1291.[Abstract]
6) Rizzo RJ, Whittemore AD, Couper GS, et al. Combined carotid and coronary revascularization: the preferred approach to the severe vasculopath. Ann Thorac Surg 1992;54:1099-1109.[Abstract]
7)Daily PO, Freeman RK, Dembitsky WP, et al. Cost reduction by combined carotid endarterectomy and coronary artery bypass grafting. J Thorac Cardiovasc Surg 1996;111:1185-1193. [Abstract/Full Text]
8) Hasso AN, Bird CR, Zinke DE, Thompson JR. Fibromuscular dysplasia of the internal carotid artery: percutaneous transluminal angioplasty. AJR Am J Roentgenol 1981;136:955-960.[Medline]
9) Wiggli U, Gratzl O. Transluminal angioplasty of stenotic carotid arteries: case reports and protocol. AJNR Am J Neuroradiol 1983;4:793-795.[Abstract]
10) Theron J, Courtheoux P, Henriet JP, Pelouze G, Derlon JM, Maiza D. Angioplasty of supraaortic arteries. J Neuroradiol 1984;11:187-200.[Medline]
11) Tsai FY, Matovich V, Hieshima G, et al. Percutaneous transluminal angioplasty of the carotid artery. AJNR Am J Neuroradiol 1986;7:349-358.[Abstract]
12) Theron J, Raymond J, Casasco A, Courtheoux F. Percutaneous angioplasty of atherosclerotic and postsurgical stenosis of carotid arteries. AJNR Am J Neuroradiol 1987;8:495-500.[Abstract]
13) Iyer SS, Roubin GS, Yadav JS, et al. Angioplasty and stenting for extracranial carotid stenosis: multicenter experience. Circulation 1996;94:Suppl I:I-58.abstract
14) Yadav JS, Roubin GS, Vitek J, et al. Late outcome after carotid angioplasty and stenting. Circulation 1996;94:Suppl I:I-58.abstract
viernes, 6 de febrero de 2009
Cual es el diagnóstico? Enfermedad de Degos (papulosis atrófica maligna)
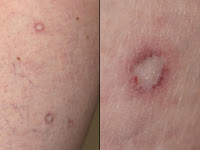 as eritematosas a rosadas, con un centro un centro cicatrizal blanco aporcelanado y un anillo telangiectásico, asintomáticas. (Figura 1) Un número progresivo de lesiones desarrolló en su abdomen, dorso y muslos. La histología de la piel mostró atrofia epidérmica, una interfase vacuolar y un área de bordes definidos de degeneración colágena y esclerosis dérmica papilar. Los resultados de las investigaciones figuran en la tabla.
as eritematosas a rosadas, con un centro un centro cicatrizal blanco aporcelanado y un anillo telangiectásico, asintomáticas. (Figura 1) Un número progresivo de lesiones desarrolló en su abdomen, dorso y muslos. La histología de la piel mostró atrofia epidérmica, una interfase vacuolar y un área de bordes definidos de degeneración colágena y esclerosis dérmica papilar. Los resultados de las investigaciones figuran en la tabla.
Cual es el diagnótico?
A) Liquen escleroso.
B) Morfea guttata
C)Lupus eritematoso sistémico
D) Papulosis atrófica maligna
E) Atrophie blanche blanca
Respuesta correcta: D
Discusión
Basados en los hallazgos clínicos y patológicos, la respuesta correcta es la (D), papulosis atrófica maligna (también conocida como enfermedad de Degos).
Esta condición es rara pero potencialmente fatal, consistente en una arteriopatía oclusiva de vasos pequeños y medianos. Algunos pacientes pueden tener una variante benigna de la enfermedad que está limitada a la piel (variedad benigna de la papulosis atrófica cutánea maligna). Sin embargo, hallazgos id énticos de piel pueden anteceder a la variante letal de compromiso multiorgánico (papulosis atrófica sistémica maligna). La ausencia de compromiso de órganos internos después de 3 años sugiere que nuestro paciente tiene una variante cutánea benigna. Solo el tiempo dirá si desarrolla o no enfermedad sistémica.
énticos de piel pueden anteceder a la variante letal de compromiso multiorgánico (papulosis atrófica sistémica maligna). La ausencia de compromiso de órganos internos después de 3 años sugiere que nuestro paciente tiene una variante cutánea benigna. Solo el tiempo dirá si desarrolla o no enfermedad sistémica.
Más de 200 casos de papulosis atrófica maligna, incluyendo tanto la forma cutánea benigna como la forma sistémica han sido publicadas. (1) Sin embargo, la enfermedad es probablemente subdiagnosticada. Típicamente, la papulosis atrófica maligna ocurre en adultos jóvenes de raza blanca, a menudo en la tercera década de la vida. Ha sido descripto en pacientes de todas las edades y grupos étnicos. En 1997, Katz describió una forma familiar de papulosis atrófica maligna con una relación hombre/mujer de 3 a 1. (2) La forma benigna es más comúnmente reportada en mujeres, con una relación mujer/hombre de 3 a 1. (3)
Los hallazgos patognomónicos tanto en la forma cutánea benigna como en la forma sistémica de papulosis atrófica maligna son las pápulas d esde eritematosas a rosadas de 2 a 15 mm de diámetro que desarrollan una cicatriz atrófica blanca aporcelanada en el centro de la lesión. Las pápulas están a menudo rodeadas por un anillo de telangiectasias, pueden tener forma de domo o apariencia de trébol. El promedio del número de pápulas es alrededor de 30. Sin embargo, más de 600 lesiones se han descripto en un paciente. (1) La superficie corporal proximal, genitales y dorso, son los más a menudo comprometidos. La cara, palmas y plantas son habitualmente respetadas. Aunque las lesiones son habitualmente asintomáticas, algunos pacientes pueden experimentar sensaciones de quemadura.
esde eritematosas a rosadas de 2 a 15 mm de diámetro que desarrollan una cicatriz atrófica blanca aporcelanada en el centro de la lesión. Las pápulas están a menudo rodeadas por un anillo de telangiectasias, pueden tener forma de domo o apariencia de trébol. El promedio del número de pápulas es alrededor de 30. Sin embargo, más de 600 lesiones se han descripto en un paciente. (1) La superficie corporal proximal, genitales y dorso, son los más a menudo comprometidos. La cara, palmas y plantas son habitualmente respetadas. Aunque las lesiones son habitualmente asintomáticas, algunos pacientes pueden experimentar sensaciones de quemadura.
La evaluación histopatológica de la biopsia de piel es requerida para diagnosticar papulosis atrófica maligna y distinguir estas lesiones de otras entidades con similar presentación como la atrophie blanche, el lupus eritematoso sistémico, la dermatomiositis, esclerodermia, liquen escleroso en gota, la mucinosis dérmica, y el síndrome antifosfolipídico. Los característicos hallazgos histológicos son áreas bien demarcadas de degeneración colágena y una reacción de interfase con aspecto escamoso de la unión dermo-epidérmica, una zona de esclerosis dérmica papilar, incontinencia melánica y atrofia epidérmica (Figura 2). (1) Las lesiones tempranas tienen infiltrados inflamatorios perivasculares, perianexiales, y perineurales con deposición de mucina. (1) La inflamación y proliferación de las células endoteliales y la trombosis pueden ser vistas debajo de la zona de necrobiosis. (1) Histológicamente, las lesiones de la variante cutánea benigna y la variable sistémica son indistinguibles.
Las lesiones de piel son a menudo la primer manifestación y heraldos de el inicio de la papulosis atrófica maligna sistémica. La forma sistémica es a menudo fatal, y típicamente desarrolla dentro de semanas a años después del inicio de las lesiones de piel. El compromiso de órganos internos raramente precede al inicio de la enfermedad cutánea. Los sistemas gastrointestinal, neurológico, oftalmológico, cardiopulmonar y hepato renal pueden estar afectados. Sin embargo, la perforación intestinal permanece la primer causa de muerte. (2) Los accidentes cerebro vasculares isquémicos o hemorrágicos, polirradiculoneuropatías discapacitantes y los síntomas neurológicos inespecíficos están entre las complicaciones de la papulosis atrófica maligna. (4) Las complicaciones oculares de la variante sistémica incluyen cataratas subcapsulares posteriores, diplopía, alteraciones en los campos visuales, ptosis, parálisis óculo motoras, atrofia y neuritis óptica, edema de papila y placas esclerales. (5) La pericarditis constrictiva, pleuritis, derrames pleurales, y muerte por infarto agudo de miocardio han sido reportadas. (1) Finalmente, han sido descriptas vasculitis en el síndrome hepatorenal. (1) En pacientes con papulosis atrófica maligna variante sistémica, la muerte ocurre dentro de los 2 o 3 años del comienzo de compromiso de órganos internos.(2) No hay tests de laboratorio específicos disponibles para distinguir las formas benignas de las sistémicas. Debido a que la forma sitémica es frecuentemente fatal, los pacientes asintomáticos con enfermedad de piel a menudo tienen ansiedad y depresión. Se han intentado múltiples tratamientos pero con poca efectividad. Una pequeña serie de casos sugiere que los agentes antiplaquetas (ácido acetil salicílico, y dipiridamol) e inmunoglobulina intravenosa pueden prevenir la progresión de la enfermedad. (1,6) En nuestra paciente, se administró bajas dosis de aspirina (81 mg/día) que previnieron la aparición de nuevas lesiones . No encontramos evidencias de compromiso sistémico después de un seguimiento de 3 años
Fuente: *Division of Dermatology, Department of Medicine, University of Calgary; Department of Pathology and Laboratory Medicine, University of Calgary, and Calgary Laboratory Services, Calgary, Alta.
Publicado en el CMAJ (Canadian Medical Association Journal)
November 18, 2008; 179 (11). doi:10.1503/cmaj.080373.
Bibliografía
1) 1) Scheinfeld N. Malignant atrophic papulosis. Clin Exp Dermatol 2007;32:483-7.[CrossRef][Medline]
2) 2) Katz SK, Mudd LJ, Roenigk HH Jr. Malignant atrophic papulosis (Degos' disease) involving three generations of a family. J Am Acad Dermatol 1997;37:480-4.[CrossRef][Medline]
3)3) Wilson J, Walling HW, Stone MS. Benign cutaneous Degos disease in a 16-year-old girl. Pediatr Dermatol 2007;24:18-24.[Medline]
4) 4) Subbiah P, Wijdicks E, Muenter M, et al. Skin lesion with a fatal neurologic outcome (Degos'disease). Neurology 1996;46:636-40.[Free Full Text]
5) 5) Egan R, Lessell S. Posterior subcapsular cataracts in Degos disease. Am J Ophthalmol 2000;129:806-7.[CrossRef][Medline]
6) 6) Zhu KJ, Zhou Q, Lin AH, et al. The use of intravenous immunoglobulin in cutaneous and recurrent perforating intestinal Degos disease (malignant atrophic papulosis). Br J Dermatol 2007;157:206-7.[CrossRef
Mejor respuesta
Estudios de laboratorio:
Repetición de calcio sérico en ayunas 10,9 mg/dl.
Hormona paratiroidea intacta en plasma 86 pg/ml.
Excreción urinaria de calcio 344 mg/24 hs.
Un estudio reciente de la densidad mineral ósea mediante absorciometría de rayos X de energía dual mostró resultados normales, con una densidad ósea de 0,9 desvíos estándar por debajo de la masa ósea pico en cuello femoral izquierdo, y 0,4 desvíos estándar por debajo de la masa ósea pico en columna lumbar.
La recomendación más apropiada en este momento es:
A) Comenzar con hidroclorotiazida 25 mg cuatro veces al día.
B) Comenzar un tratamiento con fosfatos por vía oral.
C) Derivar a la paciente para una paratiroidectomía.
D) Comenzar el tratamiento con bifosfonatos por vía oral.
E) Comenzar calcitonina nasal.
Respuesta correcta: C
Objetivo educacional: reconocer las indicaciones para la paratiroidectomía en una paciente con hiperparatiroidismo primario.
Aunque esta mujer de 63 años de edad parece relativamente asintomática por su hiperparatiroidismo leve, tiene antecedentes de nefrolitiasis, presumiblemente por cálculos de oxalato de calcio. Aunque no ha tenido un episodio de cólico renal en tres años, continúa teniendo un elevado riesgo de formación de cálculos y futuros síntomas debido a su importante hipercalciuria (>4 mg/kg por día) a pesar de la dieta de una insuficiencia renal leve, la que puede estar relacionada con su calculosis, o quizás con la enfermedad tubulointersticial inducida por calcio.
La paratiroidectomía probablemente llevará a la normalización del calcio sérico y urinario, y reducirá el riesgo de futuros cálculos en las vías urinarias. Las evidencias recientes sugieren una mejoría postquirúrgica en la densidad mineral ósea.
Aunque la hidroclorotiazida puede disminuir la excreción de calcio urinario, también puede aumentar el calcio plasmático, y está relativamente contraindicada en pacientes con hiperparatiroidismo primario.
Los fosfatos neutros por vía oral disminuyen la absorción intestinal de calcio mediante la formación de complejos intraluminales, y quizás a través de un efecto indirecto al disminuir los niveles circulantes de 1,25-dihidroxivitamina D. Sin embargo, a menos que estos agentes sean administrados en forma prudente, se puede producir un incremento significativo de los niveles plasmáticos de fósforo inorgánico. En pacientes con hipercalcemia mas pronunciada, el incremento del producto calcio-fosfato raramente llega a la calcificación de tejido metastásico. Aunque es probable que la excreción urinaria de calcio disminuya con esta terapia, es poco probable que se modifique el calcio plasmático. La terapia con fosfatos por vía oral también tienen efectos adversos tal como la diarrea.
La eficacia y seguridad del tratamiento con bifosfonatos para la terapia del hiperparatiroidismo primario todavía no son claras. Aunque se puede esperar una caída inicial en los niveles de calcio sérico los efectos a largo plazo son desconocidos. Esta paciente no requiere tratamiento con bifosfonatos para la osteoporosis. Según los resultados de la absorciometría con rayos X de energía dual, la masa ósea de esta paciente parece adecuada, lo que probablemente sea un reflejo de su terapia estrogénica.
Bibliografía:
1) Silverberg SJ, Bilezikian JP. Evaluation and management of primary hyperparathyroidism. J Clin Endocrinol Metab. 1996; 81: 2036-40
2) Strewler GJ. Indications for surgery in patients with minimally symptomatic primary hyperparathyroidism. Surg Clin North Am. 1995; 75: 439-47
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
martes, 3 de febrero de 2009
Imágenes de la sala







Diagnóstico: metástasis de carcinoma indiferenciado.
Mejor respuesta
Cual de las siguientes enfermedades es la más probable que presente este paciente:
A) Hipertensión esencial con insuficiencia aórtica secundaria.
B) Coartación de la aorta y una válvula aórtica bicúspide.
C) Estenosis aórtica supravalvular más estenosis de la rama pulmonar.
D) Insuficiencia aórtica aislada.
E) Ductus arterioso persistente.
Respuesta correcta: B
Objetivo educacional: reconocer clínicamente la coartación aórtica.
La coartación de la aorta es una causa curable de hipertensión sistémica que se diagnostica clínicamente por la diferencia entre la presión sistólica de las extremidades superiores e inferiores, como en este paciente.
Normalmente, la presión sistólica en las extremidades inferiores, habitualmente excede la presión arterial en los brazos en 5 a 10 mmHg. En una estenosis aórtica supravalvular(más estenosis de una rama pulmonar= síndrome de Williams) hay comúnmente una diferencia entre las presiones arteriales sistólicas del brazo derecho e izquierdo de varios mm Hg, pero pequeña diferencia entre las extremidades superiores e inferiores.
En este paciente, el ruido de eyección aórtica, y el soplo diastólico sugieren una válvula bicúspide y la presencia de una regurgitación aórtica leve. La incidencia de una válvula aórtica bicúspide en pacientes con coartación varía entre el 10 y el 80%, y estos pacientes podrían tratarse con profilaxis antibiótica para la endocarditis. El diagnóstico se confirma por ecocardiograma con Doppler. Los diagnósticos alternativos pueden causar soplos sistólicos y diastólicos pero no producen hipertensión y los hallazgos de enfermedad de la válvula aórtica bicúspide.
Bibliografía:
1) Wren C, Oslizlok P, Bull C: Natural history of supravalvular aortic stenosis and pulmonary artery stenosis. Jam Coll Cardiol; 15: 1625-30
2) Cohen M , Fuster V, Steele PM, Driscoll D, Mc Goon DC, Coarctation of the aorta. Long term follow up and prediction of outcome after surgical correction. Circulation. 80: 840-5
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
viernes, 30 de enero de 2009
Todavía brumoso a pesar del tiempo.
Una mujer de 23 años, judía marroquí fue internada en un hospital con dolor abdominal. Ella había tenido ataques recurrentes de dolor abdominal, a veces con fiebre durante los últimos 3 meses. No refería otros síntomas gastrointestinales ni urinarios. No había antecedentes de importancia ni personales ni familiares.
El dolor abdominal agudo puede ocurrir en un gran número de condiciones médicas. Las causas comunes incluyen gastroenteritis, infección del tracto urinario, salpingitis, obstrucción intestinal, isquemia intestinal y colon irritable. Sin embargo, una historia de ataques recurrentes de dolor abdomInal con fiebre en una paciente de la zona del mar Mediterráneo inmediatamente nos sugiere el diagnóstico de fiebre mediterránea familiar. Los pacientes con esta enfermedad pueden tener dolor severo que simula condiciones graves que pueden requerir intervención quirúrgica. Por lo tanto, cualquier diagnóstico diferencial formulado en este punto debe definitivamente incluir la fiebre mediterránea familiar, pero el diagnóstico solo debe establecerse después de que otras entidades hayan sido apropiadamente descartadas.
En el examen físico la temperatura era de 36,7ºC, la frecuencia cardiaca de 100 por minuto, y la TA de 120/70 mm Hg. Un click mesosistólico se escuchaba en el precordio, y dolor leve a la palpación sin reacción peritoneal era evidente en el cuadrante inferior derecho. El examen rectal reveló dolor leve en el lado derecho. El examen ginecológico fue normal. La investigación de sangre oculta en heces fue negativa
No hay evidencia obvia de peritonitis generalizada, pero el examen físico puede ser compatible con peritonitis localizada. Mi impresión diagnóstica en este punto sería comenzar por descartar apendicitis aguda. Otras alternativas razonables incluyen ileitis terminal, adenitis mesentérica, e infección del tracto urinario. A pesar del examen ginecológico normal, la torsión intermitente de un quiste de ovario debe ser tenido en cuenta. Como mencioné antes un diagnóstico compatible con ataques recurrentes de dolor abdominal es la fiebre mediterránea familiar.
Los tests de laboratorio mostraron una eritrosedimentación de 5 mm por hora (por el método de Westergren), un hemograma completo normal, un hepatograma normal, urea y creatinina normales. Lipidograma y análisis de orina normales.
El problema no parece estar localizado en los órganos pélvicos ginecológicos, tracto urinario, gastrointestinal, pancreático ni vía biliar. El laboratorio normal aumenta la probabilidad de colon irritable. Este trastorno relativamente común se da más frecuentemente entre mujeres que en varones y se caracteriza por ataques recurrentes de dolor abdominal. Otros hallazgos típicos de este síndrome incluyen distensión abdominal, dolor abdomianal aliviado por evacuación intestinal, y deposiciones frecuentes alternando con constipación. Esta paciente no tiene ninguno de esos síntomas además del dolor abdominal, o sea que el diagnóstico de colon irritable es improbable. Otro diagnóstico a considerar es la endometriosis, que puede causar dolor abdominal y pélvico perimenstrual, así como la palpación de masas durante la edad reproductiva. El dolor resulta de la vasodilatación y el sangrado. Un diagnóstico definitivo se hace por laparoscopía y biopsia de tejido. Si el cuadro actual cede espontaneamente, yo la daría de alta y haría algunos tests en forma ambulatoria, incluyendo ecografía ginecológica, TAC de abdomen y pelvis, análisis de orina de 24 hs en búsqueda de proteínas, urocultivo y quizás una biopsia rectal buscando amiloide.
Después de 10 días de observación la paciente se recuperó espontáneamente y fue dada de alta sin un diagnóstico definitivo. Dos meses más tarde volvió a internarse en el departamento de emergencias. Esta vez ella tenía un severo dolor abdominal acompañado por náuseas y febrícula que había comenzado tres días antes. El único hallazgo relevante era una temperatura de 37,5ºC y marcado dolor en cuadrante inferior derecho. La eritrosedimentación, hemograma, transaminasas y amilasa así como los análisis de orina eran normales. En base a la historia de la paciente, a la historia de ataques de dolor abdominal recurrentes sin un diagnóstico establecido se llevó a cabo una laparotomía exploradora. Este procedimiento mostró vísceras de abdomen y pelvis sin ningún signo de infección, inflamación ni sangrado. Se realizó apendicectomía. Se dio de alta nuevamente sin un diagnóstico definitivo.
Los ataques recurrentes de dolor abdominal parecen caracterizar la enfermedad de esta paciente. La gran mayoría de los pacientes con fiebre mediterránea familiar han sido sometidos a apendicectomía debido a que los signos de peritonitis “médica” o “quirúrgica” pueden ser indistinguibles. La apendicectomía es usualmente llevada a cabo cuando la exploración abdominal es negativa, para prevenir confusión en cualquier ataque futuro. En esta paciente, la presencia de un proceso inflamatorio o infeccioso parece estar eliminado por la laparotomía negativa. Tampoco se encontraron endometriomas o signos de sangrado, excluyendo la posibilidad de endometriosis. En este punto yo estoy particularmente preocupado por condiciones médicas que simulan peritonitis pero sin inflamación, tales comola porfiria intermitente aguda. Esta enfermedad se caracteriza por ataques recurrentes que duran varios días, no necesariamente acompañados de fiebre, y usualmente con recuperación completa. Para confirmar este diagnóstico, yo mediría porfobilinógeno urinario. También consideraría la posibilidad de trastornos funcionales o de simulación debido a la discrepancia entre los intensos síntomas reportados por la paciente y la negatividad de los estudios y tests realizados.
Cuatro meses más tarde la paciente fue admitida al hospital con recurrencia del dolor abdominal y nauseas que habían durado más de cuatro días. El examen físico reveló una paciente asténica y levemente ansiosa. La temperatura oral era de 36,5ºC, y tenía dolor abdominal difuso sin reacción peritoneal. Los tests de laboratorio mostraron una eritrosedimentación de 17 mm por hora, una hemoglobina de 12,5 g/dl, glóbulos blancos de 5900/mm3 y 194000 plaquetas /mm3. Los análisis de orina fueron normales y no se detectó porfobilinógeno (chequeado una vez por la reacción de Watson-Schwartz). Los electrolitos séricos, fibrinógeno, enzimas hepáticas y la función renal estaban dentro de los valores normales. La proteina C reactiva (PCR) sérica y las ASTO eran normales. FAN y factor reumatoideo, así como la reacción de Coombs fueron negativos. El proteinograma electroforético fue normal. Los análisis de materia fecal fueron negativos para bacterias y parásitos patogénicos. Los resultados de test de d-xilosa, test de Schilling, y test de tolerancia a la lactosa fueron normales.
El ataque actual no cambia mi approach diagnóstico. Con la información ganada de la exploración quirúrgica abdominal negativa, yo observaría a la paciente sin intervenirla quirúrgicamente de nuevo. La ausencia de fiebre durante los ataques disminuye sustancialmente la posibilidad de fiebre mediterránea familiar. Sin embargo, una prueba terapéutica con colchicina puede ser de gran utilidad. Una disminución en la frecuencia de los dolores abdominales sostendría el diagnóstico de fiebre mediterránea familiar. La irritabilidad y ansiedad de la paciente requieren apropiada evaluación psiquiátrica, aunque la porfiria es ciertamente consistente con estos hallazgos. Otra condición que debe ser considerada es los trastornos de pánico, en los que la paciente puede tener palpitaciones, dolor torácico, distress abdominal y nauseas. Esta condición es también considerada por algunos asociada a una incidencia aumentada de prolapso de válvula mitral (síndrome de Barlow), que esta paciente tenía. Sin embargo, hay aún debate entre la asociación entre síndrome de Barlow y trastornos de pánico.
En los siguientes diez años la paciente fue observada por consultorio externo. Sus principales síntomas fueron episodios recurrentes de palpitaciones, pleuritis y a veces dolor abdominal que no requirieron internación. La evaluación psiquiátrica no fue concluyente para ningún trastorno en especial. Después de esos diez años la paciente volvió a la sala de emergencias por dolor abdominal difuso, nauseas, artralgias, fiebre y sudoración nocturna. Tres semanas antes había sido vista por un neumonólogo ambulatoriamente por tos seca de 2 meses de duración. Los resultados de los análisis de sangre incluyendo tests de función hepática fueron todos normales. La Rx de tórax mostró un nódulo calcificado en el lóbulo superior izquierdo. La reacción de Mantoux fue positiva. Se realizó una broncoscopía con biopsia transbronquial que reveló infiltración linfocítica sin granulomas. La tinción de Ziehl-Neelsen del lavado bronquial fue negativa. El líquido fue enviado para cultivo. La paciente comenzó a recibir isoniacida y rifampicina por diez días antes de la admisión.
Las artralgias, la pleuritis y la naturaleza paroxística del proceso son todavía consistentes con el diagnóstico de fiebre mediterránea familiar, que produce inflamación de muchas superficies serosas. Ahora hay hallazgos adicionales, sin embargo, que merecen reconsideración del diagnóstico primario, o el agregado de un segundo diagnóstico. Un test cutáneo positivo para PPD, un complejo primario en la Rx de tórax (presumiblemente nuevos ambos), y febrícula asociada a sudoración nocturna en un paciente con un diagnóstico no muy claro requiere tratamiento antituberculoso, al menos hasta que estén disponibles los resultados de los cultivos. Estoy de acuerdo con haber iniciado tratamiento a pesar de tinción negativa en el lavado bronquial para bacilos ácido alcohol resistentes y de la ausencia de granulomas en la muestra de la biopsia transbronquial. Otro diagnóstico a descartar incluye endocarditis (en una paciente con prolapso de válvula mitral) sarcoidosis, linfoma, o proceso vasculítico con manifestaciones abdominales. Debido a que el diagnóstico todavía no es evidente, yo revisaría cuidadosamente el resultado de todos los tests previospara tratar de descubrir algo que se vuelva obvio solo con una mirada en retrospectiva.
En este punto del curso de la enfermedad ordenaría múltiples hemocultivos, tests de función renal y hepáticos, ecocardiograma, tests serológicos para enfermedades vasculíticas o enfermedades reumáticas, fondo de ojo, e imágenes abdominales. La respuesta al tratamiento con isoniacida y rifampicina pueden proveer importantes pistas para el diagnóstico.
En el examen físico, la temperatura de la paciente era de 38ºC , su TA de 130/80 mmHg y el pulso de 116 por minuto. Un clic mesosistólico con un soplo sitólico tardío se escuchaba sobre el área cardiaca y un dolor leve a la palpación del abdomen era evidente El bazo se palpaba por debajo del reborde costal. Los tests de laboratorio mostraron una eritrosedimentación elevada de 70 mm por hora, la hemoglobina era de 11,8 g/dl, 4300 glóbulos blancos/mm3 y 275000 plaquetas. Los valores de laboratorio eran: fosfatasa alcalina 240 U por litro; AST, 280 U/L ALT 63 U/L; bilirrubina 1,3 mg/dl. Factor reumatoideo. FAN, y crioglobulinas negativas. Los resultados de los análisis de orina fueron normales. El electrocardiograma fue normal y el ecocardiograma no mostró vegetaciones ni anormalidades valvulares además del ya conocido prolapso de válvula mitral. La Rx de tórax mostró un nódulo calcificado en el lóbulo superior izquierdo. La seriada gastroduodenal y el colon por enema fueron normales. Un centelleograma hepatoesplénico mostró una leve esplenomegalia. La biopsia hepática mostró múltiples granulomas sin caseum, y la tinción para bacilos ácido alcohol resistentes fue negativa. Los cultivos de sangre y del material del lavado bronquial fueron negativos
El diagnóstico diferencial de hepatitis granulomatosa es muy amplio, y a veces este hallazgo es inespecífico. Sin embargo, en esta paciente el diagnóstico más compatible es tuberculosis o hepatitis inducida por isoniacida. La ausencia de granulomas caseosos y la tinción negativa para bacilos ácido alcohol resistentes en la biopsia hepática, acompañada por cultivos bronquiales estériles aumentan la probabilidad de enfermedad inducida por drogas. Más aún, la relación temporal entre los trastornos de la función hepática y el comienzo de la medicación antituberculosa favorecen esta hipótesis. Un aumento del conteo de eosinófilos aumentaría la sospecha de efecto relacionado a drogas. Yo suspendería las drogas y seguiría de cerca los tests de función hepática.
Las drogas antituberculosas fueron discontinuadas, la fiebre desapareció, y los resultados de los tests de función hepática volvieron a lo normal. Durante los siguientes 5 años la paciente visitó la sala de emergencias al menos cinco veces por dolor abdominal recurrente, pero en ninguna oportunidad requirió internación. En una visita, un clínico consideró el diagnóstico de fibromialgia en base a los síntomas de mialgias difusas y la presencia de puntos dolorosos. Se inició tratamiento con amitriptilina pero inmediatamente se suspendió por intolerancia a la droga. Durante otra internación, el dolor abdominal se acompañó de hemianopsia que duró alrededor de 15 minutos y fue seguido de severa cefalea. Este evento fue interpretado como una reacción de conversión histérica. Por ese tiempo los clínicos se enteraron que un hermano menor de la paciente había tenido ataques recurrentes de dolor abdominal similares a los episodios de la paciente. Cuando la paciente cumplió 42 años, 19 años después de la primera internación, fue hospitalizada otra vez debido a dolor en la región lumbar derecha y un episodio de retención urinaria aguda. Ella no tenía fiebre, y el examen físico demostró leve dolor en región lumbar derecha. El clic mesosistólico no había cambiado.
La combinación de enfermedad de válvula mitral con un dolor súbito en región lumbar y una historia ceguera súbita transitoria, apuntan a una enfermedad tromboembólica. Otra enfermedad que puede explicar al menos algunos hallazgos de este paciente a lo largo de los años es el lupus eritematoso sistémico, asociado a síndrome antifosfolipídico. Sin embargo este último diagnóstico es improbable ya que durante 20 años la paciente no presentó manifestaciones serológicas.La nueva información acerca de la historia familiar revive otra vez el diagnóstico de fiebre mediterránea familiar o de porfiria aguda intermitente. Me pregunto si no estamos olvidando algo esencial en la historia de la paciente, por lo que yo revisaría la historia clínica y los datos de laboratorio otra vez. Todavía me pregunto por la posibilidad de trastornos de personalidad o fingimiento.
Cual es el diagnóstico?
Los tests de laboratorio mostraron una eritrosedimentación normal, recuente normal de células sanguíneas y tests de función hepáticas normales. Una Rx de abdomen mostró asas delgadas levemente dilatadas. Una ecografía de región pélvica mostró un quiste de ovario y un mioma uterino. La ecografía renal y de la vía biliar no mostró anormalidades, y los cultivos fueron estériles. Sin embargo el test de Watson-Schwartz para porfobilinógeno urinario fue positivo. Durante los últimos episodios de dolor abdominal, varios tests cuantitativos de muestras de orina revelaron elevaciones entre 3 y 5 veces los niveles normales de porfobilinógeno. La actividad de la deaminasa de porfobilinógeno eritrocitaria era normal. Una muestra de orina de un hermano de la paciente mostró un nivel de porfobilinógeno en el límite superior de lo normal.
En base a la historia de dolor abdominal recurrente, episodios de ceguera transitoria, un episodio de retención urinaria aguda, intolerancia a múltiples drogas, y una historia familiar sospechosa de porfiria intermitente aguda, el diagnóstico de porfiria intermitente aguda es plausible. La ausencia de fiebre u otros signos de inflamación durante los ataques agudos aumenta esta probabilidad. Por lo tanto, yo daría de alta a la paciente con las guías apropiadas para que evite alimentos y medicamentos que puedan precipitar una crisis.
Durante los años siguientes fue seguida como paciente ambulatoria. No volvió a presentar ningún ataque serio de dolor abdominal. Ella atribuyó esta mejoría a su extrema precaución con la ingesta de alimentos y medicamentos. En tests repetidos los niveles de porfobilinógeno en la orina de la paciente y de su hermano fueron normales.
Comentario:
El proceso diagnóstico puede ser convenientemente dividido en estadios consecutivos: generación de hipótesis, refinamiento de la hipótesis, testeo diagnóstico, y verificación del diagnóstico. (1)
El diagnóstico comprende un razonamiento inductivo, por el cual los clínicos infieren la naturaleza de la enfermedad del paciente, tanto desde la base de datos existentes, como de la respuesta a varias intervenciones. La integración y la síntesis de los datos clínicos con un razonamiento inferencial permiten al clínico establecer un razonable plan de trabajo diagnóstico, que refleja una conclusión tentativa alcanzada en un punto específico en el tiempo. Este trabajo diagnóstico representa una inferencia, no un juicio definitivo, pero que es indispensable para la marcha del proceso diagnóstico. Los progresos a través de esos estadios diagnósticos no son siempre unidireccionales. En cualquier estadio, después de cualquier plan diagnóstico, una nueva hipótesis puede ser generada, si esta llena el escenario clínico mejor que la anterior. La nueva hipótesis puede, además necesitar un nuevo refinamiento, testeo y verificación. En el caso de la paciente descripta aquí, el médico que analizó el caso, no insistió en mantener la hipótesis diagnóstica inicial, y exploró repetidamente nuevas avenidas y oportunidades a medida que se presentaron.
El dolor abdominal crónico es uno de los más comunes que el clínico recibe en su consultorio en pacientes ambulatorios. En muchas circunstancias el dolor es inespecífico, la historia clínica no sugiere enfermedad de órgano en particular, y los signos físicos son escasos. La investigación extensa a menudo fracasa en identificar una causa específica, y la condición del paciente permanece sin diagnóstico. En el caso de esta paciente, sin embargo, episodios paroxísticos de dolor intermitente estrecha notablemente las posibilidades diagnósticas. Como mencionó el médico que analizó el caso, los principales diagnósticos a considerar son la fiebre mediterránea familiar, y la porfiria intermitente aguda. La fiebre mediterránea familiar es una enfermedad autosómica recesiva comunmente encontrada entre judíos no-Ashkenazi, Árabes, Turcos, y Armenios (2). En Israel la mayoría de los pacientes con esta enfermedad son de proveniencia nort Africano. La enfermedad se caracteriza por ataques recurrentes de fiebre, pleuresía, o artritis que dura 24 a 72 horas y desaparece espontaneamente. La paciente en cuestión es de origen Marroquí y tiene episodios recurrentes de severo dolor abdominal.
Ella tiene tambiénun hermano menor con síntomas similares. Sin embargo, ella no tiene documentada fiebre durante los ataques, un signo casi obligatorio para el diagnóstico de fiebre mediterránea familiar. Más aún, sus ataques duran más de cuatro días, y en la laparotomía no se encontró ni edema peritoneal ni infiltración linfocitaria, hallazgos que son típicos de la peritonitis de la fiebre mediterránea familiar.
El dolor abdomnal es el síntoma más común de la porfiria intermitente aguda o latente, un trastorno dominante autosómico que resulta de deficiencia de deaminasa de porfobilinógeno. (3) Usualmente es constante y mal localizado aunque puede tener intensas exacerbaciones cólicas en forma de retortijones. Otras manifestaciones típicas incluyen náuseas, vómitos, constipación o diarrea, taquicardia, hipertensión, y síntomas neurológicos y mentales asociado a cefalea. El ileo con distensión abdominal y disminución de los ruidos intestinales son comunes. La disuria y disfunción vesical pueden ocurrir, y a veces la retención urinaria aguda requiere cateterización de la vejiga. La fiebre y la leucocitosis están generalmente ausentes. El diagnóstico de porfiria intermitente aguda está basado en la detección de excreción de porfobilinógeno urinario aumentado, y el hallazgo de actividad disminuída de actividad de la porfobilinógeno deaminasa eritrocitaria. (4) En muchos pacientes con la enfermedad, no hay elevacióndel porfobilinógeno urinario entre los ataques. (3) En algunas familias con porfiria intermitente aguda, el déficit enzimático está solamante en los tejidos y no en los eritrocitos.; por lo tanto el nivel normal de esta enzima en los eritrocitos no excluye el diagnóstico.
La manifestaciones de enfermedad de este paciente incluían dolor abdominal recurrente, náuseas, un episodio de retención urinaria, síntomas neurológicos, y varios tests de orina con elevación del porfobilinógeno. Esos hallazgos, en ausencia de fiebre y hallazgos negativos en la laparotomía, sostienen el diagnóstico de porfiria aguda intermitente. Sin embargo, la actividad normal de deaminasa eritrocitaria y el nivel normal de porfobilinógeno urinario de 24 hs echan serias dudas sobre el diagnóstico.
Cuando podemos quedar satisfechos con un diagnóstico? En muchas circunstancias la precisión diagnóstica es evidente por si misma, usualmente después de un examen histológico de tejido afectado (por ejemplo, en el caso de una glomerulonefritis como la causa de deterioro de la función renal, o de apendicitis como la causa de dolor en cuadrante inferior derecho). Pero en muchas circunstancias, como en este caso, al final del proceso diagnóstico, el clínico se confronta con la tarea de decidir un diagnóstico sin la ventaja de un resultado gold standard histológico.
Como se debe proceder cuando no existe gold standard? Algunas preguntas que pueden ser útiles en verificar un diagnóstico son las siguientes: Es este diagnóstico altamente probable dado los hallazgos y el curso clínico? Se puede aplicar con nuestro diagnóstico el principio de parsimonia? (la explicación más fácil, mas simple), Explica nuestra hipótesis los principales hallazgos clínicos? Son los hallazgos clínicos fisiopatológicamente consistentes? No hay hipótesis alternativas consistentes? Aunque el diagnóstico llene estos criterios, no es absoluto, sino que todavía es inferencial, puede ser usado como plataforma para ulteriores acciones, tales como la selección de un test invasivo o un tratamiento (1). En este caso solo algunos de los criterios eran completados, y el diagnóstico por lo tanto permanecía en duda.
A menudo no es posible arribar a un diagnóstico después del primer encuentro con un paciente, aún si el médico ha utilizado su más avanzado armamento diagnóstico. La presentación inicial puede ser tan oscura que no se puede precisar ni aproximadamente una orientación hasta disponer de otros datos. En tales circunstancias Lossos y col sugieren usar el término “diagnóstico diferido” (5) En un estudio retrospectivo de todas las altas de un simple departamento de medicina en un período de nueve años, ellos encontraron que alrededor de 2% de los pacientes no fueron diagnosticados al finalizar la internación. Casi la mitad de esos pacientes, en el seguimiento se arribó al diagnóstico, aunque este proceso, a veces tomó muchos meses. En casi todos estos pacientes en que se llegó en el seguimiento al diagnóstico definitivo, éste fue finalmente alcanzado, como resultado del cambio en, o la aparición de nuevos síntomas clínicos durante el período de seguimiento. Notablemente, uno de los tres síntomas que predominaron entre los pacientes dados de alta sin diagnóstico en este estudio era dolor abdominal. Los otros eran dolor torácico, y artralgia.
Cuando tratan con un paciente sin un diagnóstico definitivo, los clínicos experimentados a menudo eligen uno de varios approach. Ellos pueden formular recomendaciones terapéuticas basadas en la posibilidad diagnóstica más atractiva. Pueden continuar observando al paciente y acumular más datos en el tiempo hasta que los nuevos hallazgos le permiten decidir por otro diagnóstico de mayor confianza. O a veces pueden comenzar todo de vuelta: una "mirada fresca" ocasionalmente es útil, a veces de clínicos que no habían estado vinculados con el caso (y así no sesgados subconscientemente); tal revisión puede incluir una historia clínica repetida, una repetición del examen físico, y algunos tests de laboratorio.
A veces, sin embargo, la sola observación continua es un lujo que no podemos permitirnos. Muchas situaciones de la práctica clínica necesitan intervención inmediata sin el beneficio de la firmeza de un diagnóstico inequívoco. En tales circunstancias, retrasar los procedimientos invasivos diagnósticos o terapéuticos temiendo complicaciones potenciales, puede afectar las chances de recuperación del paciente. Las decisiones deben ser tomadas, a menudo antes de la confirmación de la impresión inicial. Así, a veces la incertidumbre nunca es satisfactoriamente resuelta. En el caso de la paciente descripta en este caso, la elección diagnóstica entre un problema funcional y una porfiria intermitente aguda nunca fue realizada. El dilema en estas circunstancias es especialmente dificultoso, debido a que la porfiria intermitente aguda en si misma produce varias manifestaciones mentales, mientras, por otro lado, la iicidencia de porfiria intermitente aguda es mucho más común entre pacientes con trastornos mentales. A pesar del largo seguimiento el diagnóstico permanece brumoso
Traducido de: “Still Hazy after All These Years” Clinical problem solving. The New England Journal of Medicine. Eldad Ben-Chetrit, and Chaim Putterman
Volume 331:934-938 October 6, 1994 Number 14
Origen de la información
From the Rheumatology Unit, Division of Medicine, Hadassah University Hospital, Jerusalem, Israel (E.B.-C.), and the Division of Rheumatology, Department of Medicine, Albert Einstein College of Medicine, Bronx, N.Y. (C.P.).
Address reprint requests to Dr. Ben-Chetrit at the Rheumatology Unit, Division of Medicine, Hadassah University Hospital, POB-12000, Jerusalem, Israel.
References
1) The processes of clinical reasoning. In: Kassirer JP, Kopelman RI. Learning clinical reasoning. Baltimore: Williams & Wilkins, 1991:2-33.
2) Ben-Chetrit E, Levy M. Colchicine prophylaxis in familial Mediterranean fever: reappraisal after 15 years. Semin Arthritis Rheum 1991;20:241-246.[CrossRef][Medline]
3) Kauppinen R, Mustajoki P. Prognosis of acute porphyria: occurrence of acute attacks, precipitating factors, and associated diseases. Medicine (Baltimore) 1992;71:1-13.[Medline]
4) Kushner JP. Laboratory diagnosis of the porphyrias. N Engl J Med 1991;324:1432-1434.[Medline] 5) Lossos I, Israeli A, Zajicek G, Berry EM. Diagnosis deferred -- the clinical spectrum of diagnostic uncertainty. J Clin Epidemiol 1989;42:649-657.[Medline]
miércoles, 28 de enero de 2009
Mejor respuesta.
Los posteriores estudios de laboratorio incluyen una tiroglobulina sérica de menos de 1 ng/ml (rango normal de 1 a 30 ng/ml) una T3 de 295 ng/ml, y una captación de yodo radioactivo de 1,9%.
La causa más probable de los síntomas de esta mujer es:
A) Bocio tóxico multinodular.
B) Ingestión subrepticia de tiroxina.
C) Enfermedad de Graves.
D) Tiroiditis subaguda.
E) Estruma ovárico con tirotoxicosis.
Respuesta correcta B
Objetivo educacional: Interpretar los estudios de función tiroidea en el contexto de varias causas de tirotoxicosis.
El uso inapropiado de preparaciones de hormona tiroidea en los intentos de bajar de peso es una forma de auto abuso en los pacientes obesos. Antes que la U S Food and Drug Administration controlara estos agentes, existían varios tipos de píldoras que contenían cantidades excesivas de tiroxina (T4) o triiodotironina ( T3).
De acuerdo con los niveles plasmáticos elevados de T4 total, T4 libre y T3, el nivel muy bajo de hormona estimulante de la tiroides (TSH), el cuadro clínico con temblor, taquicardia, fibrilación auricular y reflejos vivos, quedan pocas dudas de que esta mujer de 43 años sufre una tirotoxicosis. No obstante, los principales indicios que indican que esta paciente no tiene una glándula tiroides hiperactiva incluyen bajo nivel plasmático de tiroglobulina, el nivel de T3, la captación de yodo radiactivo y la ausencia de bocio. Por lo tanto, la paciente tiene tirotoxicosis pero no hipertiroidismo. La tiroglobulina sérica estaría elevada en una paciente con tirotoxicosis debida a enfermedad de Graves, bocio multinodular tóxico, estruma ovárico o tiroiditis subaguda. Pero como no hay tiroglobulina en los medicamentos tiroideos, estas medicaciones tomadas en exceso producen tirotoxicosis con bajos niveles plasmáticos de tiroglobulina y todos los demás hallazgos clínicos y de laboratorio observados en esta paciente.
Bibliografía:
1) Sawin CT, Geller A, Wolf PA, Belanger A, Baker E, Bacharach P, et al. Low serum TSH concentrations as a risk factor for atrial fibrilation in older persons. N Eng J Med 1994 ; 331 1249-1252
2) Franklin JA. The management of hyperthyroidism. N Eng J Med 1994 330 1731-8
3) Singer PA, Cooper DS, Levy EG, Landenson PW, Braverman LE, Daniels G, et al. Treatment guidelines for patients with hyperthyroidism. JAMA 1995; 273 808
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
martes, 27 de enero de 2009
Imágenes de la sala









Impresiona presentar además lesiones compatibles con sarna para lo cual recibió tratamiento sistémico con ivermectina y tópico con permetrina.
1) Escabiosis
2)Dermatitis herpetiforme (enfermedad de Duhring)
3)Penfigoide bulloso.
4)Dermatosis linear por IgA.
5)Excoriaciones neuróticas.
6)Dermatosis acantolítica transitoria
Los invitamos a participar y aportar ideas
El paciente respondió satisfactoriamente al tratamiento antiparasitario sin la aparición de nuevas ampollas, por lo que inferimos que el diagnóstico es escabiosis.
La escabiosis no es en general tenida el cuenta en el diagnóstico diferencial de las enfermedades ampollares

