Un hombre de 48 años fue ingresado en este hospital debido a fatiga e hinchazón en ambas piernas.
El paciente había estado bien hasta 8 meses antes
del ingreso actual, cuando desarrolló fatiga y letargo. Pensó que la fatiga
estaba asociada con el consumo de alcohol y redujo su ingesta a 12 cervezas por
semana; antes de esto, había consumido 24 cervezas semanales durante 15 años.
Tres meses antes del ingreso actual, el peso del paciente había disminuido en
9,1 kg. Sin embargo, 3 semanas antes de esta admisión, el peso había aumentado
en 9,6 kg y desarrolló hinchazón en
ambas piernas. Pensó que el aumento de peso estaba relacionado con cambios en
la dieta, incluido el consumo de pizza, pasta y sopa, durante la pandemia de la
enfermedad por coronavirus de 2019.
Una semana antes del ingreso actual, el paciente fue
evaluado por su médico de atención primaria. Se le indicó que elevara las
piernas, usara medias de compresión y redujera el sodio en la dieta a 2 g al
día. El día del ingreso actual, la hinchazón de la pierna no había disminuido y
se produjo una nueva distensión abdominal. Llamó a la clínica de atención
primaria y se le indicó que buscara una evaluación en el departamento de
emergencias de este hospital.
En la evaluación, una revisión de los sistemas se
destacó por fatiga, letargo, disminución del apetito, distensión abdominal,
estreñimiento, hinchazón del pene, disminución de la libido, intolerancia a las
bajas temperaturas y dolor de tobillo y rodilla en ambas piernas que empeoraba
cuando el paciente estaba subiendo escaleras.
No había fiebre, dificultad para respirar, dolor de pecho o
hematoquecia.
Dieciséis meses antes de la evaluación actual, el
paciente había sido ingresado en este hospital con una neumonía que afectaba
los lóbulos superior y medio derechos debido a Mycoplasma pneumoniae . Durante
ese ingreso recibió diagnósticos de diabetes y anemia normocítica. Después del
alta del hospital, la evaluación de laboratorio reveló un nivel de hemoglobina
glucosilada de 6,1% (rango de referencia, 4,3 a 6,4). Se prescribió metformina
y se recomendó una evaluación de seguimiento; sin embargo, el paciente no había
regresado a la clínica de atención primaria antes de la enfermedad actual.
El paciente no había comenzado a tomar metformina
hasta 3 semanas antes de la evaluación actual; no tomaba otros medicamentos y
no tenía alergias a medicamentos conocidas. Vivía con su esposa y sus dos hijos
en una zona urbana de Nueva Inglaterra. No fumaba tabaco ni usaba drogas
ilícitas. Su madre tenía la enfermedad de Parkinson y demencia; no conocía la
salud de su padre ni de los medios hermanos paternos.
En el examen, la temperatura era de 36,6 ° C, la
presión arterial de 98/54 mm Hg, la frecuencia cardíaca de 64 latidos por
minuto y la saturación de oxígeno del 100% mientras el paciente respiraba aire
ambiente. El índice de masa corporal (el peso en kilogramos dividido por el
cuadrado de la altura en metros) fue 27,3. El paciente no tenía ictericia,
ictericia escleral ni angiomas aracniformes. Presenta distensión venosa yugular
y galope S 3 ; no hubo estertores. El abdomen estaba distendido, con
embotamiento a la percusión de los flancos; no hubo hepatoesplenomegalia. Hubo
2+ edema con fóvea simétrica en la parte inferior de las piernas hasta las
rodillas. Había un eritema palmar leve; no hubo asterixis.
El nivel de glucosa en sangre fue 402 mg por
decilitro ( rango de referencia, 70 a 110 mg por decilitro); el nivel de hemoglobina
glucosilada fue del 11,6%. El recuento de plaquetas fue de 82.000 por
microlitro (intervalo de referencia, de 150.000 a 400.000). Otros resultados de
pruebas de laboratorio se muestran en la Tabla 1 .
Tabla 1. Datos de laboratorio.
La radiografía de tórax reveló una nueva elevación
del hemidiafragma derecho y atelectasia en los lóbulos inferiores. La ecografía
con análisis Doppler del abdomen reveló un leve engrosamiento de la pared de la
vesícula biliar, ecotextura hepática engrosada, ascitis moderada y
esplenomegalia leve; las venas porta eran permeables. La ecografía dúplex
reveló una trombosis venosa profunda no oclusiva de la vena poplítea derecha.
Se realizó paracentesis con guía ecográfica y se
drenaron 50 ml de líquido peritoneal. Los resultados del análisis del líquido
peritoneal se muestran en la Tabla 1 ; El examen citológico del líquido no
reveló células malignas. El electrocardiograma reveló ritmo sinusal normal con
complejos auriculares prematuros ocasionales, desviación del eje izquierdo e
inversiones de la onda T en las derivaciones I y aVL. Se administró insulina y
enoxaparina por vía subcutánea e ingresó al hospital. Se realizó una prueba de
diagnóstico.
DIAGNÓSTICO DIFERENCIAL
Este hombre de 48 años con antecedentes de consumo de
alcohol presentó un nuevo edema en la parte inferior de las piernas, diabetes,
fatiga subaguda, dolor en las articulaciones y pérdida de la libido. Los
resultados de las pruebas de enzimas hepáticas fueron anormales y los hallazgos
en las imágenes abdominales sugirieron una enfermedad hepática crónica, como
cirrosis. Formularé un diagnóstico diferencial en dos pasos. Primero, usaré un
enfoque fisiopatológico para definir categorías amplias de condiciones que
pueden causar edema. Luego, incorporaré otros detalles proporcionados en este
caso para reducir la lista a un diagnóstico probable.
EDEMA
El edema se desarrolla cuando hay una salida neta de
líquido desde el espacio intravascular hacia el espacio intersticial. Hay
cuatro mecanismos comunes asociados con la formación de edema: aumento de la
presión hidrostática, aumento de la permeabilidad de la membrana, disminución
de la presión oncótica y disminución del drenaje linfático. La causa subyacente
de cualquiera de estos mecanismos determina la distribución del edema. La
obstrucción vascular o linfática generalmente da como resultado un área focal
de edema, mientras que un trastorno de la producción de albúmina, una
disminución de la osmolalidad debido a la excreción renal o una falta de
absorción en el intestino dan como resultado un edema difuso simétrico. El
aumento del volumen plasmático debido a la retención renal de sodio, que puede
ocurrir en presencia de insuficiencia cardíaca o enfermedad hepática, da como
resultado un edema simétrico dependiente. El aumento de la presión hidrostática
debido a la insuficiencia cardíaca suele causar edema distalmente. Este
paciente no tenía evidencia de enfermedad renal o enteropatía perdedora de
proteínas y, por lo tanto, un proceso primario hepático o cardíaco (o una
combinación de los dos) es la explicación más probable de su edema. Se deben
considerar los procesos que afectan tanto al hígado como al corazón.
TRASTORNO POR CONSUMO DE ALCOHOL
Este paciente tiene un mayor riesgo de cirrosis
alcohólica, que es la causa más probable de enfermedad hepática en un hombre de
mediana edad con antecedentes de consumo sustancial de alcohol. Esta
posibilidad se ve reforzada por el nivel de aspartato aminotransferasa (que
estaba elevado y mayor que el nivel de alanina aminotransferasa),
trombocitopenia, leucopenia, macrocitosis, distensión abdominal y hallazgos en
la ecografía abdominal, incluida la ecotextura hepática engrosada, ascitis y
esplenomegalia. Además, la paracentesis diagnóstica con análisis del líquido
peritoneal reveló un gradiente de albúmina de ascitis sérica de 2,9 g por
decilitro, un hallazgo compatible con hipertensión portal. Antes de que la
enfermedad hepática crónica pueda atribuirse al consumo de alcohol, se deben
descartar otras causas, como la hepatitis viral, la hemocromatosis y la
hepatitis autoinmune. El antecedente de consumo de alcohol del paciente también
aumenta su riesgo de miocardiopatía alcohólica, que puede provocar hepatopatía
congestiva y edema de la parte inferior de la pierna. Aunque el consumo de
alcohol puede estar contribuyendo a la presentación de este paciente, es poco
probable que explique la constelación completa de síntomas, incluido el nivel elevado
de hemoglobina glucosilada, el dolor articular y la pérdida de la libido.
NEUMONÍA POR MICOPLASMA
Este paciente había sido hospitalizado recientemente
con un episodio de neumonía por M. pneumoniae. La neumonía por micoplasma suele
causar una infección leve y autolimitada en pacientes que por lo demás son
sanos, relativamente jóvenes e inmunocompetentes. El hecho de que la enfermedad
de este paciente fuera lo suficientemente grave como para resultar en un
ingreso hospitalario es notable y puede sugerir una predisposición a la
infección. Además, vale la pena considerar la posibilidad de que los síntomas
que surgen después de la infección puedan ser causados por micoplasma. La
hemólisis mediada por IgM es una complicación común de la infección por micoplasma
y podría haber causado anemia en el momento de la hospitalización inicial. La
persistencia de la enfermedad subclínica por crioaglutininas podría explicar la
fatiga continua, la intolerancia al frío y posiblemente incluso el desarrollo
de trombosis venosa profunda, dado el mayor riesgo de tromboembolismo venoso en
pacientes con anemia hemolítica autoinmune. 1Sin embargo, este paciente no
tenía anemia en el momento de la presentación actual, y una evaluación de
laboratorio para la hemólisis fue normal. Es de destacar que el rápido aumento
en el nivel de hemoglobina glucosilada también podría deberse a la hemólisis,
con el recambio de glóbulos rojos provocando un nivel de hemoglobina
glucosilada inicial falsamente bajo. Además, la infección por micoplasma ha
conocido, aunque poco frecuentes, manifestaciones cardíacas, incluida la
miocarditis, que pueden provocar insuficiencia cardíaca. Aunque este paciente
tenía síntomas que podrían ser compatibles con una infección por micoplasma, la
manifestación de los síntomas muchos meses después de la infección inicial
sería inusual, por lo que este diagnóstico es poco probable.
TROMBOEMBOLISMO VENOSO
Se encontró que este paciente tenía trombosis venosa
profunda en la parte inferior de la pierna en el momento de la presentación.
Este hallazgo podría representar una complicación de su fatiga e inmovilidad
recientes o una pista del proceso subyacente que lo llevó a su presentación
actual. La enfermedad tromboembólica puede causar hipertensión pulmonar,
tensión cardíaca del ventrículo derecho e insuficiencia cardíaca del ventrículo
derecho; sin embargo, este diagnóstico es menos probable en ausencia de disnea.
Dicho esto, la obstrucción de la vena ilíaca o de la vena cava inferior por sí
sola podría causar edema en la parte inferior de la pierna y la trombosis de la
vena porta puede causar ascitis. El hecho de que no se haya encontrado que el
paciente tuviera trombosis de la vena porta es tranquilizador; La trombosis de
la vena ilíaca no explicaría toda su presentación clínica.
DIABETES
El nivel elevado de hemoglobina glucosilada del
paciente y el nuevo diagnóstico de diabetes aún no se han explicado. Aunque la
diabetes puede desarrollarse de forma independiente en una persona con
prediabetes y factores de riesgo conocidos, el rápido aumento del nivel de
hemoglobina glucosilada de este paciente en asociación con un nuevo edema,
fatiga, dolor articular e intolerancia al frío sugiere un proceso sistémico.
Debe considerarse un proceso infiltrativo que afecte al corazón, el hígado y el
páncreas, con causas potenciales que incluyen sarcoidosis, amiloidosis y
hemocromatosis. La sarcoidosis es poco probable en ausencia de síntomas
pulmonares y anomalías específicas en las imágenes. La amiloidosis puede causar
enfermedades cardíacas y hepáticas, así como enfermedades de las
articulaciones; sin embargo, el depósito de amiloide no suele causar enfermedad
pancreática ni diabetes.
HEMOCROMATOSIS
HEREDITARIA
La hemocromatosis hereditaria es un trastorno de
aumento de la absorción de hierro que provoca una sobrecarga de hierro corporal
total y un depósito de hierro en el corazón, el hígado, las articulaciones y el
páncreas. Las manifestaciones ocurren típicamente en la cuarta o quinta década
de la vida en los hombres, lo que concuerda con la presentación de este
paciente. El hígado es el órgano más comúnmente afectado y el consumo excesivo
de alcohol es un factor de riesgo para el desarrollo de enfermedad hepática en
pacientes con hemocromatosis hereditaria. El depósito de hierro tanto en el
corazón como en el hígado puede contribuir a la disfunción de los órganos y
causar edema. La presencia de manifestaciones extrahepáticas sugiere depósito
de hierro clínicamente significativo en el miocardio e insuficiencia cardíaca;
la revisión de un ecocardiograma ayudaría a confirmar la presencia de
insuficiencia cardíaca.El depósito de hierro en el páncreas es una causa
probable de diabetes de nueva aparición. El depósito de hierro en la hipófisis
puede causar hipopituitarismo y disminución de la libido. El hipopituitarismo
también puede provocar hipotiroidismo; Dado el historial del paciente de
intolerancia al frío, estreñimiento y letargo, debe obtenerse un nivel de
tirotropina. La enfermedad grave debida a la infección por micoplasma podría deberse
a una mayor susceptibilidad a la infección en el contexto de la hemocromatosis
hereditaria; sin embargo, tal mayor susceptibilidad a la infección se asocia
más comúnmente con bacterias siderófilas. 2,3
¿Se puede explicar el desarrollo de trombosis venosa
profunda por un diagnóstico de hemocromatosis hereditaria? Pequeños estudios
han demostrado una mayor prevalencia de la mutación de Leiden del factor V
(asociada a trombosis venosa profunda) entre pacientes con una mutación
específica del gen HFE (asociada a hemocromatosis hereditaria) 4 , pero esta
correlación no está bien establecida. 5Sospecho que es más probable que la
trombosis venosa profunda en este paciente se deba a su inmovilidad debido a
síntomas de hemocromatosis hereditaria. Un nivel elevado de ferritina y una
saturación de transferrina elevada (nivel de hierro sérico dividido por la
capacidad total de unión al hierro) ayudarían a establecer el diagnóstico de
hemocromatosis hereditaria; sin embargo, el resultado definitivo de la prueba
sería la detección de una mutación de HFE .
Cuando conocí a este paciente, estaba claro que
tenía una enfermedad que afectaba a múltiples órganos. La enfermedad presente,
la revisión de los sistemas, los resultados del examen físico y los valores de
laboratorio sugerían enfermedad hepática, cardíaca, pancreática y tiroidea. La
función tiroidea anormal fue confirmada por un nivel de tirotropina de 47,7 μIU
por mililitro (rango de referencia, 0,4 a 5,0) y un nivel de tiroxina libre de 0,3
ng por decilitro (4 pmol por litro; rango de referencia, 0,9 a 1,8 ng por
decilitro [12 a 23 pmol por litro]). Un ecocardiograma transtorácico mostró un
tamaño normal de la cavidad biventricular y un grosor de la pared, hipocinesia
biventricular difusa, función sistólica ventricular izquierda moderadamente
alterada con una fracción de eyección reducida (31%; rango de referencia, 50 a
75) y frecuentes contracciones ventriculares prematuras. Los hallazgos de la
ecografía abdominal y la paracentesis diagnóstica con análisis del líquido
peritoneal sugirieron enfermedad hepática crónica, como cirrosis. Con todas
estas características tomadas en conjunto, el síndrome de sobrecarga de hierro
sistémica se convirtió en un diagnóstico unificador convincente; Se solicitaron
más estudios de imagen y pruebas genéticas.
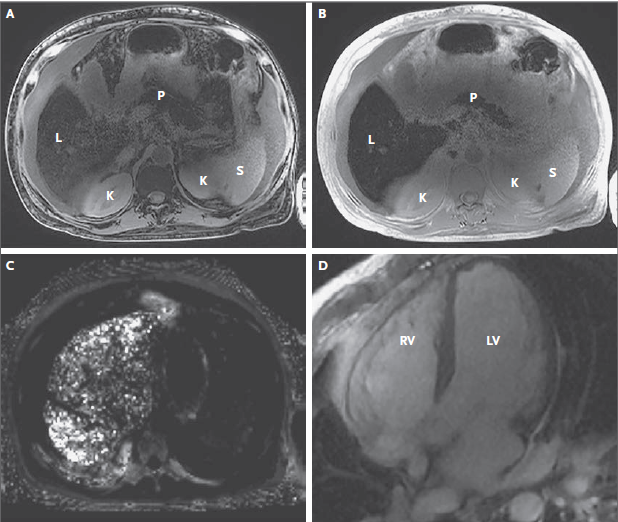
La resonancia magnética abdominal (IRM) reveló
ascitis, anasarca y un contorno hepático nodular. Las imágenes desfasadas
ponderadas en T1 (obtenidas con un tiempo de eco de 1,26 mseg, de modo que las
señales de grasa y agua causaron una interferencia destructiva) mostraron
hipointensidad en el hígado, páncreas y grasa corporal edematosa ( Figura 1).
Las imágenes ponderadas en T1 en fase (obtenidas con un tiempo de eco de 2,49
mseg, de modo que las señales de grasa y agua causaron interferencia constructiva)
mostraron hiperintensidad en la grasa edematosa y, a la inversa, mostraron una
mayor pérdida de señal en el hígado y el páncreas. La pérdida de señal con
tiempos de eco más largos es causada por pequeñas interrupciones en el campo
magnético inducidas por el hierro ferromagnético. La detección de señales de
resonancia magnética se basa en el giro ordenado de los protones, pero estas
interrupciones del campo aleatorizan progresivamente (“desfasan”) los espines
de los protones con el tiempo y causan la pérdida de señal observada. Este
artefacto se puede utilizar para crear un mapa de la tasa de caída de la señal
(R2 *), que es en gran parte una función del contenido de hierro. Con el uso de
esta técnica, se encontró que el hígado contenía 10 mg de hierro por gramo de
peso seco.
La resonancia magnética cardíaca reveló dilatación
auricular, índices de volumen telediastólico ventricular izquierdo y
ventricular derecho aumentados, masa ventricular izquierda aumentada y
fracciones de eyección ventricular izquierda y derecha reducidas (31%). La
constante de relajación transversal observada (T2 *), medida con el uso de una
técnica similar a la utilizada en el hígado, se redujo entre 8 y 10 mseg. Este
hallazgo también es consistente con el depósito de hierro que condujo al
desfase de los espines de protones, con afectación miocárdica en este caso.
Figura 1. Resonancia magnética abdominal y cardíaca.
Se realizó resonancia magnética abdominal. Fuera de
fase y en fase T1 - imágenes ponderadas (paneles A y B, respectivamente), que mostraron
pérdida de señal selectiva en el hígado
(L) y el páncreas (P), en comparación con el bazo (S) y los riñones (K). Un
mapa R2 * (Panel C) localiza un mayor deterioro de la señal al hígado y
cuantifica la tasa de desintegración de la señal, que está matemáticamente
relacionada con el contenido de hierro; el hígado se encontró que contenía 10
mg de hierro por gramo de peso. También se realizó resonancia magnética
cardíaca. Imágenes obtenidas en una vista de eje largo de cuatro cámaras al
final de la diástole y final de la sístole (paneles D y E, respectivamente)
muestran ventricular derecho (VD) y ventricular izquierdo globalmente reducidos
(VI) fracciones de eyección (31%). Una imagen ponderada en T2 * (Panel F)
muestra la pérdida de señal en el hígado y la pared del ventrículo izquierdo,
en comparación con el bazo y el músculo esquelético (SM); en la pared del
ventrículo izquierdo, T2 * (el observado constante de relajación transversal)
se redujo, de 8 a 10 mseg.
DIAGNOSTICO CLINICO
SÍNDROME DE SOBRECARGA DE HIERRO SISTÉMICA POR
HEMOCROMATOSIS HEREDITARIA.
DISCUSIÓN PATOLÓGICA
La prueba de diagnóstico fue la prueba genética HFE
, que reveló mutaciones homocigóticas C282Y del gen HFE . Esta es la anomalía
genética más común en pacientes con hemocromatosis hereditaria, pero no es la
única. Las pruebas genéticas de HFE en laboratorios clínicos a menudo implican
técnicas que detectan solo mutaciones comunes. En nuestro laboratorio, las
pruebas genéticas de HFE se realizan con un ensayo de discriminación alélica
que detecta mutaciones C282Y o H63D.
El paciente se sometió a una biopsia de hígado. El
examen de la muestra de biopsia reveló cirrosis. En una mancha de hierro, hubo
depósito de hierro 4+ en los hepatocitos ( Figura 2). También hubo depósito de
hierro en las células epiteliales de los conductos biliares, un hallazgo que es
característico pero no específico de la hemocromatosis hereditaria. Se observó
esteatosis leve, sin características de esteatohepatitis. Se envió una muestra
separada de biopsia central de tejido hepático para la cuantificación de
hierro, que reveló una concentración de hierro hepático de 15.642 μg por gramo
(rango de referencia, 200 a 2400). Debido a que la concentración de hierro
hepático aumenta a lo largo de la vida de una persona, el resultado se puede
ajustar a la edad con el cálculo del índice de hierro hepático. En este caso,
el índice de hierro hepático fue de 5,8 μmol de hierro por gramo de tejido
hepático por año. En el pasado, antes de HFElas pruebas genéticas estaban
comúnmente disponibles, se utilizó un índice de hierro hepático superior a 1,9
para establecer el diagnóstico de hemocromatosis hereditaria; los valores por
encima de este umbral se consideraron altamente específicos para la sobrecarga
genética de hierro.
Figura 2. Muestra de biopsia hepática.
Una tinción de hematoxilina y eosina del hígado:
muestra de biopsia (Panel A) muestra un hígado nodular, con un nódulo compuesto
de hepatocitos (puntas de flecha) rodeados de tejido fibroso. La esteatosis
leve está presente en la parte inferior derecha. Una tinción tricrómica (Panel
B) muestra pequeños nódulos residuales compuesto por hepatocitos rodeados de tejido
fibroso, un hallazgo que confirma la presencia de cirrosis micronodular.
Una tinción de hierro (Panel C) muestra marcado depósito de hierro (en
azul) en los hepatocitos, así como depósito de hierro en los conductos biliares
(puntas de flecha).
DIAGNÓSTICOS PATOLÓGICOS
CIRROSIS CON DEPÓSITO DE HIERRO HEPATOCELULAR
MARCADO EN EL CONTEXTO DE UNA MUTACIÓN HOMOCIGÓTICA C282Y DEL GEN HFE .
HEMOCROMATOSIS HEREDITARIA RELACIONADA CON HFE .
DISCUSIÓN DEL MANEJO
El nivel elevado de hierro sérico de este paciente
(272 μg por decilitro; rango de referencia, 45 a 160 μg por decilitro) sugirió
una mayor absorción de hierro en el intestino. La capacidad total de unión al
hierro fue de 282 µg por decilitro (50,5 µmol por litro) y, por tanto, se
encontraba en el extremo inferior del rango normal (230 a 404 µg por decilitro).
La elevada saturación de transferrina (96%; rango de referencia, 14 a 50)
indicó que casi todos los sitios de unión de transferrina estaban ocupados por
hierro. El nivel elevado de ferritina (3543 μg por litro; rango de referencia,
30 a 300) reflejó reservas de hierro corporal total marcadamente altas. No fue
sorprendente que los estudios moleculares revelaran una mutación homocigótica
C282Y del HFE gen, confirmando el diagnóstico de hemocromatosis hereditaria.
La hemocromatosis hereditaria es un grupo de
trastornos caracterizados por una homeostasis anormal del hierro, que conduce a
una sobrecarga de hierro. Este paciente tenía hemocromatosis hereditaria
clásica, causada por mutaciones de pérdida parcial de función en el gen HFE ,
un activador corriente arriba de la expresión de hepcidina ( Figura 3 ). 6En
consecuencia, los pacientes con hemocromatosis hereditaria tienen niveles
circulantes bajos de hepcidina y, por lo tanto, tienen una expresión y
actividad no reguladas de ferroportina, lo que da como resultado una mayor
absorción de hierro de la dieta. Los sitios de unión de la transferrina en el
plasma se saturan y esto conduce a la aparición de hierro no unido a
transferrina con actividad redox, que es rápidamente eliminado por el hígado y
otros órganos (p. Ej., Páncreas, corazón e hipófisis), donde puede causar daño
tisular mediado por oxidantes. 7 La hemocromatosis hereditaria es frecuente;
más del 6% de la población blanca tiene un alelo variante. 8 Sin embargo,
también tiene baja penetrancia; sólo el 28% de los hombres homocigotos y el
1,4% de las mujeres homocigotas presentan síntomas clínicos. 9En parte debido a
la pérdida de sangre durante la menstruación, las mujeres con el genotipo
C282Y-C282Y a menudo presentan síntomas más tarde en la vida que los hombres
con la misma mutación. 10 Otros factores, como el consumo de alcohol, pueden
mejorar la absorción de hierro y empeorar el daño de los radicales libres, que
se pensaba que había ocurrido en este paciente. 11
Figura 3. Hemocromatosis hereditaria.
La hemocromatosis hereditaria clásica es un
trastorno de sobrecarga de hierro
causado por mutaciones de pérdida parcial de función (con mayor frecuencia
mutaciones homocigotas de C282Y) en el gen HFE, un regulador aguas arriba del
regulador maestro de la homeostasis sistémica del hierro, la hepcidina (Panel
A). Estas mutaciones dan como resultado niveles circulantes constitutivamente
bajos de hepcidina, que a su vez resulta en una expresión no regulada y
actividad del exportador de hierro, ferroportina. Esta conduce a una absorción
incontrolada de hierro de la dieta en los enterocitos del duodeno, así como una
mayor exportación de hierro de los macrófagos al torrente sanguíneo, provocando
una elevada saturación de transferrina y la aparición de hierro tóxico no unido
a transferrina (NTBI) en la circulación (Panel B). NTBI se acumula en el
páncreas, hígado, corazón e hipófisis, causando la quintaesencia de las manifestaciones
de hemocromatosis hereditaria (Panel C).
El tratamiento estándar para la hemocromatosis
hereditaria es la flebotomía terapéutica, que normaliza las reservas corporales
totales de hierro, promueve el uso de hierro a través de la hematopoyesis y
disminuye el daño de los radicales libres mediado por el hierro. Las pautas
para el inicio del tratamiento varían, aunque la mayoría de los expertos
recomiendan la flebotomía terapéutica en homocigotos C282Y cuando el nivel de
ferritina está elevado. 8 El tratamiento inicial implica la extracción de 500
ml de sangre cada 1 o 2 semanas. Una vez que el nivel de ferritina disminuye de
50 a 100 μg por litro, se realiza una flebotomía de mantenimiento de 4 a 6
veces al año. 12 Tanto la fibrosis hepática 13 como la disfunción cardíaca 14
pueden remitir con flebotomía terapéutica en pacientes con hemocromatosis
hereditaria.
La flebotomía terapéutica, que normaliza las
reservas de hierro, pero puede tardar más de un año en hacerlo, no fue un
tratamiento inicial práctico en este paciente, que tenía una sobrecarga de
hierro que provocaba insuficiencia cardíaca y hepática. Por lo tanto, iniciamos
el tratamiento con quelación de hierro, que es el estándar de atención en
pacientes con sobrecarga de hierro asociada a transfusiones debido a
β-talasemia. Hay tres quelantes de hierro disponibles en los Estados Unidos:
deferoxamina, deferiprona y deferasirox. En un ensayo clínico aleatorizado en
el que participaron pacientes con β-talasemia que presentaban disfunción
cardíaca debido a sobrecarga de hierro, el uso de una combinación de
deferoxamina y deferiprona fue superior al uso de cualquiera de los fármacos de
forma aislada con respecto a la mejora de la función ventricular izquierda.
15,16De acuerdo con la "hipótesis de la lanzadera", la deferiprona
(que es altamente lipofílica) ingresa a las células y quela el hierro,
transfiere el hierro a la deferoxamina extracelular y luego vuelve a ingresar a
las células para unir hierro adicional. 17
Este paciente inició tratamiento con deferoxamina y
deferiprona en dosis máximas. Ambos fármacos se asocian generalmente con
efectos secundarios mínimos, aunque la deferiprona causa agranulocitosis en una
minoría de pacientes, por lo que se recomienda una estrecha monitorización de
los recuentos sanguíneos.
MANEJO DE CARDIOLOGÍA
Este paciente tenía miocardiopatía por sobrecarga de
hierro, que es un tipo de miocardiopatía infiltrativa, 18 y cirrosis cardíaca o
hepática. El depósito de hierro comienza en el epicardio y progresa hasta el
endocardio. 19 La disfunción diastólica se desarrolla y progresa a un fenotipo
restrictivo caracterizado por insuficiencia cardíaca con fracción de eyección
conservada, hipertensión pulmonar y disfunción del ventrículo derecho o a una
miocardiopatía dilatada asociada con insuficiencia cardíaca con fracción de
eyección reducida. 20,21 Otras presentaciones incluyen angina sin enfermedad de
las arterias coronarias, pericarditis y arritmia (más comúnmente fibrilación
auricular). Las arritmias ventriculares son raras. 22Este paciente presentó miocardiopatía
dilatada. La ecocardiografía reveló que el ventrículo izquierdo estaba
difusamente hipocinético y dilatado, con acinesia del ápex y fracción de
eyección del 31%. El ventrículo derecho tenía una función levemente reducida.
Estos hallazgos se correlacionaron con los hallazgos de la resonancia
magnética.
En la resonancia magnética, la constante de
relajación transversal T2 * observada permite la evaluación cualitativa y
cuantitativa de la sobrecarga de hierro, que se correlaciona con la gravedad de
la disfunción ventricular izquierda, pero no con los niveles séricos de
ferritina o hierro. 23 El T2 * se puede utilizar para controlar la respuesta a
la terapia de quelación. Un T2 * de más de 20 mseg indica un riesgo bajo de
desarrollo de insuficiencia cardíaca, de 10 a 20 mseg indica depósito cardíaco
con un riesgo moderado de desarrollo de insuficiencia cardíaca y menos de 10
mseg indica riesgo de descompensación. En este paciente, el T2 * fue menor de
10 mseg, lo que requirió el inicio inmediato de la terapia de quelación. 24,25
Se descartó enfermedad coronaria mediante
coronariografía. El cateterismo del corazón en el lado derecho reveló presiones
de llenado elevadas con un estado de gasto elevado: gasto cardíaco de 8,4
litros por minuto e índice cardíaco de 3,92 litros por minuto por metro
cuadrado de superficie corporal. El paciente fue sometido a diuresis agresiva y
se inició tratamiento médico estándar dirigido por las guías con
vasodilatadores, un betabloqueante, un antagonista del receptor de
mineralocorticoides y un inhibidor del cotransportador 2 de sodio-glucosa.
26Sin embargo, la terapia médica dirigida por las pautas se suspendió debido a
su hipotensión. Su carga de contracciones ventriculares prematuras era alta,
sin taquicardia ventricular sostenida. La repetición del cateterismo cardíaco
derecho reveló una normalización de la presión de llenado, pero un gasto
cardíaco y un índice cardíaco elevados persistentemente. Antes del alta, la
ecocardiografía repetida mostró normalización de la fracción de eyección.
El paciente estuvo hospitalizado durante
aproximadamente 7 semanas. La diuresis agresiva provocó una pérdida de peso de
18 kg. Los intentos de administrar más terapia médica dirigida a objetivos para
la insuficiencia cardíaca se vieron limitados por la hipotensión sistémica. En
el momento del alta, presentaba rastros de edema en la parte inferior de la
pierna y abdomen no distendido. El paciente fue dado de alta a su domicilio
mientras recibía terapia combinada de quelación de hierro con deferiprona oral
y deferoxamina intravenosa. Un día después del alta, sufrió un paro cardíaco y
fue trasladado a otro hospital; Se inició hipotermia terapéutica y fue
trasladado a este hospital. Se encontró que tenía una lesión cerebral anóxica
grave con un estado mental persistentemente deficiente y una actividad
convulsiva en curso a pesar de la terapia médica máxima. Con la orientación del
servicio de cuidados paliativos,
DIAGNOSTICO FINAL
HEMOCROMATOSIS HEREDITARIA.
Traducción de:
A 48-Year-Old
Man with Fatigue and Leg Swelling
Amber B. Moore, M.D., M.P.H., Jonathan R. Wing,
M.D., Reece J. Goiffon, M.D., Ph.D., Rebecca K. Leaf, M.D., Lana Tsao, M.D.,
and Joseph Misdraji, M.D.
NEJM
https://www.nejm.org/doi/full/10.1056/NEJMcpc2100282
Referencias
1. Ungprasert P, Tanratana P, Srivali N.
Autoimmune
hemolytic anemia and venous
thromboembolism:
a systematic
review and
meta-analysis. Thromb Res
2015; 136:
1013-7.
2. Ganz T. Iron
and infection. Int J Hematol
2018; 107: 7-15.
3. Khan FA,
Fisher MA, Khakoo RA. Association
of
hemochromatosis with infectious
diseases:
expanding spectrum. Int J
Infect Dis 2007;
11: 482-7.
4. Xie YG,
Lillicrap DP, Taylor SA. An
association
between the common hereditary
hemochromatosis
mutation and the
factor V Leiden
allele in a population with
thrombosis. Blood 1998; 92: 1461-2.
5. Le Maréchal C, Raguénés O, Ferec C.
No association
between factor V Leiden
and C282Y
mutation in the hereditary
hemochromatosis
gene. Blood 1999; 93:
4024-5.
6. D’Alessio F,
Hentze MW, Muckenthaler
MU. The
hemochromatosis proteins
HFE, TfR2, and
HJV form a membraneassociated
protein complex
for hepcidin
regulation. J
Hepatol 2012; 57: 1052-60.
7. Brissot P,
Pietrangelo A, Adams PC,
de Graaff B, McLaren CE, Loréal O. Haemochromatosis.
Nat Rev Dis
Primers 2018; 4:
18016.
8. European
Association For The Study
Of The Liver.
EASL clinical practice guidelines
for HFE
hemochromatosis. J Hepatol
2010; 53: 3-22.
9. Allen KJ,
Gurrin LC, Constantine CC,
et al.
Iron-overload-related disease in HFE
hereditary
hemochromatosis. N Engl J Med
2008; 358:
221-30.
10. Moirand R,
Adams PC, Bicheler V,
Brissot P,
Deugnier Y. Clinical features of
genetic
hemochromatosis in women compared
with men. Ann
Intern Med 1997;
127: 105-10.
11.
Harrison-Findik DD, Schafer D, Klein
E, et al.
Alcohol metabolism-mediated
oxidative stress
down-regulates hepcidin
transcription
and leads to increased duodenal
iron transporter
expression. J Biol
Chem 2006; 281:
22974-82.
12. Adams PC,
Barton JC. How I treat hemochromatosis.
Blood 2010; 116:
317-25.
13. Falize L,
Guillygomarc’h A, Perrin M,
et al.
Reversibility of hepatic fibrosis in
treated genetic
hemochromatosis: a study
of 36 cases. Hepatology
2006; 44: 472-7.
14. Dabestani A, Child JS, Henze E, et al.
Primary
hemochromatosis: anatomic and
physiologic
characteristics of the cardiac
ventricles and
their response to phlebotomy.
Am J Cardiol
1984; 54: 153-9.
15. Tanner MA,
Galanello R, Dessi C,
et al. A
randomized, placebo-controlled,
double-blind trial
of the effect of combined
therapy with
deferoxamine and deferiprone
on myocardial
iron in thalassemia
major using
cardiovascular magnetic
resonance.
Circulation 2007; 115: 1876-84.
16. Kuo KHM,
Mrkobrada M. A systematic
review and
meta-analysis of deferiprone
monotherapy and
in combination
with
deferoxamine for reduction of iron
overload in
chronically transfused patients
with β-thalassemia. Hemoglobin
2014; 38:
409-21.
17. Hider RC,
Hoffbrand AV. The role of
deferiprone in
iron chelation. N Engl J
Med 2018; 379: 2140-50.
18. Pereira NL, Grogan M, Dec GW. Spectrum
of restrictive
and infiltrative cardiomyopathies:
part 1 of a
2-part series. J Am
Coll Cardiol
2018; 71: 1130-48.
19. Gujja P,
Rosing DR, Tripodi DJ, Shizukuda
Y. Iron overload
cardiomyopathy:
better
understanding of an increasing
disorder. J Am
Coll Cardiol 2010; 56: 1001-
12.
20. Murphy CJ,
Oudit GY. Iron-overload
cardiomyopathy:
pathophysiology, diagnosis,
and treatment. J
Card Fail 2010; 16:
888-900.
21. Kremastinos
DT, Farmakis D. Iron
overload
cardiomyopathy in clinical practice.
Circulation
2011; 124: 2253-63.
22. Liu P,
Olivieri N. Iron overload cardiomyopathies:
new insights
into an old disease.
Cardiovasc Drugs
Ther 1994; 8: 101-
10.
23. Anderson LJ,
Holden S, Davis B, et al.
Cardiovascular
T2-star (T2*) magnetic
resonance for
the early diagnosis of myocardial
iron overload.
Eur Heart J 2001; 22:
2171-9.
24. Ruffo GB,
Borsellino Z, Cuccia L, Marocco
MR, Gagliardotto
F, Tarantino R.
Long-term
chelation therapy with deferasirox:
effects on
cardiac iron overload
measured by T2*
MRI. Clin
Drug Investig
2010; 30:
267-73.
25. Kirk P,
Roughton M, Porter JB, et al.
Cardiac T2*
magnetic resonance for prediction
of cardiac
complications in thalassemia
major.
Circulation 2009; 120:
1961-8.
26. Maddox TM,
Januzzi JL Jr, Allen LA,
et al. 2021
update to the 2017 ACC expert
consensus
decision pathway for optimization
of heart failure
treatment: answers to
10 pivotal
issues about heart failure with
reduced ejection
fraction: a report of the
American College
of Cardiology Solution
Set Oversight
Committee. J Am Coll Cardiol
2021; 77: 772-810.