Presentación de caso
Una mujer de 37 años ingresó en este hospital debido
a fiebre, dificultad para respirar e ideación suicida en marzo de 2020, durante
la pandemia de la enfermedad por coronavirus 2019 (Covid-19).
Diez días antes de esta admisión, apareció fiebre,
fatiga, dolor de garganta, tos y mialgias. Los síntomas no remitieron después
de que el paciente tomara aspirina y acetaminofén. Cinco días antes de esta
admisión, buscó evaluación en la clínica de atención de urgencia de este
hospital porque se había diagnosticado Covid-19 en dos compañeros de trabajo.
No se realizó una prueba para Covid-19 debido a la disponibilidad limitada de
pruebas; No se realizaron pruebas para los virus de la influenza A y B y el
virus sincitial respiratorio debido a la escasez de hisopos nasofaríngeos en
todo el estado. Se le indicó al paciente que se pusiera en cuarentena en casa.
Durante los siguientes 5 días, la paciente fue
puesta en cuarentena en una habitación de su apartamento. Su esposo
periódicamente traía comida a la puerta de la habitación. Persistieron la
fiebre, fatiga, dolor de garganta, tos y mialgias; se desarrolló una nueva
dificultad para respirar y anosmia. Había disminuido el apetito y consumía una
cantidad mínima de alimentos y bebidas.
Un día antes de esta admisión, se desarrollaron náuseas,
vómitos y diarrea, y la paciente buscó evaluación en el departamento de emergencias
de otro hospital. Se le administró líquido intravenoso, ondansetrón y
ketorolaco, y fue dada de alta con instrucciones de continuar en cuarentena.
El día de su ingreso, la paciente presentó mareos mientras
estaba de pie, así como dificultad para respirar, por lo que regresó a la
clínica de urgencias de este hospital. La temperatura era de 38,7 ° C, la
frecuencia cardíaca de 127 latidos por minuto, la frecuencia respiratoria de 38
respiraciones por minuto y la saturación de oxígeno del 97% mientras respiraba aire
ambiente. La paciente estaba ansiosa y llorosa. Los pulmones estaban limpios a
la auscultación. Se administraron líquido intravenoso, ondansetrón y
acetaminofeno oral. El mareo se resolvió y la fiebre, la dificultad para
respirar y la ansiedad disminuyeron. Se le recomendó al paciente que regresara
a casa para seguir en cuarentena; sin embargo, reveló que si la enviaban a
casa, planeaba una sobredosis de medicamentos para morir por suicidio debido a
su ansiedad y sentimientos de tristeza y soledad. Debido a la preocupación por
el riesgo de que la paciente se autolesione, se implementó una orden que
autoriza la hospitalización temporal involuntaria. Se llamó a los servicios
médicos de emergencia y se llevó al paciente al departamento de emergencias.
En la evaluación en el departamento de emergencias,
la paciente informó ansiedad, palpitaciones y dificultad para respirar y notó
que su ansiedad y sentimientos de aislamiento y soledad se habían desarrollado
durante la cuarentena. También informó sueño deficiente, disminución de la
energía y anhedonia. La paciente describió que se sentía como una carga para su
esposo y estaba aterrorizada de transmitir el síndrome respiratorio agudo
severo coronavirus 2 (SARS-CoV-2) a sus hijos, incluido su hijo de 4 años, que
había nacido prematuramente y tenía una enfermedad pulmonar congénita.
Además, la paciente informó una historia de una
semana de pesadillas nuevas y recurrentes en las que se veía a sí misma jugando
con sus propias partes del cuerpo amputadas; estas pesadillas ocurrieron con
mayor frecuencia durante períodos de fiebre alta. De forma intermitente tenía
la sensación de que alguien estaba en la habitación con ella mientras estaba
despierta, aunque era consciente de que estaba sola. Ella reveló que, el día anterior,
había tenido una nueva ideación suicida asociada con el miedo a transmitir el
SARS-CoV-2 a su familia y que había tomado cinco pastillas de
aspirina-paracetamol-cafeína a la vez. No había antecedentes de ideación o
intento de suicidio, autolesión o ideación homicida.
La paciente tenía antecedentes de depresión y
ataques de pánico cuando era adolescente y había sido tratada durante menos de
1 año con un medicamento que no recordaba; los síntomas se habían resuelto a
los 19 años y no se había realizado un seguimiento de la salud mental. También
tenía antecedentes de migrañas, que ocurrían cuatro veces por semana. Tomó
aspirina, acetaminofén y aspirina-paracetamol-cafeína según fuera necesario; no
se conocen alergias a medicamentos. El paciente nació en Centroamérica y
llevaba 19 años viviendo en Estados Unidos. Vivía con su esposo, cuatro hijos y
su suegra en un área urbana de Nueva Inglaterra en una comunidad
predominantemente latina y que tenía una alta tasa de infecciones y muertes
relacionadas con Covid-19. La paciente no completó la escuela secundaria
mientras vivía en Centroamérica y actualmente trabajaba a tiempo completo en
una fábrica de producción de alimentos. Informó que disfrutaba de su trabajo,
pero que se había mostrado reacia a trabajar durante la pandemia de Covid-19
debido a la preocupación por enfermarse; sin embargo, describió que se sentía
obligada a trabajar para mantener a su familia. El paciente no fumaba
cigarrillos, no bebía alcohol ni consumía drogas ilícitas. Su madre había muerto
de cáncer.
En el examen, la temperatura era de 38,2 ° C, la
presión arterial de 148/84 mm Hg, la frecuencia cardíaca de 110 latidos por
minuto, la frecuencia respiratoria de 22 respiraciones por minuto y la
saturación de oxígeno del 97% mientras el paciente respiraba aire ambiente.
Parecía estar bien arreglada y fatigada, y estaba llorosa por un estado de
ánimo deprimido y disfórico. Su comportamiento se describió como
"hosco", y hubo un contacto visual limitado y una actividad
psicomotora reducida. Su habla, en español, era fluida pero lenta y
entrecortada, con prosodia reducida. No tenía pensamientos descarrilados,
delirios u obsesiones, pero meditaba sobre sus pesadillas. Dijo que no tenía
ideas suicidas en ese momento, pero que podría intentar suicidarse si tuviera
que regresar con sus hijos y exponerlos nuevamente al SARS-CoV-2.
La prueba de ácido nucleico de un hisopo
nasofaríngeo para ARN del SARS-CoV-2 fue positiva. Los resultados de las
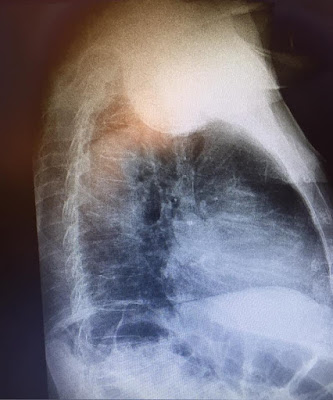
pruebas de laboratorio adicionales se muestran en la Tabla 1. La radiografía de
tórax reveló opacidades en vidrio deslustrado en los lóbulos medio e inferior
derecho y en el lóbulo inferior izquierdo. Se le administró ceftriaxona
intravenosa, azitromicina oral, atorvastatina e hidroxicloroquina, e ingresó al
hospital.
Tabla 1. Datos de laboratorio.
Se tomaron decisiones de manejo.
DIAGNÓSTICO DIFERENCIAL
Esta mujer de 37 años se había sentido enferma
durante 10 días, con síntomas que eran compatibles con Covid-19. 1-5 La
paciente divulgó que tenía un plan de sobredosis de medicamentos para morir por
suicidio y también que había ingerido cinco pastillas a base de aspirina el día
antes de la admisión actual. El personal clínico no tuvo conocimiento de su
ideación suicida hasta que se le informó del plan de dar de alta a su casa
después de su segunda visita de atención de urgencia, el día en que posteriormente
fue ingresada en el hospital. El historial de ingestión de píldoras no se
conoció hasta su evaluación hospitalaria.
Cuando un paciente presenta síntomas de suicidio, es
importante descartar la posibilidad de un trastorno psiquiátrico activo que
requiera identificación y atención profesional. 6,7 Esta paciente no tenía
antecedentes de síntomas de suicidio pero, según los informes, había sido
tratado por depresión y ataques de pánico cuando era adolescente, sin que se
conociera la recurrencia de dificultades psiquiátricas. Por lo tanto, su
situación psiquiátrica actual parece haberse desarrollado repentinamente en el
contexto de su enfermedad SARS-CoV-2 dentro de la pandemia más grande y sus
efectos sociales. Evaluación de la historia clínica del paciente junto con los
criterios para los trastornos mentales descritos en el Manual diagnóstico y
estadístico de los trastornos mentales , quinta edición (DSM-5), 8Es prudente
tener en cuenta los posibles trastornos psiquiátricos que pueden estar
influyendo en la presentación clínica de esta paciente. Anteriormente se
informó un intento de suicidio en un adulto joven que no tenía antecedentes
psiquiátricos y tenía Covid-19 agudo, 9 pero a diferencia del paciente en este
caso, ese paciente tenía una confusión prominente y síntomas psicóticos
floridos.
TRASTORNO DEPRESIVO MAYOR
En este punto de la historia de la paciente, no es
posible diagnosticar el trastorno depresivo mayor, aunque su presentación tiene
varias características que sugieren este diagnóstico, que incluyen estado de
ánimo depresivo, anhedonia, alteración del sueño, retraso psicomotor, pérdida
de energía, anorexia, sentimientos de inutilidad. (sentirse como una carga para
su familia y tener miedo de infectarlos), y pensamientos de suicidio. Sin embargo,
los síntomas de esta paciente habían estado presentes solo durante 5 días y
varios de sus síntomas podrían estar relacionados con una enfermedad médica (p.
Ej., Fatiga, pérdida de apetito e insomnio). Es posible que los síntomas
representen el desarrollo de un nuevo episodio depresivo, especialmente
teniendo en cuenta el historial de depresión de la paciente, pero aún no se
puede realizar dicho diagnóstico. Del mismo modo, su historia reciente revela
síntomas de ansiedad pero no ataques de pánico y no tuvo síntomas continuos
durante 1 mes, que es uno de los requisitos para un diagnóstico de trastorno de
pánico. La falta de aire puede provocar síntomas de ansiedad y pánico, al igual
que el miedo a enfermarse como resultado de la exposición a un patógeno como el
SARS-CoV-2.
TRASTORNO DE ESTRÉS POSTRAUMÁTICO
La literatura sobre el trastorno de estrés
postraumático (PTSD) relacionado con la pandemia Covid-19 se está acumulando
rápidamente, pero este diagnóstico no es plausible en este caso, dado que los
criterios del DSM-5 para un diagnóstico de PTSD excluyen enfermedades de origen
natural, como infección viral, de la definición de trauma. 10,11 Un rasgo
sugerente en la presentación clínica de esta paciente es la historia de
pesadillas sobre jugar con sus propias partes del cuerpo amputadas; sin
embargo, estas no son pesadillas relacionadas con la exposición al virus, que
sería un criterio necesario para calificar como síntomas de recuerdo intrusivo
asociados con el PTSD. Además, no hay otros síntomas de PTSD, y el episodio
actual de síntomas ha durado mucho menos del 1 mes requerido para establecer
este diagnóstico.
TRASTORNO DE ADAPTACIÓN
Un diagnóstico de trastorno de adaptación requeriría
la determinación de que la angustia no guarda proporción con la gravedad o la
intensidad del factor estresante. Dado el riesgo personal de esta paciente como
trabajadora esencial y sus comprensibles preocupaciones sobre la exposición
viral potencialmente catastrófica o fatal para ella y sus familiares durante la
pandemia de Covid-19, la aplicación de este diagnóstico no estaría justificada.
Las extrañas pesadillas de la paciente podrían
surgir potencialmente de su estado febril. Su orientación y capacidades
cognitivas, por lo demás intactas, no sugieren delirio, demencia u otro
trastorno neurocognitivo resultante de la infección por SARS-CoV-2. 12,13 No
hay características acompañantes de la psicosis, como alucinaciones, delirios o
trastornos del pensamiento distintos, que sugieran un nuevo desarrollo de una
enfermedad psicótica primaria.
TRASTORNOS SOMATOMORFOS
Los criterios revisados para trastornos
somatomorfos en el DSM-5 son excesivamente amplios, como lo ejemplifica el
nuevo diagnóstico de trastorno de síntomas somáticos, que se establece en
pacientes que se encuentran con una preocupación desproporcionada por la
gravedad de su enfermedad o ansiedad persistente y preocupación sobre su salud.
Independientemente, la presentación de síntomas en esta paciente no refleja
tales características, dado el desarrollo agudo de sus síntomas suicidas. La
simulación difiere fundamentalmente de los procesos somatomorfos, y aunque la
paciente expresó ideación suicida como respuesta al alta de la clínica de
urgencias, no presentaba otras características, como trastorno de personalidad o
falta de cooperación, que se incluyan en los criterios diagnósticos de
simulación.
La paciente trabaja a tiempo completo y mantiene a
una familia que incluye a cuatro hijos, un esposo y la madre del esposo, todos
los cuales viven con ella. Su gestión de larga data de estas responsabilidades
y factores estresantes es un buen augurio para su resultado psicosocial. Sin
embargo, se desconocen los factores estresantes de base de su vida en estas
condiciones y necesitarán una mayor exploración para determinar completamente
su capacidad potencial para funcionar en sus roles de vida y su necesidad de
apoyo social sobre la base de los factores estresantes que puede enfrentar
después del alta hospitalaria. Su origen centroamericano y su residencia
durante la primera mitad de su vida sugieren una posible influencia de factores
culturales en su presentación actual, pero ha expresado sus síntomas
psiquiátricos en un lenguaje inconfundible que se relaciona directamente con
los conceptos estadounidenses de psicopatología como depresión, ansiedad, etc.
SALUD MENTAL EN SITUACIONES DE DESASTRES
Los principios establecidos de salud mental en
desastres que han convergido durante décadas de investigación abordan la
evaluación y el manejo de las respuestas emocionales y psiquiátricas de las
personas a los desastres 14-16y tener relevancia para los pacientes que se
presentan para recibir atención médica en el contexto de la pandemia actual.
Los principios subyacentes son que las personas con trastornos psiquiátricos
deben ser identificadas y conectadas con la atención psiquiátrica adecuada y
que la angustia de otros miembros de las poblaciones afectadas se aborda mejor
a través de intervenciones psicosociales, como primeros auxilios psicológicos,
sin etiquetar las respuestas normativas al trauma del desastre como anormal.
Esta paciente se beneficiará de la observación del desarrollo de un trastorno
depresivo o de ansiedad recurrente, así como de la atención para abordar su
comprensible angustia emocional.
En mi opinión, este paciente está experimentando una
angustia psicosocial comprensible en el contexto de una enfermedad médica grave
durante la pandemia de Covid-19. La clave para entender este caso es reconocer
que la angustia de este paciente es una respuesta normativa y no cumple con los
criterios para un diagnóstico psiquiátrico.
DIAGNÓSTICO PRESUNTIVO:
ANGUSTIA PSICOSOCIAL COMPRENSIBLE EN EL CONTEXTO DE
UNA ENFERMEDAD GRAVE DURANTE LA PANDEMIA DE COVID-19.
DISCUSIÓN SOBRE EL SUICIDIO ASOCIADO CON EL ESTRÉS
AGUDO
Aunque el desarrollo de Covid-19 en esta paciente la
motivó a presentarse para recibir atención, fue su informe de ideación suicida
lo que la llevó a la hospitalización. Al ingreso, se tomaron medidas para
garantizar su seguridad mientras se realizaba una evaluación psiquiátrica. Los
objetivos de dicha evaluación en el entorno médico para pacientes
hospitalizados son evaluar el riesgo de seguridad a corto plazo; para
identificar los factores que contribuyen a la ideación o el comportamiento
suicida, incluido (pero no limitado a) un trastorno psiquiátrico; para
proporcionar tratamiento según sea necesario; y remitir al paciente a los
recursos adecuados para la atención y el apoyo continuos.
Desde una perspectiva de seguridad, la preferencia
de la paciente por vivir fue evidente en sus repetidas presentaciones para la
atención médica. Ella informó haber estado bien física y mentalmente antes del
desarrollo del Covid-19 y, aparte de las circunstancias de su enfermedad y
cuarentena, no deseaba morir. Afirmó que no tenía la intención de intentar
suicidarse mientras estaba en el hospital y que solo tenía pensamientos
suicidas cuando consideraba el alta. Estos pensamientos no fueron un intento de
utilizar el hospital como refugio; representaban una ponderación genuina de lo
que ella veía como sus opciones disponibles. Durante su estadía en el hospital,
fue monitoreada de cerca y recibió atención para sus síntomas de Covid-19; la
mantuvieron a salvo y lejos de su familia para aliviar su sensación de ser una
carga y su miedo a propagar una infección. Por lo tanto, Se pensó que su riesgo
inmediato de hacerse daño durante la hospitalización era bajo. Se suspendieron
la observación directa y las precauciones contra el suicidio.
La situación actual de la paciente y el nivel de
estrés fueron características clave en este caso. Se enfrentó al Covid-19
durante la primera ola de la pandemia como una persona que estaba muy
marginada. Después de haber conocido exposiciones en el lugar de trabajo, buscó
atención médica en repetidas ocasiones por la escalada de síntomas virales y comenzó
a tener pensamientos suicidas cuando su única opción era regresar a casa a la
cuarentena (un desafío espacial en su situación de vida), donde temía que su
los síntomas empeorarían y que infectaría fatalmente a sus hijos.
¿Cómo se podrían entender mejor los síntomas de
ansiedad, depresión e ideación suicida de esta paciente? Sus síntomas
psicológicos no se correlacionaron con los criterios de diagnóstico de un
trastorno psiquiátrico, aunque cualquier diagnóstico realizado durante una
evaluación transversal en circunstancias extremas es, en el mejor de los casos,
provisional. Se podría considerar razonablemente un diagnóstico de trastorno de
adaptación, dada la gravedad de la ideación suicida. El criterio del DSM-5 de
que la angustia de la persona es "desproporcionada con la gravedad o la
intensidad del factor estresante" debe considerarse en el contexto del
estrés causado por la pandemia, especialmente en las comunidades de color que
han sido afectadas de manera desproporcionada por Covid- 19. En Boston, Las
personas de habla hispana con dominio limitado del inglés representaron en un
momento más del 40% de los pacientes que ingresaron en nuestro hospital debido
a Covid-19; las tasas eran incluso más altas en otras partes del país.17,18 En
una encuesta nacional de abril y mayo de 2020, el 40,3% de los respondedores
hispanos y latinos informaron depresión y el 22,9% tenían pensamientos
suicidas, en comparación con el 25,3% y el 5,3% de los respondedores blancos,
respectivamente. 19 ¿Qué significa la ocurrencia de ideación suicida de esta
paciente, si casi una cuarta parte de las personas hispanas y latinas sienten
lo mismo? ¿Quién o qué está enfermo?
La forma en que enmarcamos la angustia de este
paciente, ya sea como psicopatológica o como una respuesta normativa a una
crisis sin precedentes, es importante. Una respuesta normativa no contradice su
necesidad de cuidados. Sin embargo, enmarcarlo como "desordenado"
privatiza su estrés y corre el riesgo de colocar el lugar de la manifestación
patológica en la persona individual y sus procesos internos, mientras se ignora
la miríada de factores estructurales que amplificaron su sufrimiento y
posiblemente merecen la misma atención. 20
Los síntomas psicológicos adicionales, aunque
inespecíficos en el contexto de la enfermedad viral y la conducta de enfermedad
inducida por citocinas, fueron incómodos y angustiantes para el paciente. El
comportamiento de enfermedad se refiere a un conjunto de cambios de
comportamiento adaptativos que el cuerpo experimenta para conservar energía y
priorizar la recuperación de una infección; muchos de estos cambios pueden
imitar los síntomas neurovegetativos de la depresión. 21El paciente estaba
particularmente preocupado por las pesadillas vívidas, que se habían
correlacionado con períodos de fiebre alta. El tratamiento con el antagonista
adrenérgico alfa-1 prazosina se inició con el objetivo de reducir la actividad
adrenérgica en el sistema nervioso central. La pronta resolución de las
pesadillas se informó al día siguiente, lo que sugiere un efecto del
tratamiento o una remisión espontánea. Para abordar las alteraciones
persistentes del sueño y el apetito, se inició un tratamiento nocturno con
mirtazapina, un antidepresivo noradrenérgico y serotoninérgico específico. La
mirtazapina se prescribe comúnmente en el ámbito hospitalario para
presentaciones de trastorno de adaptación, probablemente debido a su efecto
sedante antihistaminérgico y su perfil aceptable de efectos secundarios. 22Ella
informó una mejoría en el sueño y la ingesta oral en el transcurso de las
siguientes 48 horas, aunque estos efectos ocurrieron en el contexto de una
disminución de los síntomas médicos. Los servicios de asistencia social y
espiritual proporcionaron apoyo para afrontar la situación.
DISCUSIÓN SOBRE SALUD MENTAL EN POBLACIONES LATINAS
Este caso resalta la importancia de atender los
intrincados factores sistémicos multinivel que afectan la experiencia de salud
mental y la presentación clínica de los pacientes, especialmente entre
pacientes como ésta, que se identificó como latina. La teoría de los sistemas
ecológicos de Bronfenbrenner 23,24 se puede utilizar para proporcionar un marco
contextual para comprender la complejidad de los factores sistémicos que
afectan de manera diferencial la salud mental de los pacientes latinos 25 y
comprender la forma en que dichos factores pueden haber afectado a este
paciente específicamente ( Figura 1).
Figura 1. Marco ecológico de factores que pueden
haber afectado la salud mental de este paciente.
Se muestran los factores que pueden haber afectado
la salud mental de la paciente, según los sistemas descritos en la teoría de los
sistemas ecológicos de Bronfenbrenner. El microsistema incluye el entorno
inmediato y los factores que afectan directamente a una persona individual. El
mesosistema se refiere a la relaciones entre estos factores dentro del
microsistema. El exosistema incluye el contexto del sistema social más amplio,
que puede no afectar al individuo persona directamente, pero afecta a la
persona indirectamente a través de la interacción con el microsistema. El
macrosistema abarca el contexto cultural más amplio, incluyendo la economía en
general, los valores culturales y el sistema político donde reside la persona.
El cronosistema no se muestra en la figura, y los factores del mesosistema y
del microsistema se han combinado para facilidad de presentación.
La paciente se identificó como una mujer latina que
priorizó su sentido de sí misma como madre, 26 que vive con su esposo, suegra e
hijos, incluido un niño que tiene una enfermedad pulmonar, en un hogar urbano
abarrotado. Viven en un vecindario predominantemente latino, con altas tasas de
infecciones y muertes relacionadas con Covid-19 27 y un alto nivel de
preocupación relacionado con el virus. 28 En el momento de la admisión de este
paciente, información que era accesible para el paciente en relación con el
virus, los síntomas y la progresión de la enfermedad que faltaba, posiblemente
debido al hecho de que ella hablaba predominantemente español, 29y esta falta
de información aumentó el miedo por el virus y la incertidumbre que conlleva
haberlo contraído. Dependía de su trabajo en la producción de alimentos para la
estabilidad económica de su familia, 30 y por lo tanto, aunque quería quedarse
en casa por miedo a la infección y para proteger a su familia, se sentía
obligada a trabajar. 31
Para ponerse en cuarentena de forma eficaz, esta
paciente tuvo que hacerse cargo de una de las habitaciones de su abarrotada
casa; no podía salir de la habitación ni ver a sus hijos ni a su esposo,
mientras podía escuchar todo lo que estaba sucediendo fuera de la habitación.
Su puesta en cuarentena en una habitación probablemente llevó a una
reorganización del lugar donde residía el resto de la familia dentro de su
hogar, y su esposo se quedó a cargo de los niños, lo que aumentó su sensación
de ser una carga para sus seres queridos. 31
Si pensáramos en los síntomas del paciente en un
vacío y nos enfocamos solo en la ideación suicida que presenta, perderíamos la
miríada de factores contextuales que llevaron a la desesperación y presentación
de esta madre latina. Solo cuando evaluamos todos los datos disponibles podemos
determinar y evaluar el mejor curso de acción y tratamiento para esta paciente
y todos los pacientes que se presenten para recibir atención.
Recursos para la salud mental en poblaciones latinas
Covid-19 ha afectado de manera desproporcionada a
las minorías raciales y étnicas en los Estados Unidos, particularmente a las
comunidades latinas, negras y nativas americanas. Se cree que los determinantes
sociales de la salud son los principales impulsores de las diferencias en la
incidencia y gravedad de Covid-19.
Los Centros para el Control y la Prevención de
Enfermedades desarrollaron recomendaciones para que múltiples partes
interesadas promuevan la equidad en la salud. 32 Los sistemas de atención
médica pueden facilitar la difusión de información, brindar apoyo a los
pacientes con sensibilidad lingüística y cultural, capacitar al personal para
reconocer y abordar el sesgo implícito, aumentar la disponibilidad y
accesibilidad de las pruebas de Covid-19 y la vacunación para las poblaciones
que se ven desproporcionadamente afectadas y garantizar un acceso equitativo a
y provisión de tratamientos.
Nuestra comunidad, un vecindario densamente poblado
y de bajos ingresos donde vivía este paciente y donde se encuentra nuestra
clínica, utilizó este marco para responder a la pandemia de Covid-19.
Rápidamente erigimos centros de pruebas y evaluación clínica que incluían
equipos de servicios sociales de “respuesta rápida” de trabajadores de salud
comunitarios que conectaban a los pacientes con alimentos, servicios públicos y
asistencia para el alquiler. En este caso, un ambiente estrecho y las presiones
de ingresos hicieron que la paciente sintiera que no podía mantener a su
familia segura sin una forma de apoyo externo, y ese sentimiento evocaba
desesperanza. Casos como este levantaron banderas rojas. Nuestra comunidad
reaccionó desarrollando centros de aislamiento basados en hoteles similares a
otros que se han abierto en todo el mundo. 32-36
A medida que avanzamos lentamente hacia la
recuperación de la pandemia de Covid-19, nos enfrentamos al desafío de
enfrentar la realidad de que la mejora en los determinantes sociales de la
salud justifica soluciones sistémicas que unan a las partes interesadas. Podemos
mantener la esperanza de que los programas exitosos de la era Covid-19
proporcionen planos sometidos a pruebas de estrés para ayudar a las poblaciones
más vulnerables.
Seguimiento
Para el día 5 en el hospital, los síntomas físicos y
psicológicos de la paciente habían disminuido y estaba lista para regresar a
casa con su familia. Seguía preocupada por el riesgo de infectar a sus hijos,
aunque menos que antes, y confiaba más en su capacidad para mantenerlos a
salvo. Dada la posibilidad de que sus síntomas pudieran progresar a un
trastorno psiquiátrico sindrómico, en el momento del alta se le envió una
derivación para un seguimiento de salud mental ambulatoria dentro de su clínica
de atención primaria. Dos semanas después, cuando la paciente fue vista en
seguimiento con un psiquiatra y una trabajadora social, informó que los
síntomas psicológicos se habían resuelto en curso, sin recurrencia de los
pensamientos suicidas. Ella informó tener buen apetito, sueño mejorado y un
estado de ánimo optimista.
DIAGNOSTICO FINAL
MIEDO ASOCIADO CON LA ENFERMEDAD DEL CORONAVIRUS
2019 (COVID-19), QUE PROVOCA IDEACIÓN SUICIDA.
Traducción de: “
A 37-Year-Old Woman with Covid-19 and Suicidal Ideation”
Carol S. North,
M.D., M.P.E., Emily M. Sorg, M.D., SooJeong Youn, Ph.D., and Jacqueline T. Chu,
M.D.
https://www.nejm.org/doi/full/10.1056/NEJMcpc2107350?query=featured_home
References
1. Ma Y, Xu Q-N, Wang F-L, et al. Characteristics
of asymptomatic
patients with
SARS-CoV-2
infection in Jinan, China. Microbes
Infect 2020; 22:
212-7.
2. Yang A-P, Li
H-M, Tao W-Q, et al. Infection
with SARS-CoV-2
causes abnormal
laboratory
results of multiple organs in patients.
Aging (Albany
NY) 2020; 12: 10059-
69.
3. Borges do
Nascimento IJ, von Groote
TC, O’Mathúna DP, et al. Clinical, laboratory
and radiological
characteristics and
outcomes of
novel coronavirus (SARSCoV-
2) infection in
humans: a systematic
review and
series of meta-analyses. PLoS
One 2020; 15(9):
e0239235.
4. Pence BD.
Severe COVID-19 and aging:
are monocytes
the key? Geroscience
2020; 42:
1051-61.
5. Kappert K,
Jahić A, Tauber R. Assessment
of serum
ferritin as a biomarker in
COVID-19:
bystander or participant? Insights
by comparison
with other infectious
and
non-infectious diseases. Biomarkers
2020; 25:
616-25.
6. Mościcki EK.
Epidemiology of suicide.
Int
Psychogeriatr 1995; 7: 137-48.
7. Harmer B, Lee
S, Duong TH, Saadabadi
A. Suicidal
ideation. In: StatPearls.
Treasure Island,
FL: StatPearls Publishing,
8. Diagnostic
and statistical manual of mental disorders. 5th ed. Washington, DC:
American
Psychiatric Association, 2013
10. North CS,
Surís AM, Pollio DE. A nosological
exploration of
PTSD and trauma
in disaster
mental health and implications
for the COVID-19
pandemic. Behav
Sci (Basel)
2021; 11: 7.
11. Asmundson
GJG, Taylor S. Garbage in,
garbage out: the
tenuous state of research
on PTSD in the
context of the COVID-19
pandemic and
infodemic. J Anxiety Disord
2021; 78:
102368.
12. Divani AA,
Andalib S, Biller J, et al.
Central nervous
system manifestations
associated with
COVID-19. Curr Neurol
Neurosci Rep
2020; 20: 60.
13. Gasmi A,
Tippairote T, Mujawdiya PK,
et al.
Neurological involvements of SARSCoV2
infection. Mol
Neurobiol 2021; 58:
944-9.
14. North CS.
Epidemiology of disaster
mental health:
the foundation for disaster
mental health
response. In: Ursano RJ,
Fullerton CS,
Weisaeth L, Raphael B, eds.
Textbook of
disaster psychiatry. 2nd ed.
New York:
Cambridge University Press,
2017: 27-43.
15. North CS,
Pfefferbaum B. Mental
health response
to community disasters:
a systematic
review. JAMA 2013; 310: 507-18.
16. North CS.
Disaster mental health epidemiology:
methodological
review and
interpretation
of research findings. Psychiatry
2016; 79:
130-46.
17. Knuesel S,
Chuang W, Olson E, Betancourt
J. Language
barriers, equity, and
COVID-19: the
impact of a novel Spanish
language care
group. J Hosp Med 2021; 16:
109-11.
18. Podewils LJ,
Burket TL, Mettenbrink
C, et al.
Disproportionate incidence of
COVID-19
infection, hospitalizations, and
deaths among
persons identifying as Hispanic
or Latino —
Denver, Colorado
March–October
2020. MMWR Morb Mortal
Wkly Rep 2020;
69: 1812-6.
19.
McKnight-Eily LR, Okoro CA, Strine
TW, et al.
Racial and ethnic disparities in
the prevalence
of stress and worry, mental
health
conditions, and increased substance
use among adults
during the COVID-19
pandemic —
United States, April and May
2020. MMWR Morb
Mortal Wkly Rep
2021; 70: 162-6.
20. Fisher M.
The privatisation of stress.
Soundings: A
Journal of Politics and Culture
2011; (48):
123-33.
21. Dantzer R,
Kelley KW. Twenty years of
research on
cytokine-induced sickness
behavior. Brain
Behav Immun 2007; 21:
153-60.
22. Greiner T,
Haack B, Toto S, et al.
Pharmacotherapy
of psychiatric inpatients
with adjustment
disorder: current status
and changes
between 2000 and 2016. Eur
Arch Psychiatry
Clin Neurosci 2020; 270:
107-17.
23.
Bronfenbrenner U. The ecology of
human
development: experiments by nature
and design.
Cambridge, MA: Harvard
University Press,
1979
24.
Bronfenbrenner U. Ecological systems
theory. In:
Vasta R, ed. Six theories of
child
development: revised formulations
and current
issues. London: Jessica Kingsley
Publishers,
1992: 187-249.
25. Alegria M,
Shrout PE, Woo M, et al.
Understanding
differences in past year
psychiatric
disorders for Latinos living in
the US. Soc Sci
Med 2007; 65: 214-30.
26. Youn SJ, Aguilar-Silvan Y, Baldwin M,
et al. Ensuring
the fit of an evidencebased
curriculum for
high-risk Latina
young mothers
using implementation science.
J Community
Psychol 2021; 49: 737-55.
27. Romano SD,
Blackstock AJ, Taylor EV,
et al. Trends in
racial and ethnic disparities
in COVID-19
hospitalizations, by region
— United States,
March–December
2020. MMWR Morb
Mortal Wkly Rep
2021; 70: 560-5.
28. Krogstad JM, Gonzalez-Barrera A,
Lopez MH.
Hispanics more likely than
Americans
overall to see coronavirus as a
major threat to
health and finances. Pew
Research Center.
March 24, 2020 (https://
www .pewresearch
.org/
fact
-tank/
2020/
03/
24/
hispanics
-more
-likely
-than
-americans
-overall
-to
-see
-coronavirus
-as
-a
-major
-threat
-to
-health
-and
-finances/
).
29. Substance
Abuse and Mental Health
Services
Administration. Double jeopardy:
COVID-19 and
behavioral health disparities
for Black and
Latino communities in
the U.S.
(https://www .samhsa
.gov/
sites/
default/
files/
covid19
-behavioral
-health
-disparities
-black
-latino
-communities
.pdf
).
30. Gould E,
Wilson V, Perez D. Latinx
workers —
particularly women — face
devastating job
losses in the COVID-19
recession.
Economic Policy Institute.
August 20, 2020
(https://www .epi
.org/
publication/
latinx
-workers
-covid/
).
31. Calzada EJ, Tamis-LeMonda CS, Yoshikawa
H. Familismo in
Mexican and
Dominican
families from low-income,
urban
communities. J Fam Issues 2013;
34: 1696-724.
32. What we can
do to promote health
equity. Centers
for Disease Control and
Prevention, 2021
(https://www .cdc
.gov/
coronavirus/
2019
-ncov/
community/
health
-equity/
what
-we
-can
-do
.html).
33. Ramírez-Cervantes KL, Romero-Pardo
V, Pérez-Tovar C, Martínez-Alés G, Quintana-
Diaz M. A
medicalized hotel as a
public health
resource for the containment
of Covid-19:
more than a place for
quarantining. J
Public Health (Oxf) 2021;
43: 89-97.
34. Fotheringham
P, Anderson T, Shaw
M, et al.
Control of COVID-19 in Australia
through
quarantine: the role of special
health
accommodation (SHA) in New South
Wales,
Australia. BMC Public Health 2021;
21: 225.
35. Gironés-Bredy CE, Posca-Maina M,
Pinto-Plasencia RG, Mahtani-Chugani V,
Grupo de Trabajo Hotel Medicalizado
Tenerife Sur COVID 19. Primeras medidas
de salud pública para la contención del
COVID-19: cuarentena de un hotel. Emergencias
2020; 32: 194-6.
36. Berlin J.
Quarantine’s quandary: some
Texans unable to
self-isolate. Tex Med
2020; 116: 32-3.