LESIONES ANULARES DE LA PIEL.
INTRODUCCIÓN
Una amplia variedad de trastornos cutáneos y
sistémicos se presentan con lesiones cutáneas anulares (tipo anillo) ( tabla 1 más abajo). La evaluación cuidadosa de las características de la lesión y las
características clínicas que la acompañan es valiosa para acotar el diagnóstico
diferencial.
DEFINICIÓN
Las lesiones cutáneas anulares son lesiones
figuradas caracterizadas por una morfología similar a un anillo. Aunque las
placas representan la presentación más común de las lesiones anulares, las
lesiones también pueden ser maculares, nodulares o compuestas de pápulas,
vesículas o pústulas agrupadas.
Los términos adicionales que se usan con frecuencia
para describir las características de las lesiones anulares incluyen:
ARCUATO: consiste en lesiones en forma de arco que
representan lesiones anulares formadas de forma incompleta ( figura 1 ).
Figura 1: La lesión identificada por la flecha
representa una lesión arcuata.
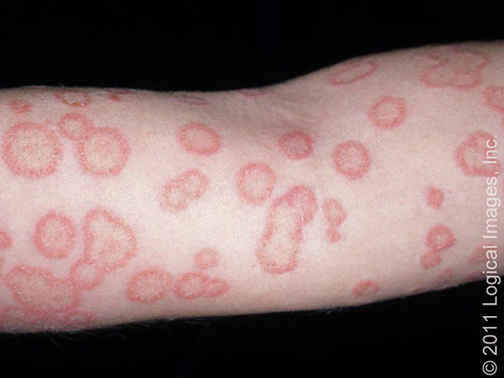
POLICÍCLICO: exhibe múltiples lesiones coalescentes
arcuatas o anulares ( figuras 2 y 3)
Figura 2: Múltiples lesiones eritematosas anulares y
arcuatas policíclicas están presentes en la parte en este paciente
con eritema marginado.
Figura 3: Múltiples lesiones coalescente en este paciente con tinea corporis.
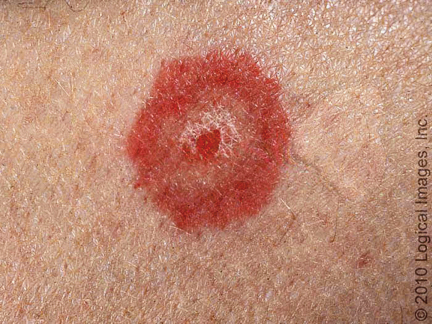
LESIONES EN BLANCO DE TIRO/DIANA/TARGETOIDES:
muestra un centro rojo oscuro rodeado de una zona de palidez, que a su vez está
rodeado por un anillo eritematoso periférico (un rasgo característico del
eritema multiforme) ( Figuras 4 y 5 ).
Figura 4: Lesión en diana típica del eritema
multiforme.
Esta placa de un paciente con eritema multiforme
muestra una erosión central en una base eritematosa, rodeada por un borde
pálido edematoso y un halo periférico eritematoso.
Figura 5: Lesiones en diana típicas de eritema
multiforme
Las lesiones diana con ampollas centrales están
presentes en la mano.
LESIONES EN BLANCO DE TIRO/DIANA ATÍPICAS: carece de
criterios completos para lesiones en
diana; solo hay dos zonas de cambio de color ( Figura 6 ).
Figura 6: Lesiones en diana o blanco de tiro
atípicas
Una lesión más grande está rodeada por múltiples
lesiones ovales, atípicas, de eritema multiforme. Tenga en cuenta la presencia
de solo dos zonas de cambio de color.
EVALUACIÓN DEL PACIENTE
La identificación del diagnóstico subyacente en
pacientes con lesiones anulares comienza con la evaluación de varios factores.
El clínico debe considerar los siguientes puntos durante el examen de la piel:
¿Cuáles son las características físicas adicionales
de las lesiones?
¿Las lesiones están estacionadas, son expansivas o son
migratorias?
¿Dónde se ubican las lesiones?
¿Hay signos o síntomas sistémicos o cutáneos
asociados?
Si el diagnóstico no es evidente después de que se
hayan respondido estas preguntas, se pueden considerar estudios adicionales
(ver 'Pruebas de diagnóstico' a continuación). Se proporciona una tabla de
trastornos que pueden presentarse con características anulares y sus
características clínicas y patológicas ( tabla 1 ).
TABLA 1. EJEMPLOS DE TRASTORNOS QUE PUEDEN PRESENTAR LESIONES ANULARES, ARCUATAS O FIGURADAS.
En algunos trastornos, como la tiña corporis y el
eritema anular centrífugo, las lesiones anulares representan la presentación
clínica más común. En contraste, otros trastornos pueden mostrar lesiones
anulares solo como una característica ocasional o incidental. Por ejemplo, las
lesiones anulares no son una característica clásica de la psoriasis, la
dermatitis numular, la dermatitis seborreica, la sífilis secundaria, la
sarcoidosis, la micosis fungoide o los tumores malignos de la piel, pero
ocasionalmente ocurren en el contexto de estas enfermedades. Se ha informado de
una variante anular distinta de liquen plano [ 1,2 ].
La detección concomitante de características que son
más típicas de una enfermedad cutánea particular puede ser valiosa en el
diagnóstico de lesiones anulares en condiciones en las que esta morfología no
es común. Como ejemplo, la identificación de placas psoriásicas clásicas en el
cuero cabelludo o signos de enfermedad de las uñas psoriásicas puede conducir a
la inclusión de la psoriasis en el diagnóstico diferencial de una lesión anular
escamosa y eritematosa.
CARACTERÍSTICAS DE LA LESIÓN
COLOR: el color
de la lesión puede ser útil para reducir el diagnóstico diferencial. La gran
mayoría de las lesiones anulares representan procesos inflamatorios y, por lo
tanto, se manifiestan con eritema cutáneo blanqueable (desaparece a la
vitropresión). Es de destacar que en pacientes con pigmentación de piel oscura,
este eritema puede ser difícil de apreciar.
Las lesiones inflamatorias agudas a menudo se
presentan con eritema brillante ( Figuras 7,8 y 9).
Múltiples placas anulares eritematosas con descamación
periférica están presentes.
Figura 8: eritema anular centrífugo superficial.
Las placas eritematosas anulares con "cola de
la escama" (trailing scale)son características clásicas del eritema anular
centrífugo superficial.
Figura 9: reacción enfermedad del suero like
Placas eritematosas anulares están presentes en este
paciente con enfermedad del suero like.
En contraste, el eritema tiende a mutar a lesiones
de granuloma anular, un trastorno caracterizado por placas anulares que
persisten durante meses o años ( Figuras 10,11 y 12).
Figura 10: granuloma anular.
Este niño con granuloma anular tiene una placa
anular no escamosa, eritematosa.
Figura 11: granuloma anular.
Esta lesión de granuloma anular es una placa anular eritematosa,
no escamosa.
Figura 12: granuloma anular localizado.
Un joven de 27 años presentó un historial de nueve
meses de un parche anular solitario de granuloma anular de 10 cm de diámetro en
la mano derecha. Tiene pápulas de color piel de 1 a 1,5 mm en la periferia y un
claro completo en el centro de la lesión.
El color de la lesión también puede verse
influenciado por características específicas del trastorno. Las lesiones de
urticaria aguda o crónica tienen característicamente un color rosado que
resulta de la combinación de edema dérmico y dilatación vascular ( Figuras 13 y
14 ).
Figura 13: urticaria.
Placas anulares, edematosas, ligeramente eritematosas
están presentes en el tronco de este paciente con urticaria.
Múltiples placas levemente eritematosas y edematosas
están presentes en el tronco de este paciente con urticaria.
Además, un color rojo oscuro a violáceo, que a
menudo se observa en el contexto de la necrosis epidérmica, es una
característica común en las lesiones de eritema multiforme ( figura 15 ).
Figura 15: lesiones en blanco de tiro de eritema
multiforme.
Las lesiones diana con ampollas centrales están
presentes en la mano de este paciente con eritema multiforme bulloso.
El color de las lesiones puede cambiar con la edad
de la lesión. A medida que se resuelven las lesiones inflamatorias agudas, el
eritema puede volverse menos prominente. La hiperpigmentación posinflamatoria,
cuando está presente, puede ser el único remanente de lesiones resueltas.
ESCAMAS: la
presencia, ausencia y calidad de escama son características de diagnóstico
clave para varias dermatosis anulares. Cuando hay un borde de escama fina, el
médico debe tomar nota de si está "al frente" (presente en el borde
de avance de la lesión) o "al final" (la cola) (“trailing")
presente más centralmente
ESCAMA PRINCIPAL: la lesión cutánea inflamatoria
anular prototípica con escala principal es la infección por dermatofitos, tinea
corporis ( Figuras 16,17). Pueden estar presentes lesiones únicas o múltiples.
Figura 16: tiña corporis.
Está presente una placa inflamatoria anular con
escama periférica.
Figura 17: tiña corporis.
Múltiples placas anulares eritematosas con escama
periférica están presentes.
ESCAMA POSTERIOR (trailing scale): la escama
posterior se observa con mayor frecuencia en la pitiriasis rosada y el eritema
anular centrífugo superficial.
PITIRIASIS ROSADA: los pacientes con pitiriasis
rosada suelen presentar numerosas placas finas eritematosas ovales en el tronco
y las extremidades proximales. El eje largo del óvalo está dispuesto a lo largo
de líneas de tensión de la piel. En la parte posterior, esto clásicamente da
como resultado una distribución de "árbol de Navidad". La escama se
describe típicamente como un collarín ( figura 18 ). Una placa eritematosa oval
más grande (placa heráldica) aparece como el signo inicial de la enfermedad en
el 50 por ciento o más de los pacientes.
Figura 18: pitiriasis rosada
Placas eritematosas con collaretes de escamas
posteriores (trailing collarettes of scale).
ERITEMA ANULAR CENTRÍFUGO SUPERFICIAL: el eritema
anular centrífugo es un trastorno reactivo inflamatorio que ocurre tanto en
forma superficial como profunda. Los pacientes se presentan con placas eritematosas
anulares o arcuatas simples o múltiples en la cara, cuello, tronco o
extremidades. La escama final es un rasgo característico de la forma
superficial ( Figuras 19 y 20 ). Por el contrario, la escama suele estar
ausente en la variante profunda de la enfermedad. La causa del trastorno a
menudo se desconoce; Las infecciones y los medicamentos se encuentran entre los
posibles factores desencadenantes [ 3 ].
Figura 19: Eritema anular superficial centrífugo
Las placas eritematosas anulares con "escama de
arrastre" ("trailing scale") son características clásicas del
eritema anular centrífugo superficial.
Figura 20: Eritema anular superficial centrífugo
Las placas eritematosas anulares con "escala de
arrastre" ("trailing scale") son características clásicas del
eritema anular centrífugo superficial.
Además, un borde muy delgado y palpable de escama
similar a una cinta o ribete conocida como una laminilla cornoide (cornoid
lamella) es una característica
patognomónica de las lesiones de poroqueratosis ( Figuras 21 y 22).
Figura 21: Poroqueratosis de Mibelli
Está presente una placa grande con un centro
ligeramente atrófico y una cresta queratótica prominente, periférica.
Figura 22:
Porqueratosis actínica superficial diseminada
Máculas eritematosas bien definidas con un borde
periférico de escala ("láminilla cornoidea").
Estas lesiones también tienen una apariencia histopatológica
distintiva ( figura 23 ).
Figura 23: Histopatología de la porqueratosis.
Está presente una columna delgada y vertical de células
paraqueratósicas dentro de una invaginación epidérmica llena de queratina,
conocida como una láminilla cornoidea.
La ausencia de escama es una característica
relevante para el granuloma anular , que distingue estas lesiones del
diagnóstico más frecuente de tiña corporis. El granuloma anular se presenta
como pápulas o placas simples o múltiples que exhiben un color opaco y
eritematoso y tienden a ser ligeramente firmes y lisas a la palpación ( Figuras
24, 25 y 26) ).
Figura 24: Granuloma anular.
Este niño con granuloma anular tiene una placa
anular eritematossa no escamosa.
Figura 25: Granuloma anular.
Esta lesión de granuloma anular es una placa anular
eritematosa, no escamosa.
Figura 26: Granuloma anular localizado
Un joven de 27 años presentó un historial de nueve
meses de un parche anular solitario de granuloma anular de 10 cm de diámetro en
la mano derecha. Tiene pápulas de color piel de 1 a 1,5 mm en la periferia y un
claro completo en el centro de la lesión.
VESÍCULAS O PÚSTULAS: la dermatosis IgA lineal es un trastorno de
ampollas subepidérmicas autoinmunes que puede desencadenarse por medicamentos
(en particular, vancomicina ) [ 4 ]. Se presenta clásicamente con racimos
anulares de vesículas tensas y ampollas en un patrón de "collar de perlas"
(“string of jewels”) ( figura 27 ). En
las primeras etapas de la afección, las vesículas pueden ser pequeñas, pocas en
número y ubicadas en una base eritematosa y edematosa anular. La dermatosis de
IgA lineal puede ser idiopática o inducida por fármacos. Cuando ocurre en
niños, el término dermatosis ampollosa crónica de la infancia también se usa
para describir esta afección.
Figura 27: Dermatosis ampollosa IgA lineal
Bullas tensas, erosiones y costras, a menudo en un
patrón descrito como "collar de perlas" o "String of jewels",
en la piel de un paciente con dermatosis ampollosa IgA lineal.
Las pústulas flácidas que se unen en configuraciones
anulares, policíclicas o serpiginosas son típicas de la dermatosis pustular
subcorneal (también conocida como enfermedad de Sneddon-Wilkinson) ( Figuras 28
y 29 ). Las áreas intertriginosas, las flexiones de la piel y el abdomen son
sitios preferidos de participación.
Figura 28: Dermatosis pustular subcorneal
(enfermedad de Sneddon-Wilkinson)
Múltiples pústulas flácidas y áreas de costras están
presentes en la piel. La lesión más grande tiene una configuración algo anular.
Figura 29: Dermatosis pustular subcorneal
(enfermedad de Sneddon-Wilkinson)
Múltiples pústulas flácidas y placas con costras
están presentes.
El eritema neutrófilo figurado generalmente comienza
con una pápula eritematosa similar a un blanco de tiro que se expande a un
parche eritematoso anular con vesículas o púrpura. Tiene características
histológicas similares a otras dermatosis neutrofílicas con un menor grado de
inflamación [ 5 ].
PÚRPURA: la
púrpura es el resultado de la extravasación de eritrocitos de los vasos
cutáneos. Los ejemplos de trastornos que característicamente se presentan con
lesiones anulares purpúricas incluyen:
PÚRPURA ANULAR TELANGIECTODES DE MAJOCCHI: La
púrpura anular telangiectodes de Majocchi es un subtipo de dermatosis purpúrica
pigmentada [ 6 ]. Los pacientes se presentan con erupciones asintomáticas
simétricas de máculas puntiformes no blanqueables de color rojo a marrón rojizo
que se unen para formar parches anulares ( figura 30 ). El sitio más común de
participación es la extremidad inferior. La micosis fungoide (una forma de
linfoma cutáneo de células T) puede presentarse con lesiones con
características similares y debe considerarse en el diagnóstico diferencial en
pacientes con compromiso extenso o crónico.
Figura 30: Púrpura anular telangiectoide (enfermedad
de Majocchi)
Hay parches purpúricos anulares en la pierna.
EDEMA HEMORRÁGICO AGUDO DE LA INFANCIA: el edema
hemorrágico agudo de la infancia es una vasculitis benigna de vasos pequeños
que se caracteriza por placas edematosas de urticaria que progresan a placas
purpúricas que a menudo tienen una apariencia de objetivo o blanco de tiro ( imagen 31 ) [ 7 ]. Las lesiones se
distribuyen principalmente en la cabeza, los genitales y las extremidades
distales. Puede haber fiebre, pero los pacientes generalmente no parecen
tóxicos. Los niños menores de dos años representan la población que
generalmente se ve afectada.
Figura 31: Edema hemorrágico agudo de la infancia
Placas purpúricas anulares están presentes.
VASCULITIS POR INMUNOGLOBULINA A (PÚRPURA DE
HENOCH-SCHÖNLEIN): la vasculitis por inmunoglobulina A (púrpura de
Henoch-Schönlein) es una vasculitis de vasos pequeños mediada por IgA que
ocurre en niños y adultos. Las características cutáneas incluyen púrpura
simétrica palpable que se distribuye predominantemente en regiones bajas
delcuerpo ( figura 32 ). Algunas lesiones pueden tener una apariencia anular.
La afectación sistémica puede ocurrir, incluida la insuficiencia renal.
Figura 32: Vasculitis por inmunoglobulina A (IgA)
(púrpura de Henoch-Schönlein)
Púrpura palpable en la vasculitis por IgA. Múltiples
pápulas y placas no blanqueables en las nalgas y las piernas.
PÚRPURA TRAUMÁTICA: el trauma puede provocar
lesiones purpúricas o equimóticas anulares en la piel. Las lesiones cutáneas
sufridas durante la participación en paintball, un deporte que consiste en
disparar cápsulas no letales a otros jugadores, es un ejemplo clásico. Los
adolescentes son participantes comunes en esta actividad. El impacto de la
cápsula de paintball en la piel generalmente produce una lesión purpúrica
anular que persiste durante una o dos semanas ( figura 33 ). La púrpura de
succión de la práctica china de "ventosas" o enlaces románticos puede
ser anular. En general, el diagnóstico de la púrpura traumática se ve
facilitado por la historia del paciente.
Figura 33: Púrpura debido a una lesión de paintball
Una lesión purpúrica anular se desarrolló en este
paciente después de ser golpeado por una bola de paintball.
VASCULITIS URTICARIAL: la vasculitis urticarial es
otro trastorno en el que puede aparecer púrpura en el contexto de lesiones
anulares. (Ver 'Síntomas' a continuación).
PÚRPURA DEPENDIENTE DE LA GRAVEDAD CON TRASTORNOS
INFLAMATORIOS ANULARES: la púrpura en la parte inferior de las piernas u otras
áreas dependientes son ocurrencias secundarias comunes en los trastornos
inflamatorios no purpúricos. La púrpura se desarrolla como resultado de una
fuga vascular. Esto es particularmente común en las erupciones similares a la
enfermedad del suero en niños ( Figura 34 ) La púrpura más prominente
generalmente se encuentra en áreas con las fuerzas hidrostáticas más altas (p.
Ej las piernas), ya que es más probable que ocurra extravasación de sangre en
esos sitios.
Figura 34: Reacción similar a la enfermedad del
suero (Serum sickness-like reaction)
Múltiples placas inflamatorias, algunas con una
configuración anular, están presentes en este niño con una reacción similar a
la enfermedad del suero. Las lesiones purpúricas están presentes en el abdomen.
El edema está presente en las manos.
SÍNTOMAS
La
mayoría de las erupciones anulares son asintomáticas o prurito leve a
moderado, y el conocimiento de los síntomas asociados puede ser útil para
respaldar el diagnóstico de enfermedades específicas. Un hallazgo menos
frecuente que ocurre con bastante frecuencia en la vasculitis urticarial es la
presencia de ardor o sensaciones dolorosas además del prurito. Las lesiones de
vasculitis urticarial a menudo se ven idénticas a la urticaria clásica (ronchas
rosadas edematosas), pero con frecuencia persisten más de 24 horas y pueden
estar asociadas con hematomas residuales o hiperpigmentación ( Figuras 35 y 36
) [ 8] Dichas características deberían suscitar la consideración de vasculitis
urticarial en pacientes que presentan lesiones urticariales. La vasculitis
urticarial puede ocurrir en asociación con enfermedades autoinmunes,
medicamentos, inyecciones y tumores malignos.
Figura 35: vasculitis urticariana
Lesiones anulares en vasculitis urticariana.
Figura 36: vasculitis urticariana.
Placas anulares de bordes elevados.
PROGRESIÓN DE LA LESIÓN
Varios trastornos se caracterizan por
características transitorias o migratorias, y preguntar a los pacientes sobre
la expansión de la lesión, la migración de la lesión y el curso del tiempo de
la lesión puede ser útil para el diagnóstico.
LESIONES EN EXPANSIÓN: la diseminación hacia afuera de las lesiones
anulares individuales se observa comúnmente en la tiña corporis, el granuloma
anular, el eritema crónico migratorio y el eritema anular centrífugo. Las
lesiones avanzan progresivamente hacia áreas de tejido previamente no afectado,
lo que resulta en un aumento progresivo de tamaño.
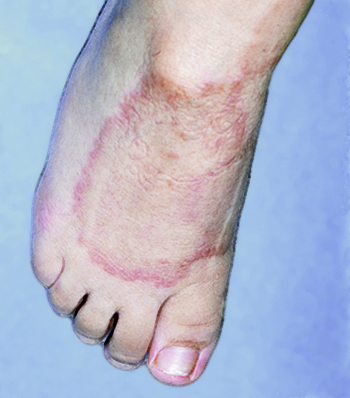
TIÑA CORPORIS: las lesiones de la tiña del
cuerpo se expanden lentamente a lo largo de las semanas a medida que la
infección por hongos se propaga hacia afuera, a menudo dejando un claro central
( Figuras 37 y 38 ).
Figura 37: tiña corporis
Múltiples placas eritematosas anulares con escama
periférica están presentes
Figura 38: tiña corporis
Una placa eritematosa anular con escama periférica
está presente en este paciente.
ERITEMA MIGRANS: la característica distintiva de la
enfermedad de Lyme localizada temprana es el eritema migratorio. Aparece un
conjunto de anillos eritematosos concéntricos de 7 a 14 días después de la
picadura de la garrapata y se agranda progresivamente para formar una lesión
que generalmente tiene al menos 5 cm de diámetro ( Figuras 39 y 40 ). Las
lesiones pueden mostrar una apariencia de "ojo de buey" y duran
aproximadamente cuatro semanas si no se tratan [ 9 ]. En pacientes con
enfermedad de Lyme diseminada temprana, pueden presentarse múltiples lesiones
anulares ( figura 41 ).
Figura 39: eritema migrans.
Una gran placa inflamatoria de configuración anular
está presente en este paciente con eritema migrans.
Figura
40:eritema migrans como rash de Southern Tick-Associated Rash Illness (STARI).
Lesión de tipo eritema migratorio circular con
aclaramiento central en la parte inferior de la pierna de un paciente con
STARI. La pápula central fue el sitio de una reciente picadura de garrapata.
Figura 41: enfermedad diseminada temprana.
Múltiples lesiones de eritema migrans están
presentes
El aspecto clínico del eritema migratorio es
indistinguible del de los hallazgos cutáneos de la enfermedad por erupción
cutánea asociada con garrapatas del sur (STARI); sin embargo, las diferentes
áreas endémicas de los vectores ayudan con el diagnóstico.
GRANULOMA ANULAR: en contraste con la rápida
propagación externa del eritema migratorio, las lesiones de granuloma anular se
expanden lentamente en el transcurso de semanas a meses. Se observan placas
anulares solitarias o múltiples con un borde firme ( Figuras 42, 43 y 44 ). Las
lesiones se encuentran comúnmente en las extremidades distales.
Figura 42: granuloma anular.
Este niño tiene un granuloma anular con una placa
anular no escamosa, eritematosa.
Figura 43: granuloma anular.
Esta lesión de granuloma anular es una placa anular
eritematosa, no escamosa.
Figura 44: granuloma anular localizado.
Un joven de 27 años presentó un historial de nueve
meses de un parche anular solitario de granuloma anular de 10 cm de diámetro en
la mano derecha. Tiene pápulas de color piel de 1 a 1,5 mm en la periferia y un
claro completo en el centro de la lesión.
ERITEMA ANULAR CENTRÍFUGO: las placas eritematosas
anulares escamosas o no escamosas de eritema anular centrífugo tienden a
expandirse en el transcurso de días a semanas ( Figuras 45 y 46)
Figura 45: eritema anular centrífugo.
Las placas eritematosas anulares con "escala de
arrastre" son características clásicas del eritema anular centrífugo
superficial.
Figura 46: eritema anular centrífugo.
Las placas eritematosas anulares con "escala de
arrastre" son características clásicas del eritema anular centrífugo
superficial.
REACCIONES SIMILARES A LA ENFERMEDAD DEL SUERO:
Las
reacciones similares a la enfermedad del suero se producen debido a una
variedad de medicamentos (más comúnmente antibióticos [ 10 ]) y se observan con
mayor frecuencia en niños. Los síntomas comienzan una a tres semanas después
del inicio del agente infractor.
Los pacientes con reacciones similares a la
enfermedad del suero generalmente presentan lesiones urticariales que comienzan
en las flexiones y luego se generalizan ( Figuras 47, 48 y 49). Estas
erupciones con frecuencia se confunden inicialmente con urticaria aguda, pero a
diferencia de la urticaria aguda, las lesiones individuales permanecen por más
de 24 horas. Las lesiones cutáneas generalmente se expanden gradualmente,
dejando un claro central o púrpura central débil, que generalmente son más
evidentes en el abdomen o la parte inferior de las piernas. Los pacientes
afectados comúnmente también desarrollan fiebre, artralgias y manos y pies
eritematosos y edematosos.
Figura 47: enfermedad del suero like.
Placas anulares.
Figura 48: enfermedad del suero like
Múltiples placas anulares.
Figura 49: enfermedad del suero like.
Múltiples placas inflamatorias, algunas con una
configuración anular, están presentes en este niño con una reacción similar a
la enfermedad del suero. Las lesiones purpúricas están presentes en el abdomen.
El edema está presente en las manos.
ERYTHEMA GYRATUM REPENS
Erythema gyratum repens
es una erupción rara, a menudo paraneoplásica, caracterizada por placas rojas
concéntricas policíclicas, anulares y circinadas que dan una apariencia
característica de "grano de madera" ( Figuras 50, 51 y 52 ).
Figura 50: Eritema giratum repens.
Figura 51 Eritema giratum repens
Placas eritematosas concéntricas están presentes en
la piel de este paciente con eritema gyratum repens.
Figura 52
Múltiples placas eritematosas concéntricas están
presentes en este paciente con eritema gyratum repens.
LESIONES MIGRATORIAS
Lesiones transitorias son
característicos de la urticaria y del eritema marginado.
URTICARIA: aunque un brote de urticaria puede durar
días o semanas o más, una característica distintiva de la urticaria es que las
placas eritematosas y edematosas individuales duran menos de 24 horas ( Figuras
53, 54, y 55 ). Marcar algunas lesiones con un lápiz puede ser útil para
confirmar la naturaleza transitoria en pacientes con numerosas lesiones.
Figura 53: urticaria.
Placas anulares, edematosas, ligeramente
eritematosas están presentes en el tronco.
Figura 54: urticaria.
Múltiples placas levemente eritematosas y edematosas
están presentes en el tronco.
Figura 55: urticaria.
URTICARIA MULTIFORME (urticaria anular aguda): la
urticaria multiforme, también conocida como urticaria anular aguda, es una
erupción de hipersensibilidad urticaria autolimitada que ocurre principalmente
en bebés y niños muy pequeños [ 11,12] Las lesiones aparecen en la cara, el
tronco y las extremidades como placas eritematosas anulares con un claro
central o centros azules oscuros. A diferencia de las reacciones séricas
similares a las enfermedades y el eritema multiforme, la duración de las
lesiones individuales no supera las 24 horas. Las mialgias y las artralgias
están ausentes. El prurito suele estar presente. Otros hallazgos asociados
pueden incluir angioedema de la cara o áreas acrales, dermatografismo y fiebre
leve. Se han propuesto infecciones virales o bacterianas, antibióticos y
vacunas como posibles factores desencadenantes. El trastorno se trata con
antihistamínicos y la interrupción de un medicamento desencadenante, si está
presente.
ERITEMA MARGINADO: las placas eritematosas
migratorias, policíclicas y no pruriginosas de eritema marginado generalmente
migran en cuestión de minutos a horas ( Figuras 56 y 57 ). Estas lesiones
anulares tienden a tener un borde delgado y a menudo muestran lesiones anulares
arciformes, policíclicas y otras de forma incompleta. El eritema marginado se
produce en asociación con fiebre reumática debido a una infección
estreptocócica del grupo A.
Figura 56: eritema marginado.
Múltiples lesiones eritematosas anulares y arcuatas
están presentes en la parte inferior de las piernas.
Figura 57: eritema marginado.
Esta imagen de la espalda de un paciente con fiebre
reumática aguda muestra la erupción característica, eritema marginado.
Obsérvense las lesiones eritematosas con centros pálidos y márgenes redondeados
o serpiginosos.
ERITEMA ANULAR EOSINOFÍLICO: el eritema anular
eosinofílico es un trastorno poco frecuente que se presenta con placas
eritematosas recurrentes, anulares o giradas, a menudo asintomáticas en el
tronco y las extremidades [ 13-15 ]. Tanto los niños como los adultos pueden
verse afectados. Se ha propuesto una reacción de hipersensibilidad a un
antígeno desconocido como factor de incitación para el eritema anular
eosinofílico; sin embargo, la causa de la condición sigue siendo desconocida [
13 ]. El examen histopatológico del tejido lesional generalmente revela un
denso infiltrado linfocítico perivascular e intersticial con muchos
eosinófilos. Aunque algunos autores han propuesto que el eritema anular
eosinofílico puede ser un subtipo de celulitis eosinofílica (síndrome de Wells)
[ 14,16], la relación entre estos trastornos sigue sin estar clara. Se han
informado respuestas a antipalúdicos o glucocorticoides sistémicos; sin
embargo, la condición también puede resolverse espontáneamente durante meses o
años [ 13 ].
UBICACIÓN DE LA LESIÓN
La ubicación de las lesiones cutáneas
anulares puede ofrecer pistas para el diagnóstico. A continuación se revisan
los trastornos que con frecuencia se presentan con lesiones fotodistribuidas,
acrales o genitales.
LESIONES FOTODISTRIBUIDAS
Las dermatosis fotoexacerbadas tienden a ocurrir en
los sitios que no están normalmente cubiertos por la ropa u otros tales como el cuero cabelludo calvo,
frente, dorso de nariz, mejillas,zonas cigomáticas, cuello posterolateral, parte
superior del pecho, superficies extensoras de las extremidades superiores, y
espinillas. En la cara, las áreas de sombra del borde orbital, el mentón y los
pliegues nasolabiales a menudo están respetados.
LUPUS ERITEMATOSO: el lupus eritematoso es la causa
más común de lesiones anulares en una disposición fotodistribuida. El lupus
eritematoso cutáneo subagudo, el lupus eritematoso tumidus y el lupus
eritematoso neonatal pueden presentarse con tales características.
LUPUS ERITEMATOSO CUTÁNEO SUBAGUDO: el lupus
eritematoso cutáneo subagudo a menudo se presenta con placas escamosas eritematosas
anulares ( figura 58 ) [ 17 ]. La escama en los bordes de las lesiones es
común. El cuello, la parte superior del tronco y los brazos son sitios típicos
de afectación.
Figura 58: lupus eritematoso cutáneo subagudo.
Placas eritematosas, anulares y con escamas
LUPUS ERITEMATOSO TUMIDUS: el lupus eritematoso
tumidus presenta placas eritematosas lisas, elevadas y fijas ( figura 59 ). Las
lesiones pueden ser anulares con aclaramiento central o placas sólidas. La escama
es poco común.
Figura 59: lupus eritematoso tumidus.
Placas eritematosas no escamosas se presentan en el
tórax.
LUPUS ERITEMATOSO NEONATAL: el lupus eritematoso
neonatal es una afección autolimitada que resulta de la transmisión
transplacentaria de los anticuerpos maternos SSA / Ro, SSB / La o U1RNP. Estos
bebés presentan placas rojas escamosas anulares en la cara, brazos o tronco que
se activan con la luz ultravioleta ( figura 60 ). El diagnóstico debe impulsar
la evaluación de las manifestaciones cardíacas.
Figura 60: lupus eritematoso neonatal.
Placas finas, eritematosas, anulares están presentes
en la cabeza de este recién nacido.
LIQUEN PLANO ACTÍNICO: las lesiones anulares
fotodistribuidas también son una manifestación común de liquen plano actínico
(liquen planus actinicus), una condición idiopática que más comúnmente se
produce en adultos jóvenes de piel oscura en climas subtropicales [ 18,19 ].
Las personas de ascendencia del Medio Oriente parecen ser las más susceptibles.
Los pacientes presentan placas anulares hiperpigmentadas ( Figuras 61 y 62 ).
Figura 61: liquen plano actínico.
Placas grises amarronadas en la superficie dorsal de
la mano. Nótese la configuración anular de la lesión en target o blanco de
tiro.
Figura 62: liquen plano actínico.
Múltiples placas violáceas hiperpigmentadas están
presentes en la región lateral de la
cara. Nótese la configuración anular de varias lesiones.
GRANULOMA ANULAR ELASTOLÍTICO DE CÉLULAS GIGANTES:
el granuloma anular elastolítico de células gigantes se caracteriza por placas
rojas anulares con bordes elevados y un centro atrófico y generalmente se
encuentra en la piel expuesta al sol ( Figuras 63 y 64 ). Se parece mucho al
granuloma anular y puede diferenciarse histopatológicamente.
Figura 63: granuloma anular elastolítico de células
gigantes.
Placas eritematosas anulares están presentes en
zonas expuestas al sol. La biopsia reveló granuloma anular elastolítico de
células gigantes.
Figura 64: granuloma anular elastolítico de células
gigantes.
Múltiples parches anulares están presentes en cuello
y brazos. Una biopsia reveló hallazgos consistentes con granuloma anular
elastolítico de células gigantes.
LESIONES ACRALES
Las palmas y
las plantas de los pies a menudo son respetados en erupciones generalizadas como la urticaria.
Por el contrario, las lesiones en blanco
de tiro (lesiones en diana) o las lesiones en blanco de tiro atípicas del
eritema multiforme tienen predilección por estos y otros sitios acrales. Las
lesiones en diana del eritema multiforme muestran clásicamente un centro rojo
oscuro, rodeado por una zona de palidez, que a su vez está rodeada por un
anillo eritematoso periférico ( Figuras 65, 66, y 67). Los pacientes a menudo
tienen antecedentes de infección por el virus del herpes simple oral o genital.
Figura 65: lesiones en diana típicas de eritema
multiforme.
La placa de un paciente con eritema multiforme
muestra erosión central o base eritematosa, rodeada por un anillo pálido
edematoso, rodeado a su vez por un halo eritematoso periférico.
Figura 66: lesiones en diana de eritema multiforme.
Lesiones en diana con bullas centrales están
presentes en la mano.
Figura 67: eritema multiforme.
Múltiples lesiones en diana y erosiones mucosas
están presentes en este paciente con eritema multiforme mayor.
Las manos y los pies dorsales son sitios comunes
para las placas eritematosas no escamosas de granuloma anular (Figuras 68, 69,
y 70 ).
Figura 68: granuloma anular.
Un niño con granuloma anular mostrando una placa
eritematosa, anular no escamosa.
Figura 69: granuloma anular.
Lesión de granuloma anular que es eritematosa y no
escamosa.
Figura 70: granuloma anular localizado.
Un joven de 27 años presentó un historial de nueve
meses de un parche anular solitario de granuloma anular de 10 cm de diámetro en
la mano derecha. Tenía pápulas de color piel de 1 a 1,5 mm en la periferia y un
claro completo en el centro de la lesión.
ÁREA GENITAL
ERITEMA MULTIFORME: el eritema multiforme puede
afectar los genitales con lesiones en diana típicas o lesiones en diana
atípicas que no incluyen las tres zonas de color (Figura 71). Aproximadamente el 20 por ciento de los
pacientes con eritema multiforme recurrente tienen afectación genital [ 20 ].
Figura 71: eritema multiforme.
Erosiones en el pene de un paciente con eritema
multiforme.Una lesión en diana está
presente en la región distal del glande.
BALANITIS CIRCINADA: la balanitis circinada asociada
con artritis reactiva se caracteriza por lesiones serpiginosas en el glande que
pueden tener un aspecto arcuato o anular
( Figuras 72, y 73). La conjuntivitis, la uretritis y la hiperqueratosis
palmoplantar (queratodermia blenorrágica) son características adicionales de la
artritis reactiva.
Figura 72: balanitis circinada.
Erosiones eritematosas superficiales en distribución
circinada están presentes en el glande.
Figura 73:
balanitis circinada.
Múltiples pápulas húmedas presentes en el pene.
LIQUEN PLANO ANULAR: el liquen plano anular puede
afectar los genitales masculinos u otros sitios del cuerpo (Figura 74 y 75) [
21 ].
Figura 74: liquen plano anular.
Una placa anular violácea está presente en el
prepucio.
Figura 75: liquen plano anular.
Placa violácea anular está presente en este paciente
con liquen plano anular.
LESIONES INTERTRIGINOSAS
Las erupciones intertriginosas se localizan en
las regiones de flexión (cuello, axila, pliegues inguinales, pliegues
inframamarios y hendidura glútea).
DERMATITIS LIQUENOIDE ANULAR JUVENIL: la dermatitis
liquenoide anular juvenil generalmente presenta placas lisas, anulares y rojas
en la ingle o los flancos en los jóvenes. La histopatología revela un
infiltrado liquenoide con células apoptóticas en las puntas de las crestas rete
con un infiltrado policlonal [ 22 ].
DERMATOSIS PUSTULAR SUBCÓRNEA (ENFERMEDAD DE
SNEDDON-WILKINSON): La dermatosis pustular subcórnea se caracteriza por
cultivos asintomáticos, crónicos y recurrentes de pequeñas pústulas en
configuraciones anulares, arqueadas o serpiginosas en regiones intertriginosas
(Figuras 76 77).
Figura 76: Dermatosis pustular subcórnea (enfermedad
de Sneddon-Wilkinson)
Múltiples pústulas flácidas y placas anulares con
costras están presentes.
Figura 77: Dermatosis pustular subcórnea (enfermedad
de Sneddon-Wilkinson)
Múltiples pústulas flácidas y áreas de costras están
presentes en la piel. La lesión más grande tiene una configuración algo anular.
Figura 78:
Bullas con colecciones purulentas en la porción
inferior (" ampollas mitad y mitad"). En otras zonas presentaba
lesiones anulares.
DERMATITIS GRANULOMATOSA INTERSTICIAL: la dermatitis
granulomatosa intersticial (IGD) es un trastorno similar al granuloma anular
asociado con una enfermedad sistémica, como enfermedades autoinmunes,
infecciones y malignidad. Clásicamente, IGD se caracteriza por erupciones
lineales, "en forma de cordón" en el tronco (Figura 79). Se reconocen
otras variantes, incluida una forma anular que puede ocurrir en las
extremidades proximales o áreas intertriginosas [ 23 ].
Figura 79: dermatitis granulomatosa intersticial.
Placas eritematosas escamosas en tórax.
PACIENTES FEBRILES
Se deben considerar varios diagnósticos en pacientes
febriles con lesiones anulares de la piel.
DERMATOSIS NEUTROFÍLICA FEBRIL AGUDA (SÍNDROME DE
SWEET): los pacientes con dermatosis neutrofílica febril aguda presentan un
inicio brusco de placas rojas, bien delimitadas, sensibles y a menudo anulares
acompañadas de fiebre y leucocitosis (Figuras 80, 81). Las lesiones cutáneas a
menudo muestran un aspecto edematoso, casi vesicular (pseudovesicular), y
generalmente se localizan en la parte superior del cuerpo. Los factores
asociados incluyen enfermedad inflamatoria intestinal, malignidad, infecciones
y medicamentos [ 24 ].
Figura 80: síndrome de Sweet.
Placa eritematosa brillante con componente pustular
es visto en este paciente con síndrome de Sweet.
Figura 81: síndrome de Sweet.
Una erupción repentina y dolorosa que se desarrolló
en una mujer de 50 años que estaba febril y tenía malestar general. Existen
múltiples pápulas y placas muy edematosas y eritematosas, la mayoría de las
cuales aparecen vesiculares o ampollosas en el examen inicial, pero son firmes
con palpación (pseudovesiculación). Sin embargo, las lesiones confluentes en la
parte inferior de la imagen son realmente bullosas y aquí también hay exudación
y formación de costras. La revisión de los sistemas en este paciente reveló
leucemia mielocítica.
REACCIÓN SIMILAR A LA ENFERMEDAD DEL SUERO
(ENFERMEDAD DEL SUERO LIKE): los pacientes con reacciones similares a la
enfermedad del suero con frecuencia presentan fiebre.
Figura 82: enfermedad del suero like.
Placas anulares y eritematosas están presentes en
este paciente con enfermedad del suero like.
Figura 83: enfermedad del suero like.
Múltiples placas anulares eritematosas
Figura 84: enfermedad del suero like.
Múltiples placas inflamatorias algunas de
configuración anular están presentes en este niño con enfermedad de suero like.
Había lesiones purpúricas en abdomen y
edema en manos.
La posibilidad de los siguientes trastornos también
debe considerarse en niños febriles:
EDEMA HEMORRÁGICO AGUDO DE LA INFANCIA: este
trastorno se presenta como placas edematosas purpúricas anulares en niños pequeños
( figura 85 ).
Figura 85: edema hemorrágico agudo de la infancia.
Placas anulares purpúricas.
ENFERMEDAD DE KAWASAKI: la enfermedad de Kawasaki es
una vasculitis autolimitada de la infancia que se presenta con fiebre,
conjuntivitis, mucositis, edema acral, linfadenopatía y una erupción cutánea
exantemática. Ocasionalmente, la erupción cutánea de la enfermedad de Kawasaki
se manifiesta como una erupción anular o en diana (Figura 86) [ 25 ].
Figura 86: enfermedad de Kawasaki.
Placas eritematosas algunas de aspecto “targetoide”.
SÍNDROME DE CANDLE (Chronic atypical neutrophilic
disorder with lipodystrophy and elevated temperatura) (CANDLE): el trastorno
neutrofílico crónico atípico con lipodistrofia y síndrome de temperatura elevada
(CANDLE) es un trastorno autoinflamatorio debido a mutaciones en PSMB8. Los
pacientes suelen presentar fiebre de inicio temprano y placas violáceas
anulares generalizadas, así como otros hallazgos sistémicos asociados con inflamación
crónica [ 26 ].
PRUEBAS DE DIAGNÓSTICO
Si después de una historia clínica cuidadosa
(incluyendo una historia clínica farmacológica exhaustiva) y un examen físico,
el diagnóstico de una erupción cutánea anular sigue sin estar claro, algunos
estudios diagnósticos pueden ser útiles ( tabla 1 ). Como se señaló
anteriormente, las lesiones circulares con un bolígrafo o marcador pueden ser
útiles para identificar la naturaleza migratoria de ciertos trastornos.
A continuación se muestran ejemplos de escenarios en
los que estudios adicionales pueden ser valiosos:
ERUPCIÓN ANULAR ESCAMOSA: la preparación de
hidróxido de potasio (KOH) es fundamental para diagnosticar o descartar la tiña
del cuerpo (Figura 87).
Figura 87: dermatofitos en una preparación de
hidróxido de potasio.
Hifas septadas son visibles en un fondo de células
escamosas en esta preparación de hidróxido de potasio tomada de una lesión de
tiña corporis. Las preparaciones de hidróxido de potasio de tiña pedis y tinea
cruris tienen un aspecto similar.
ERUPCIÓN ANULAR FOTODISTRIBUIDA: la prueba de
anticuerpos antinucleares (ANA) y la biopsia de piel pueden ser útiles para
confirmar un diagnóstico de lupus eritematoso cutáneo.
LESIONES EN DIANA O DIANA ATÍPICAS: el virus del
herpes simple (VHS) es un desencadenante común del eritema multiforme. Si hay
lesiones sospechosas de infección activa por HSV en un paciente con eritema
multiforme, se puede usar el frotis de Tzanck, preparaciones de anticuerpos
fluorescentes directos, cultivos virales o estudios de PCR en muestras tomadas
del sitio de sospecha de infección por HSV para confirmar la presencia del
virus.
ERUPCIÓN SERPIGINOSA MIGRATORIA: en pacientes con
síntomas o signos sugestivos de fiebre reumática, cultivos de garganta, pruebas
rápidas de antígeno estreptocócico y títulos de anticuerpos antistreptolisina O
son pruebas confirmatorias para la faringitis estreptocócica, el factor de
incitación más común para la fiebre reumática aguda.
Se pueden realizar otras pruebas de laboratorio
basadas en la sospecha del trastorno subyacente.
BIOPSIA DE PIEL:
la biopsia de piel es siempre una opción cuando el diagnóstico es
incierto. Es más útil cuando los trastornos considerados tienen diferentes
hallazgos histopatológicos ( tabla 1 ). En general, se prefiere una biopsia por
punción de 4 mm desde el borde activo de una lesión anular sobre una biopsia
por afeitado, ya que permite evaluar el grosor completo de la epidermis y la
dermis.
DIAGNÓSTICO EMPÍRICO DE TIÑA CORPORIS
Si no es factible realizar un KOH antes del
tratamiento en un paciente que presenta lesiones sospechosas de tiña del
cuerpo, terapia empírica con un agente antifúngico tópico con actividad contra
dermatofitos (p. Ej., Antifúngicos azólicos, ciclopirox o terbinafina ),es
razonable, debido a la prevalencia relativamente alta de tiña corporis y al
bajo riesgo de efectos adversos de los agentes tópicos. Productos combinados
que contienen agentes antifúngicos y corticosteroides potentes (p. Ej.,
Dipropionato de betametasona con clotrimazol, Lotrisone) debe evitarse, ya que
el componente de corticosteroides puede exacerbar la tiña y causar atrofia
cutánea. Una recurrencia o una falla de la presunta tiña del cuerpo para
resolver después del tratamiento puede indicar tratamiento inadecuado,
reinfección (por autoinoculación o una fuente externa) o un diagnóstico
incorrecto.
INDICACIONES DE DERIVACIÓN
Se debe realizar una consulta dermatológica urgente
si el diagnóstico subyacente es incierto en pacientes sistémicamente enfermos
con lesiones anulares inflamatorias. La enfermedad aguda o un trastorno
sistémico subyacente puede estar asociado con una morbilidad significativa (p.
Ej., Vasculitis por inmunoglobulina A [púrpura de Henoch-Schönlein], fiebre
reumática aguda, lupus eritematoso sistémico, etc.).
Los bebés con erupciones anulares deben tener una
derivación rápida a la dermatología debido a la posibilidad de morbilidad,
incluso en ausencia de signos evidentes de enfermedad sistémica. Como ejemplos,
el lupus neonatal no tratado y la vasculitis por inmunoglobulina A (púrpura de
Henoch-Schönlein) pueden tener secuelas graves a largo plazo.
Preparación de OHK en consultorio
REFERENCIAS
- Sakakibara K, Nakada T, Sueki H, et al. Annular lichen planus. J Cutan Med Surg 2004; 8:173.
- Ponce-Olivera RM, Tirado-Sánchez A,
Montes-de-Oca-Sánchez G, et al. Annular
atrophic lichen planus. Int J Dermatol 2007; 46:490.
- Weyers W,
Diaz-Cascajo C, Weyers I. Erythema annulare centrifugum: results of a
clinicopathologic study of 73 patients. Am J Dermatopathol 2003; 25:451.
- Ho JC, Ng PL,
Tan SH, Giam YC. Childhood linear IgA bullous disease triggered by
amoxicillin-clavulanic acid. Pediatr Dermatol 2007; 24:E40.
- Wu YH, Hsiao PF.
Neutrophilic Figurate Erythema. Am J Dermatopathol 2017; 39:344.
- Hoesly FJ,
Huerter CJ, Shehan JM. Purpura annularis telangiectodes of Majocchi: case
report and review of the literature. Int J Dermatol 2009; 48:1129.
- AlSufyani MA.
Acute hemorrhagic edema of infancy: unusual scarring and review of the English
language literature. Int J Dermatol 2009; 48:617.
- Peroni A, Colato
C, Zanoni G, Girolomoni G. Urticarial lesions: if not urticaria, what else? The
differential diagnosis of urticaria: part II. Systemic diseases. J Am Acad
Dermatol 2010; 62:557.
- Wormser GP.
Clinical practice. Early Lyme disease. N Engl J Med 2006; 354:2794.
- Katta R, Anusuri
V. Serum sickness-like reaction to cefuroxime: a case report and review of the
literature. J Drugs Dermatol 2007; 6:747.
- Starnes L, Patel
T, Skinner RB. Urticaria multiforme--a case report. Pediatr Dermatol 2011;
28:436.
- Shah KN, Honig
PJ, Yan AC. "Urticaria multiforme": a case series and review of acute
annular urticarial hypersensitivity syndromes in children. Pediatrics 2007;
119:e1177.
- Prajapati V,
Cheung-Lee M, Schloss E, Salopek TG. Spontaneously resolving eosinophilic
annular erythema. J Am Acad Dermatol 2012; 67:e75.
- El-Khalawany M,
Al-Mutairi N, Sultan M, Shaaban D. Eosinophilic annular erythema is a peculiar
subtype in the spectrum of Wells syndrome: a multicentre long-term follow-up
study. J
Eur Acad Dermatol Venereol 2013; 27:973.
- Sempau L, Larralde M, Luna PC, et al. Eosinophilic annular erythema. Dermatol Online J 2012;
18:8.
- Rongioletti F,
Fausti V, Kempf W, et al. Eosinophilic annular erythema: an expression of the
clinical and pathological polymorphism of Wells syndrome. J Am Acad Dermatol
2011; 65:e135.
- Obermoser G,
Sontheimer RD, Zelger B. Overview of common, rare and atypical manifestations
of cutaneous lupus erythematosus and histopathological correlates. Lupus 2010;
19:1050.
- Meads SB,
Kunishige J, Ramos-Caro FA, Hassanein AM. Lichen planus actinicus. Cutis 2003;
72:377.
- Kim GH,
Mikkilineni R. Lichen planus actinicus. Dermatol Online J 2007; 13:13.
- Wetter DA, Davis
MD. Recurrent erythema multiforme: clinical characteristics, etiologic
associations, and treatment in a series of 48 patients at Mayo Clinic, 2000 to
2007. J Am Acad Dermatol 2010; 62:45.
- Serrão VV, Organ
V, Pereira L, et al. Annular lichen planus in association with Crohn disease.
Dermatol Online J 2008; 14:5.
- Annessi G,
Paradisi M, Angelo C, et al. Annular lichenoid dermatitis of youth. J Am Acad
Dermatol 2003; 49:1029.
- Mangold AR,
DiCaudo DJ, Blair JE, Sekulic A. Chronic interstitial granulomatous dermatitis
in coccidioidomycosis. Br J Dermatol 2016; 174:881.
- Halpern J, Salim
A. Pediatric sweet syndrome: case report and literature review. Pediatr
Dermatol 2009; 26:452.
- Ming A, Wargon
O. Annular lesions in Kawasaki disease: a cause of confusion. Australas
J Dermatol 2008; 49:207.
- Torrelo A, Patel
S, Colmenero I, et al. Chronic atypical neutrophilic dermatosis with
lipodystrophy and elevated temperature (CANDLE) syndrome. J
Am Acad Dermatol 2010; 62:489.