El Dr. Ilich Pavel Castillo Cabello envía estas
imágenes con el siguiente texto:
Dr Macaluso
buen día, le mando un caso que pude atender como médico en centro de
salud en Perú, Cusco. Paciente varon de 54 años de edad, carpintero de
profesión, sin antecedentes patológicos, obesidad I (IMC=31). Hace 10 años
viaje a zona selvática endémica de leishmania. Presenta lesión cutánea: úlcera
de base sucia, con secreción y
linfadenopatia de crecimiento lento, que
no remite con tratamiento dado 1 semana antes de venir a consulta con
dicloxacilina 500 mg cada 6h por 7 días. Adjunto fotos (1 y 2)
 |
| Imagen 1 |
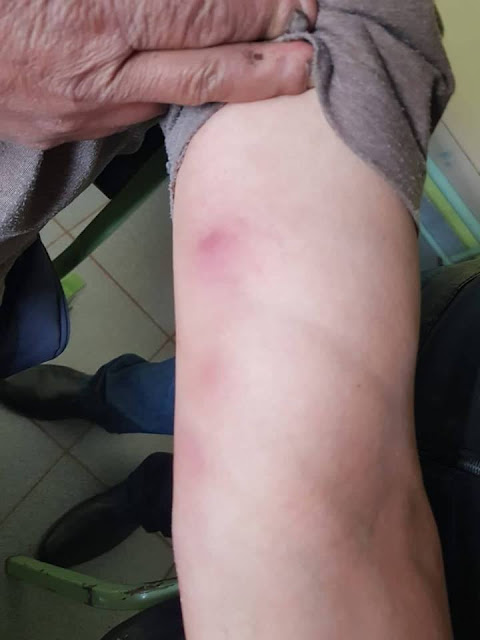 |
| Imagen 2 |
 |
| Imagen 3. Después de dos meses de tratamiento |
 |
| Imagen 4. Después de dos meses de tratamiento. |
Las 2das fotos son después de dos meses de
tratamiento.
Se mando al hospital de referencia donde el BAAF
mostró sporothrix schenckii. Se administró voriconazol 200 mg x día, durante 1
mes y las lesiones dejaron de exudar y secaron. (3 Y 4)
ESPOROTRICOSIS
INTRODUCCIÓN
La esporotricosis es una
infección subaguda a crónica causada por el hongo dimorfo Sporothrix schenckii
. La infección generalmente involucra tejidos cutáneos y subcutáneos, pero
ocasionalmente puede ocurrir en otros sitios, principalmente en pacientes
inmunocomprometidos. Las actividades asociadas con el desarrollo de la
esporotricosis incluyen jardinería, especialmente jardinería de rosas y otras actividades que
implican la inoculación de suelo a través de la piel.
CARACTERÍSTICAS CLÍNICAS
La
esporotricosis generalmente surge después de que el suelo, el musgo u
otro material orgánico que contiene el hongo se inocula en la piel o en el
tejido subcutáneo. Los pacientes con infección pulmonar desarrollan infección
después de la inhalación de conidios de S. schenckii ; Algunos casos de
infección diseminada también presumiblemente siguen a la inhalación.
El huésped típico con esporotricosis linfocutánea es
un individuo sano con una ocupación al aire libre con exposición al hongo. Las
infecciones que involucran estructuras osteoarticulares, pulmones, meninges y
otras vísceras son poco comunes y ocurren con mayor frecuencia en personas con
enfermedades subyacentes, incluyendo:
Alcoholismo
Diabetes mellitus
Enfermedad pulmonar obstructiva crónica.
VIH / SIDA
ESPOROTRICOSIS LINFOCUTÁNEA
La esporotricosis
linfocutánea es la forma más
común de esporotricosis visto en la práctica clínica. Días a semanas después de
la inoculación cutánea del hongo, se desarrolla una pápula en el sitio de la
inoculación. Esta lesión primaria generalmente se ulcera, pero puede permanecer
nodular con eritema suprayacente; el drenaje de la lesión no es extremadamente
purulento y no tiene olor. Posteriormente, se producen lesiones similares a lo
largo de los canales linfáticos proximales a la lesión original, un hallazgo
llamado diseminación esporotricoidea o linfangitis nodular ( Imágenes 5 y 6).
El dolor es generalmente leve y los síntomas sistémicos suelen estar ausentes.
Imagen 5. Esporotricosis linfocutánea en la
extremidad inferior derecha de un joven que volcó su bicicleta en tierra e
inoculó suelo en múltiples lugares de su pierna. Después de un procedimiento de
cirugía plástica antes del diagnóstico de esporotricosis, se desarrollaron
nuevas lesiones en el borde del injerto de piel y se extendieron hasta el
muslo.
Imagen 6. Esporotricosis linfocutánea en la
extremidad superior con lesiones ulcerativas por hongos que generalmente se
extienden hacia arriba
El diagnóstico diferencial para esta forma de esporotricosis
incluye:
- Infección micobacteriana no tuberculosa, especialmente Mycobacterium marinum
- Infecciones por Nocardia, particularmente Nocardia brasiliensis
- Infección por Leishmania brasiliensis.
- Tularemia
Sin embargo, muchas otras infecciones por hongos,
bacterias y virus rara vez causan un síndrome linfocutáneo (también llamado
linfangitis nodular) como la leishmaniasis cutánea, Burkholderia pseudomallei, Scedosporium
apiospermum, micosis sistémicas como coccidioidomicosis, blastomicosis e
histoplasmosis.
Algunos pacientes tienen una lesión cutánea crónica
fija; esta forma se ve con mayor frecuencia en las regiones endémicas de
América del Sur ( imagen 7 y imagen 8 y imagen 9 ). Estas lesiones
fijas, que se encuentran con frecuencia en la cara y las extremidades, tienden
a ser similares a placas o verrugosas, pero también pueden ulcerarse. La forma
cutánea no se resolverá sin tratamiento, aunque la lesión puede parecer que
regresa y se inflama periódicamente.
Imagen 7. Esporotricosis cutánea. Lesiones en la
espalda de un paciente con esporotricosis cutánea que fue arrojado de su camión
después de un accidente automovilístico.
Imagen 8. Esporotricosis cutánea fija. Lesión por
el hongo
en la extremidad superior (mano).
Imagen 9. Lesiones cutáneas multifocales
ESPOROTRICOSIS PULMONAR
Los factores
de riesgo de la esporotricosis pulmonar incluyen la enfermedad pulmonar
obstructiva crónica y el consumo de alcohol. Los síntomas imitan a los de la
tuberculosis, incluidas las quejas constitucionales de fiebre, sudores
nocturnos, pérdida de peso y fatiga, así como las afecciones respiratorias que
incluyen disnea, tos, esputo purulento y hemoptisis. Los hallazgos
radiográficos del tórax también son similares a los de la tuberculosis:
cavidades del lóbulo superior unilaterales o bilaterales con cantidades
variables de fibrosis y / o lesiones nodulares dispersas ( imagen 10 ).
Imagen 10.
Esporotricosis pulmonar
Radiografías de tórax de un hombre de 52 años con
diabetes mellitus previa, alcoholismo y enfermedad pulmonar obstructiva crónica
y esporotricosis pulmonar.
Panel izquierdo: la película de PA muestra extensas
lesiones cavitarias superiores bilaterales.
Panel derecho: radiografía lateral del mismo
paciente que muestra una extensa infiltración cavitaria del lóbulo superior.
Algunos pacientes con afectación pulmonar tienen
evidencia de diseminación a la piel, estructuras osteoarticulares o vísceras.
Casi sin excepción, la esporotricosis pulmonar no tratada progresa hasta la
muerte. El diagnóstico diferencial incluye tuberculosis; infecciones fúngicas
crónicas, especialmente histoplasmosis; y sarcoidosis.
ESPOROTRICOSIS OSTEOARTICULAR
Al igual que
la esporotricosis pulmonar, esta manifestación infrecuente de esporotricosis se
encuentra con mayor frecuencia en hombres de mediana edad y parece ocurrir con
más frecuencia en alcohólicos. La enfermedad generalmente surge de la
diseminación hematógena, pero también puede ocurrir después de la inoculación
local. La infección puede involucrar una o varias articulaciones, y puede o no
estar acompañada de lesiones cutáneas suprayacentes. Las articulaciones más
comúnmente afectadas son la rodilla, el codo, la muñeca y el tobillo.
La infección articular es más común que la
osteomielitis. Cuando el hueso está involucrado, por lo general ocurre contiguo
a una articulación infectada en lugar de como osteomielitis aislada. Se han
notificado casos de bursitis y tenosinovitis, que a veces se presentan como un
síndrome de atrapamiento de los nervios.
La esporotricosis osteoarticular es crónica con
disminución progresiva de la movilidad, el dolor y la hinchazón. Drenar los
senos puede ser una manifestación tardía. Debido a que el diagnóstico a menudo
se retrasa, el resultado es pobre.
ESPOROTRICOSIS MENÍNGEA
La meningitis
es una manifestación rara de esporotricosis, que se presenta principalmente en
personas con defectos inmunitarios celulares, como linfoma o SIDA. La
meningitis puede ser un hallazgo aislado o una manifestación de enfermedad
diseminada. En aquellos pacientes que tienen meningitis aislada, el curso suele
ser crónico y los síntomas incluyen semanas o meses de fiebre y dolor de cabeza.
Los hallazgos del líquido cefalorraquídeo son
similares a los observados con la tuberculosis o la criptococosis, incluida la
pleocitosis linfocítica, la proteína elevada y la disminución de la glucosa.
ESPOROTRICOSIS DISEMINADA Y OTRAS INFECCIONES
VISCERALES LOCALIZADAS
La
esporotricosis diseminada es muy poco frecuente y los casos se presentan
principalmente en pacientes con SIDA. S. schenckii rara vez causa infección del
pericardio, los ojos, los tejidos perirrectales, la laringe, la mama, el
epidídimo, el bazo, el hígado, la médula ósea y los ganglios linfáticos.
ESPOROTRICOSIS EN PACIENTES CON INFECCIÓN POR
VIH
La mayoría de
los informes de casos de esporotricosis en pacientes infectados por el VIH han
notado la propensión a la infección grave y su aparición principalmente en
pacientes con SIDA avanzado con recuentos de CD4 muy bajos. Además, se
describió un síndrome inflamatorio de reconstitución inmune que empeoraba las
lesiones cutáneas en pacientes con esporotricosis diseminada cuando se inició la
terapia antirretroviral.
La mayor serie de casos de esporotricosis en
pacientes infectados por el VIH se informó en Río de Janeiro, Brasil, donde un
brote zoonótico en curso se remonta a gatos domésticos. Entre los 21 casos
descritos, se observaron esporotricosis diseminada y esporotricosis
linfocutánea en siete pacientes cada uno. Otros cinco tenían lesiones cutáneas
generalizadas, y dos tenían lesiones cutáneas fijas sin diseminación. Sólo dos
de los pacientes con infección diseminada tenían meningitis. El recuento medio
de CD4 fue de 364 células / microlitro.(rango 22 a 1100). Por lo tanto, es
probable que haya un espectro más amplio de infecciones en pacientes con
infección por VIH de lo que se pensaba anteriormente. Esta observación podría
deberse a un diagnóstico temprano durante un brote identificado, o es posible
que una cepa menos virulenta causó este brote.
DIAGNÓSTICO
El diagnóstico no es difícil cuando un
paciente se presenta con esporotricosis linfocutánea clásica, ya que las
características clínicas son muy sugerentes. Sin embargo, el diagnóstico de las
formas menos clásicas de esporotricosis, como la enfermedad osteoarticular o
visceral, casi siempre se realiza tardíamente.
CULTIVOS
Los cultivos
son el estándar de oro para establecer
un diagnóstico de esporotricosis y también es el método más sensible. El
material aspirado de una lesión, la muestra de una biopsia de tejido, el esputo
o líquidos corporales deben inocularse en agar de dextrosa de Sabouraud e
incubarse a temperatura ambiente. La incubación a esta temperatura facilita el
crecimiento de la fase micelial de S. schenckii con la disposición
característica de los conidios en las hifas.
El crecimiento generalmente aparece dentro de los
cinco días, pero a veces puede tomar varias semanas. Para asegurar que el
hongo sea S. schenckii , la fase de moho debe convertirse en la fase de
levadura en agar sangre a 37 ° C. En raras ocasiones, S. schenckii se ha
cultivado a partir de cultivos de sangre mediante el método de lisis por centrifugación. Cada vez más, la espectrometría de masas de tiempo de vuelo de
ionización por desorción asistida por matriz (MALDI-TOF, por sus siglas en
inglés) se ha utilizado para identificar Sporothrix a nivel de especie.
HISTOPATOLOGÍA
El cuadro histopatológico habitual es el de un
proceso mixto granulomatoso y piógeno. Los organismos pueden no visualizarse
incluso con tinciones especiales para hongos, como la metenamina de plata, Gomori y las tinciones de ácido pariódico de Schiff (PAS), porque la cantidad de
organismos suele ser pequeña. Cuando se encuentra, este hongo tiene un diámetro
de 3 a 5 micrones, es ovalado a forma de cigarro y puede mostrar múltiples
brotes.
En raras ocasiones, se pueden ver cuerpos asteroides
que consisten en una levadura basófila central rodeada por material eosinófilo
que irradia hacia afuera como los radios de una rueda (imagen 11). Se cree que
esta reacción representa complejos antígeno-anticuerpo o neutrófilos
desintegrados y no es específica para la esporotricosis.
Imagen 11. Esporotricosis. Cuerpo asteroide
Un cuerpo de asteroide, compuesto por un par de
levaduras en ciernes de S. schenckii rodeado por una capa de sustancia
Splendore-Hoeppli, con proyecciones radiantes.
REACCIÓN EN CADENA DE LA POLIMERASA (PCR)
Varios laboratorios de referencia han informado
sobre el uso de ensayos de PCR anidados para identificar S. schenckii en
tejidos. Aunque se han utilizado múltiples enfoques diferentes para las pruebas
de PCR, ninguno está disponible comercialmente.
SEROLOGÍA
La serología
no se utiliza de forma rutinaria en el diagnóstico de la esporotricosis, aunque
el trabajo continúa desarrollando un ensayo de anticuerpos sensible y
específico. Como ejemplo, un grupo de Brasil desarrolló un inmunoensayo
enzimático para las pruebas serológicas de S. schenckii. En un estudio que
evaluó este ensayo utilizando muestras de suero recolectadas durante 10 años
(177 de pacientes con esporotricosis, 77 muestras de pacientes con otras
infecciones fúngicas, 15 de pacientes con enfermedades no fúngicas y 38
controles sanos) la sensibilidad y especificidad fueron 89 y 82 por ciento,
respectivamente. Este estudio se realizó en pacientes que adquirieron
esporotricosis en el brote de esporotricosis asociada a felinos en Río de
Janeiro; Queda por verse si resultará útil en otros casos de esporotricosis.
TRATAMIENTO
Para la esporotricosis linfocutánea y cutánea, el
fármaco de elección es 200 mg de itraconazol por vía oral una vez al día y debe
administrarse durante dos a cuatro semanas después de que todas las lesiones se
hayan resuelto, generalmente entre tres y seis meses. Los pacientes que no
responden a itraconazol a 200 mg / día deben recibir una de las siguientes
alternativas: itraconazol oral a 200 mg dos veces al día, terbinafina 500 mg
dos veces al día o solución saturada de yoduro de potasio.
Para la esporotricosis pulmonar severa, se debe usar
inicialmente una formulación lipídica de anfotericina B. Después de que el
paciente haya mostrado una respuesta favorable, la terapia puede cambiarse a
itraconazol oral , 200 mg dos veces al día para completar al menos 12 meses de
terapia. Para la esporotricosis pulmonar leve a moderada, se puede administrar
itraconazol oral en una dosis de 200 mg dos veces al día durante al menos 12
meses de tratamiento.
La esporotricosis osteoarticular generalmente se
puede tratar con itraconazol oral 200 mg dos veces al día durante al menos 12
meses, ya que la infección suele ser crónica y localizada. La anfotericina B se
recomienda en pacientes con enfermedad extensa como terapia inicial y en
aquellos que no han respondido al itraconazol. Una vez que el paciente ha
mostrado una respuesta favorable, la terapia puede cambiarse a itraconazol
oral, 200 mg dos veces al día.
Para la esporotricosis meníngea, una formulación
lipídica de anfotericina B (5 mg / kg por día por vía intravenosa durante
cuatro a seis semanas) es el fármaco de elección. La terapia de reducción con
itraconazol oral , 200 mg dos veces al día, se debe usar después de completar
la terapia inicial con anfotericina B y la terapia debe continuar durante al
menos 12 meses. Para pacientes con SIDA o inmunosupresión en curso por otra
causa, se recomienda la supresión crónica con 200 mg de itraconazol al día.
Para la esporotricosis diseminada, sugerimos una
formulación lipídica de anfotericina B (3 a 5 mg / kg por día por vía
intravenosa). La terapia de reducción con itraconazol oral , 200 mg dos veces
al día, debe iniciarse después de que el paciente haya mostrado una respuesta
favorable y la terapia debe continuar durante al menos 12 meses. La supresión
crónica debe considerarse para pacientes con SIDA o inmunosupresión en curso
por otra causa.
Los niveles séricos de itraconazol deben revisarse
después de que el paciente haya tomado el medicamento durante al menos dos
semanas para la esporotricosis pulmonar, osteoarticular, meníngea y diseminada
para asegurar niveles adecuados.
Para las mujeres embarazadas con esporotricosis
grave, se recomienda una formulación lipídica de anfotericina B (3 a 5 mg / kg
por día por vía intravenosa). Los azoles no deben administrarse durante el
embarazo debido a su teratogenicidad.
El tratamiento de la esporotricosis en niños es
similar al de los adultos, aunque la dosificación es diferente.
Gentileza:
Dr. Ilich Pavel Castillo Cabello
Doctor en Medicina en la Universidad Nacional de San
Antonio Abad del Cusco
Perú