Espacio virtual creado para discutir casos clínicos, actualizar temas y comentar inquietudes relacionadas con la práctica de la Medicina Interna
viernes, 30 de enero de 2009
Todavía brumoso a pesar del tiempo.
Una mujer de 23 años, judía marroquí fue internada en un hospital con dolor abdominal. Ella había tenido ataques recurrentes de dolor abdominal, a veces con fiebre durante los últimos 3 meses. No refería otros síntomas gastrointestinales ni urinarios. No había antecedentes de importancia ni personales ni familiares.
El dolor abdominal agudo puede ocurrir en un gran número de condiciones médicas. Las causas comunes incluyen gastroenteritis, infección del tracto urinario, salpingitis, obstrucción intestinal, isquemia intestinal y colon irritable. Sin embargo, una historia de ataques recurrentes de dolor abdomInal con fiebre en una paciente de la zona del mar Mediterráneo inmediatamente nos sugiere el diagnóstico de fiebre mediterránea familiar. Los pacientes con esta enfermedad pueden tener dolor severo que simula condiciones graves que pueden requerir intervención quirúrgica. Por lo tanto, cualquier diagnóstico diferencial formulado en este punto debe definitivamente incluir la fiebre mediterránea familiar, pero el diagnóstico solo debe establecerse después de que otras entidades hayan sido apropiadamente descartadas.
En el examen físico la temperatura era de 36,7ºC, la frecuencia cardiaca de 100 por minuto, y la TA de 120/70 mm Hg. Un click mesosistólico se escuchaba en el precordio, y dolor leve a la palpación sin reacción peritoneal era evidente en el cuadrante inferior derecho. El examen rectal reveló dolor leve en el lado derecho. El examen ginecológico fue normal. La investigación de sangre oculta en heces fue negativa
No hay evidencia obvia de peritonitis generalizada, pero el examen físico puede ser compatible con peritonitis localizada. Mi impresión diagnóstica en este punto sería comenzar por descartar apendicitis aguda. Otras alternativas razonables incluyen ileitis terminal, adenitis mesentérica, e infección del tracto urinario. A pesar del examen ginecológico normal, la torsión intermitente de un quiste de ovario debe ser tenido en cuenta. Como mencioné antes un diagnóstico compatible con ataques recurrentes de dolor abdominal es la fiebre mediterránea familiar.
Los tests de laboratorio mostraron una eritrosedimentación de 5 mm por hora (por el método de Westergren), un hemograma completo normal, un hepatograma normal, urea y creatinina normales. Lipidograma y análisis de orina normales.
El problema no parece estar localizado en los órganos pélvicos ginecológicos, tracto urinario, gastrointestinal, pancreático ni vía biliar. El laboratorio normal aumenta la probabilidad de colon irritable. Este trastorno relativamente común se da más frecuentemente entre mujeres que en varones y se caracteriza por ataques recurrentes de dolor abdominal. Otros hallazgos típicos de este síndrome incluyen distensión abdominal, dolor abdomianal aliviado por evacuación intestinal, y deposiciones frecuentes alternando con constipación. Esta paciente no tiene ninguno de esos síntomas además del dolor abdominal, o sea que el diagnóstico de colon irritable es improbable. Otro diagnóstico a considerar es la endometriosis, que puede causar dolor abdominal y pélvico perimenstrual, así como la palpación de masas durante la edad reproductiva. El dolor resulta de la vasodilatación y el sangrado. Un diagnóstico definitivo se hace por laparoscopía y biopsia de tejido. Si el cuadro actual cede espontaneamente, yo la daría de alta y haría algunos tests en forma ambulatoria, incluyendo ecografía ginecológica, TAC de abdomen y pelvis, análisis de orina de 24 hs en búsqueda de proteínas, urocultivo y quizás una biopsia rectal buscando amiloide.
Después de 10 días de observación la paciente se recuperó espontáneamente y fue dada de alta sin un diagnóstico definitivo. Dos meses más tarde volvió a internarse en el departamento de emergencias. Esta vez ella tenía un severo dolor abdominal acompañado por náuseas y febrícula que había comenzado tres días antes. El único hallazgo relevante era una temperatura de 37,5ºC y marcado dolor en cuadrante inferior derecho. La eritrosedimentación, hemograma, transaminasas y amilasa así como los análisis de orina eran normales. En base a la historia de la paciente, a la historia de ataques de dolor abdominal recurrentes sin un diagnóstico establecido se llevó a cabo una laparotomía exploradora. Este procedimiento mostró vísceras de abdomen y pelvis sin ningún signo de infección, inflamación ni sangrado. Se realizó apendicectomía. Se dio de alta nuevamente sin un diagnóstico definitivo.
Los ataques recurrentes de dolor abdominal parecen caracterizar la enfermedad de esta paciente. La gran mayoría de los pacientes con fiebre mediterránea familiar han sido sometidos a apendicectomía debido a que los signos de peritonitis “médica” o “quirúrgica” pueden ser indistinguibles. La apendicectomía es usualmente llevada a cabo cuando la exploración abdominal es negativa, para prevenir confusión en cualquier ataque futuro. En esta paciente, la presencia de un proceso inflamatorio o infeccioso parece estar eliminado por la laparotomía negativa. Tampoco se encontraron endometriomas o signos de sangrado, excluyendo la posibilidad de endometriosis. En este punto yo estoy particularmente preocupado por condiciones médicas que simulan peritonitis pero sin inflamación, tales comola porfiria intermitente aguda. Esta enfermedad se caracteriza por ataques recurrentes que duran varios días, no necesariamente acompañados de fiebre, y usualmente con recuperación completa. Para confirmar este diagnóstico, yo mediría porfobilinógeno urinario. También consideraría la posibilidad de trastornos funcionales o de simulación debido a la discrepancia entre los intensos síntomas reportados por la paciente y la negatividad de los estudios y tests realizados.
Cuatro meses más tarde la paciente fue admitida al hospital con recurrencia del dolor abdominal y nauseas que habían durado más de cuatro días. El examen físico reveló una paciente asténica y levemente ansiosa. La temperatura oral era de 36,5ºC, y tenía dolor abdominal difuso sin reacción peritoneal. Los tests de laboratorio mostraron una eritrosedimentación de 17 mm por hora, una hemoglobina de 12,5 g/dl, glóbulos blancos de 5900/mm3 y 194000 plaquetas /mm3. Los análisis de orina fueron normales y no se detectó porfobilinógeno (chequeado una vez por la reacción de Watson-Schwartz). Los electrolitos séricos, fibrinógeno, enzimas hepáticas y la función renal estaban dentro de los valores normales. La proteina C reactiva (PCR) sérica y las ASTO eran normales. FAN y factor reumatoideo, así como la reacción de Coombs fueron negativos. El proteinograma electroforético fue normal. Los análisis de materia fecal fueron negativos para bacterias y parásitos patogénicos. Los resultados de test de d-xilosa, test de Schilling, y test de tolerancia a la lactosa fueron normales.
El ataque actual no cambia mi approach diagnóstico. Con la información ganada de la exploración quirúrgica abdominal negativa, yo observaría a la paciente sin intervenirla quirúrgicamente de nuevo. La ausencia de fiebre durante los ataques disminuye sustancialmente la posibilidad de fiebre mediterránea familiar. Sin embargo, una prueba terapéutica con colchicina puede ser de gran utilidad. Una disminución en la frecuencia de los dolores abdominales sostendría el diagnóstico de fiebre mediterránea familiar. La irritabilidad y ansiedad de la paciente requieren apropiada evaluación psiquiátrica, aunque la porfiria es ciertamente consistente con estos hallazgos. Otra condición que debe ser considerada es los trastornos de pánico, en los que la paciente puede tener palpitaciones, dolor torácico, distress abdominal y nauseas. Esta condición es también considerada por algunos asociada a una incidencia aumentada de prolapso de válvula mitral (síndrome de Barlow), que esta paciente tenía. Sin embargo, hay aún debate entre la asociación entre síndrome de Barlow y trastornos de pánico.
En los siguientes diez años la paciente fue observada por consultorio externo. Sus principales síntomas fueron episodios recurrentes de palpitaciones, pleuritis y a veces dolor abdominal que no requirieron internación. La evaluación psiquiátrica no fue concluyente para ningún trastorno en especial. Después de esos diez años la paciente volvió a la sala de emergencias por dolor abdominal difuso, nauseas, artralgias, fiebre y sudoración nocturna. Tres semanas antes había sido vista por un neumonólogo ambulatoriamente por tos seca de 2 meses de duración. Los resultados de los análisis de sangre incluyendo tests de función hepática fueron todos normales. La Rx de tórax mostró un nódulo calcificado en el lóbulo superior izquierdo. La reacción de Mantoux fue positiva. Se realizó una broncoscopía con biopsia transbronquial que reveló infiltración linfocítica sin granulomas. La tinción de Ziehl-Neelsen del lavado bronquial fue negativa. El líquido fue enviado para cultivo. La paciente comenzó a recibir isoniacida y rifampicina por diez días antes de la admisión.
Las artralgias, la pleuritis y la naturaleza paroxística del proceso son todavía consistentes con el diagnóstico de fiebre mediterránea familiar, que produce inflamación de muchas superficies serosas. Ahora hay hallazgos adicionales, sin embargo, que merecen reconsideración del diagnóstico primario, o el agregado de un segundo diagnóstico. Un test cutáneo positivo para PPD, un complejo primario en la Rx de tórax (presumiblemente nuevos ambos), y febrícula asociada a sudoración nocturna en un paciente con un diagnóstico no muy claro requiere tratamiento antituberculoso, al menos hasta que estén disponibles los resultados de los cultivos. Estoy de acuerdo con haber iniciado tratamiento a pesar de tinción negativa en el lavado bronquial para bacilos ácido alcohol resistentes y de la ausencia de granulomas en la muestra de la biopsia transbronquial. Otro diagnóstico a descartar incluye endocarditis (en una paciente con prolapso de válvula mitral) sarcoidosis, linfoma, o proceso vasculítico con manifestaciones abdominales. Debido a que el diagnóstico todavía no es evidente, yo revisaría cuidadosamente el resultado de todos los tests previospara tratar de descubrir algo que se vuelva obvio solo con una mirada en retrospectiva.
En este punto del curso de la enfermedad ordenaría múltiples hemocultivos, tests de función renal y hepáticos, ecocardiograma, tests serológicos para enfermedades vasculíticas o enfermedades reumáticas, fondo de ojo, e imágenes abdominales. La respuesta al tratamiento con isoniacida y rifampicina pueden proveer importantes pistas para el diagnóstico.
En el examen físico, la temperatura de la paciente era de 38ºC , su TA de 130/80 mmHg y el pulso de 116 por minuto. Un clic mesosistólico con un soplo sitólico tardío se escuchaba sobre el área cardiaca y un dolor leve a la palpación del abdomen era evidente El bazo se palpaba por debajo del reborde costal. Los tests de laboratorio mostraron una eritrosedimentación elevada de 70 mm por hora, la hemoglobina era de 11,8 g/dl, 4300 glóbulos blancos/mm3 y 275000 plaquetas. Los valores de laboratorio eran: fosfatasa alcalina 240 U por litro; AST, 280 U/L ALT 63 U/L; bilirrubina 1,3 mg/dl. Factor reumatoideo. FAN, y crioglobulinas negativas. Los resultados de los análisis de orina fueron normales. El electrocardiograma fue normal y el ecocardiograma no mostró vegetaciones ni anormalidades valvulares además del ya conocido prolapso de válvula mitral. La Rx de tórax mostró un nódulo calcificado en el lóbulo superior izquierdo. La seriada gastroduodenal y el colon por enema fueron normales. Un centelleograma hepatoesplénico mostró una leve esplenomegalia. La biopsia hepática mostró múltiples granulomas sin caseum, y la tinción para bacilos ácido alcohol resistentes fue negativa. Los cultivos de sangre y del material del lavado bronquial fueron negativos
El diagnóstico diferencial de hepatitis granulomatosa es muy amplio, y a veces este hallazgo es inespecífico. Sin embargo, en esta paciente el diagnóstico más compatible es tuberculosis o hepatitis inducida por isoniacida. La ausencia de granulomas caseosos y la tinción negativa para bacilos ácido alcohol resistentes en la biopsia hepática, acompañada por cultivos bronquiales estériles aumentan la probabilidad de enfermedad inducida por drogas. Más aún, la relación temporal entre los trastornos de la función hepática y el comienzo de la medicación antituberculosa favorecen esta hipótesis. Un aumento del conteo de eosinófilos aumentaría la sospecha de efecto relacionado a drogas. Yo suspendería las drogas y seguiría de cerca los tests de función hepática.
Las drogas antituberculosas fueron discontinuadas, la fiebre desapareció, y los resultados de los tests de función hepática volvieron a lo normal. Durante los siguientes 5 años la paciente visitó la sala de emergencias al menos cinco veces por dolor abdominal recurrente, pero en ninguna oportunidad requirió internación. En una visita, un clínico consideró el diagnóstico de fibromialgia en base a los síntomas de mialgias difusas y la presencia de puntos dolorosos. Se inició tratamiento con amitriptilina pero inmediatamente se suspendió por intolerancia a la droga. Durante otra internación, el dolor abdominal se acompañó de hemianopsia que duró alrededor de 15 minutos y fue seguido de severa cefalea. Este evento fue interpretado como una reacción de conversión histérica. Por ese tiempo los clínicos se enteraron que un hermano menor de la paciente había tenido ataques recurrentes de dolor abdominal similares a los episodios de la paciente. Cuando la paciente cumplió 42 años, 19 años después de la primera internación, fue hospitalizada otra vez debido a dolor en la región lumbar derecha y un episodio de retención urinaria aguda. Ella no tenía fiebre, y el examen físico demostró leve dolor en región lumbar derecha. El clic mesosistólico no había cambiado.
La combinación de enfermedad de válvula mitral con un dolor súbito en región lumbar y una historia ceguera súbita transitoria, apuntan a una enfermedad tromboembólica. Otra enfermedad que puede explicar al menos algunos hallazgos de este paciente a lo largo de los años es el lupus eritematoso sistémico, asociado a síndrome antifosfolipídico. Sin embargo este último diagnóstico es improbable ya que durante 20 años la paciente no presentó manifestaciones serológicas.La nueva información acerca de la historia familiar revive otra vez el diagnóstico de fiebre mediterránea familiar o de porfiria aguda intermitente. Me pregunto si no estamos olvidando algo esencial en la historia de la paciente, por lo que yo revisaría la historia clínica y los datos de laboratorio otra vez. Todavía me pregunto por la posibilidad de trastornos de personalidad o fingimiento.
Cual es el diagnóstico?
Los tests de laboratorio mostraron una eritrosedimentación normal, recuente normal de células sanguíneas y tests de función hepáticas normales. Una Rx de abdomen mostró asas delgadas levemente dilatadas. Una ecografía de región pélvica mostró un quiste de ovario y un mioma uterino. La ecografía renal y de la vía biliar no mostró anormalidades, y los cultivos fueron estériles. Sin embargo el test de Watson-Schwartz para porfobilinógeno urinario fue positivo. Durante los últimos episodios de dolor abdominal, varios tests cuantitativos de muestras de orina revelaron elevaciones entre 3 y 5 veces los niveles normales de porfobilinógeno. La actividad de la deaminasa de porfobilinógeno eritrocitaria era normal. Una muestra de orina de un hermano de la paciente mostró un nivel de porfobilinógeno en el límite superior de lo normal.
En base a la historia de dolor abdominal recurrente, episodios de ceguera transitoria, un episodio de retención urinaria aguda, intolerancia a múltiples drogas, y una historia familiar sospechosa de porfiria intermitente aguda, el diagnóstico de porfiria intermitente aguda es plausible. La ausencia de fiebre u otros signos de inflamación durante los ataques agudos aumenta esta probabilidad. Por lo tanto, yo daría de alta a la paciente con las guías apropiadas para que evite alimentos y medicamentos que puedan precipitar una crisis.
Durante los años siguientes fue seguida como paciente ambulatoria. No volvió a presentar ningún ataque serio de dolor abdominal. Ella atribuyó esta mejoría a su extrema precaución con la ingesta de alimentos y medicamentos. En tests repetidos los niveles de porfobilinógeno en la orina de la paciente y de su hermano fueron normales.
Comentario:
El proceso diagnóstico puede ser convenientemente dividido en estadios consecutivos: generación de hipótesis, refinamiento de la hipótesis, testeo diagnóstico, y verificación del diagnóstico. (1)
El diagnóstico comprende un razonamiento inductivo, por el cual los clínicos infieren la naturaleza de la enfermedad del paciente, tanto desde la base de datos existentes, como de la respuesta a varias intervenciones. La integración y la síntesis de los datos clínicos con un razonamiento inferencial permiten al clínico establecer un razonable plan de trabajo diagnóstico, que refleja una conclusión tentativa alcanzada en un punto específico en el tiempo. Este trabajo diagnóstico representa una inferencia, no un juicio definitivo, pero que es indispensable para la marcha del proceso diagnóstico. Los progresos a través de esos estadios diagnósticos no son siempre unidireccionales. En cualquier estadio, después de cualquier plan diagnóstico, una nueva hipótesis puede ser generada, si esta llena el escenario clínico mejor que la anterior. La nueva hipótesis puede, además necesitar un nuevo refinamiento, testeo y verificación. En el caso de la paciente descripta aquí, el médico que analizó el caso, no insistió en mantener la hipótesis diagnóstica inicial, y exploró repetidamente nuevas avenidas y oportunidades a medida que se presentaron.
El dolor abdominal crónico es uno de los más comunes que el clínico recibe en su consultorio en pacientes ambulatorios. En muchas circunstancias el dolor es inespecífico, la historia clínica no sugiere enfermedad de órgano en particular, y los signos físicos son escasos. La investigación extensa a menudo fracasa en identificar una causa específica, y la condición del paciente permanece sin diagnóstico. En el caso de esta paciente, sin embargo, episodios paroxísticos de dolor intermitente estrecha notablemente las posibilidades diagnósticas. Como mencionó el médico que analizó el caso, los principales diagnósticos a considerar son la fiebre mediterránea familiar, y la porfiria intermitente aguda. La fiebre mediterránea familiar es una enfermedad autosómica recesiva comunmente encontrada entre judíos no-Ashkenazi, Árabes, Turcos, y Armenios (2). En Israel la mayoría de los pacientes con esta enfermedad son de proveniencia nort Africano. La enfermedad se caracteriza por ataques recurrentes de fiebre, pleuresía, o artritis que dura 24 a 72 horas y desaparece espontaneamente. La paciente en cuestión es de origen Marroquí y tiene episodios recurrentes de severo dolor abdominal.
Ella tiene tambiénun hermano menor con síntomas similares. Sin embargo, ella no tiene documentada fiebre durante los ataques, un signo casi obligatorio para el diagnóstico de fiebre mediterránea familiar. Más aún, sus ataques duran más de cuatro días, y en la laparotomía no se encontró ni edema peritoneal ni infiltración linfocitaria, hallazgos que son típicos de la peritonitis de la fiebre mediterránea familiar.
El dolor abdomnal es el síntoma más común de la porfiria intermitente aguda o latente, un trastorno dominante autosómico que resulta de deficiencia de deaminasa de porfobilinógeno. (3) Usualmente es constante y mal localizado aunque puede tener intensas exacerbaciones cólicas en forma de retortijones. Otras manifestaciones típicas incluyen náuseas, vómitos, constipación o diarrea, taquicardia, hipertensión, y síntomas neurológicos y mentales asociado a cefalea. El ileo con distensión abdominal y disminución de los ruidos intestinales son comunes. La disuria y disfunción vesical pueden ocurrir, y a veces la retención urinaria aguda requiere cateterización de la vejiga. La fiebre y la leucocitosis están generalmente ausentes. El diagnóstico de porfiria intermitente aguda está basado en la detección de excreción de porfobilinógeno urinario aumentado, y el hallazgo de actividad disminuída de actividad de la porfobilinógeno deaminasa eritrocitaria. (4) En muchos pacientes con la enfermedad, no hay elevacióndel porfobilinógeno urinario entre los ataques. (3) En algunas familias con porfiria intermitente aguda, el déficit enzimático está solamante en los tejidos y no en los eritrocitos.; por lo tanto el nivel normal de esta enzima en los eritrocitos no excluye el diagnóstico.
La manifestaciones de enfermedad de este paciente incluían dolor abdominal recurrente, náuseas, un episodio de retención urinaria, síntomas neurológicos, y varios tests de orina con elevación del porfobilinógeno. Esos hallazgos, en ausencia de fiebre y hallazgos negativos en la laparotomía, sostienen el diagnóstico de porfiria aguda intermitente. Sin embargo, la actividad normal de deaminasa eritrocitaria y el nivel normal de porfobilinógeno urinario de 24 hs echan serias dudas sobre el diagnóstico.
Cuando podemos quedar satisfechos con un diagnóstico? En muchas circunstancias la precisión diagnóstica es evidente por si misma, usualmente después de un examen histológico de tejido afectado (por ejemplo, en el caso de una glomerulonefritis como la causa de deterioro de la función renal, o de apendicitis como la causa de dolor en cuadrante inferior derecho). Pero en muchas circunstancias, como en este caso, al final del proceso diagnóstico, el clínico se confronta con la tarea de decidir un diagnóstico sin la ventaja de un resultado gold standard histológico.
Como se debe proceder cuando no existe gold standard? Algunas preguntas que pueden ser útiles en verificar un diagnóstico son las siguientes: Es este diagnóstico altamente probable dado los hallazgos y el curso clínico? Se puede aplicar con nuestro diagnóstico el principio de parsimonia? (la explicación más fácil, mas simple), Explica nuestra hipótesis los principales hallazgos clínicos? Son los hallazgos clínicos fisiopatológicamente consistentes? No hay hipótesis alternativas consistentes? Aunque el diagnóstico llene estos criterios, no es absoluto, sino que todavía es inferencial, puede ser usado como plataforma para ulteriores acciones, tales como la selección de un test invasivo o un tratamiento (1). En este caso solo algunos de los criterios eran completados, y el diagnóstico por lo tanto permanecía en duda.
A menudo no es posible arribar a un diagnóstico después del primer encuentro con un paciente, aún si el médico ha utilizado su más avanzado armamento diagnóstico. La presentación inicial puede ser tan oscura que no se puede precisar ni aproximadamente una orientación hasta disponer de otros datos. En tales circunstancias Lossos y col sugieren usar el término “diagnóstico diferido” (5) En un estudio retrospectivo de todas las altas de un simple departamento de medicina en un período de nueve años, ellos encontraron que alrededor de 2% de los pacientes no fueron diagnosticados al finalizar la internación. Casi la mitad de esos pacientes, en el seguimiento se arribó al diagnóstico, aunque este proceso, a veces tomó muchos meses. En casi todos estos pacientes en que se llegó en el seguimiento al diagnóstico definitivo, éste fue finalmente alcanzado, como resultado del cambio en, o la aparición de nuevos síntomas clínicos durante el período de seguimiento. Notablemente, uno de los tres síntomas que predominaron entre los pacientes dados de alta sin diagnóstico en este estudio era dolor abdominal. Los otros eran dolor torácico, y artralgia.
Cuando tratan con un paciente sin un diagnóstico definitivo, los clínicos experimentados a menudo eligen uno de varios approach. Ellos pueden formular recomendaciones terapéuticas basadas en la posibilidad diagnóstica más atractiva. Pueden continuar observando al paciente y acumular más datos en el tiempo hasta que los nuevos hallazgos le permiten decidir por otro diagnóstico de mayor confianza. O a veces pueden comenzar todo de vuelta: una "mirada fresca" ocasionalmente es útil, a veces de clínicos que no habían estado vinculados con el caso (y así no sesgados subconscientemente); tal revisión puede incluir una historia clínica repetida, una repetición del examen físico, y algunos tests de laboratorio.
A veces, sin embargo, la sola observación continua es un lujo que no podemos permitirnos. Muchas situaciones de la práctica clínica necesitan intervención inmediata sin el beneficio de la firmeza de un diagnóstico inequívoco. En tales circunstancias, retrasar los procedimientos invasivos diagnósticos o terapéuticos temiendo complicaciones potenciales, puede afectar las chances de recuperación del paciente. Las decisiones deben ser tomadas, a menudo antes de la confirmación de la impresión inicial. Así, a veces la incertidumbre nunca es satisfactoriamente resuelta. En el caso de la paciente descripta en este caso, la elección diagnóstica entre un problema funcional y una porfiria intermitente aguda nunca fue realizada. El dilema en estas circunstancias es especialmente dificultoso, debido a que la porfiria intermitente aguda en si misma produce varias manifestaciones mentales, mientras, por otro lado, la iicidencia de porfiria intermitente aguda es mucho más común entre pacientes con trastornos mentales. A pesar del largo seguimiento el diagnóstico permanece brumoso
Traducido de: “Still Hazy after All These Years” Clinical problem solving. The New England Journal of Medicine. Eldad Ben-Chetrit, and Chaim Putterman
Volume 331:934-938 October 6, 1994 Number 14
Origen de la información
From the Rheumatology Unit, Division of Medicine, Hadassah University Hospital, Jerusalem, Israel (E.B.-C.), and the Division of Rheumatology, Department of Medicine, Albert Einstein College of Medicine, Bronx, N.Y. (C.P.).
Address reprint requests to Dr. Ben-Chetrit at the Rheumatology Unit, Division of Medicine, Hadassah University Hospital, POB-12000, Jerusalem, Israel.
References
1) The processes of clinical reasoning. In: Kassirer JP, Kopelman RI. Learning clinical reasoning. Baltimore: Williams & Wilkins, 1991:2-33.
2) Ben-Chetrit E, Levy M. Colchicine prophylaxis in familial Mediterranean fever: reappraisal after 15 years. Semin Arthritis Rheum 1991;20:241-246.[CrossRef][Medline]
3) Kauppinen R, Mustajoki P. Prognosis of acute porphyria: occurrence of acute attacks, precipitating factors, and associated diseases. Medicine (Baltimore) 1992;71:1-13.[Medline]
4) Kushner JP. Laboratory diagnosis of the porphyrias. N Engl J Med 1991;324:1432-1434.[Medline] 5) Lossos I, Israeli A, Zajicek G, Berry EM. Diagnosis deferred -- the clinical spectrum of diagnostic uncertainty. J Clin Epidemiol 1989;42:649-657.[Medline]
miércoles, 28 de enero de 2009
Mejor respuesta.
Los posteriores estudios de laboratorio incluyen una tiroglobulina sérica de menos de 1 ng/ml (rango normal de 1 a 30 ng/ml) una T3 de 295 ng/ml, y una captación de yodo radioactivo de 1,9%.
La causa más probable de los síntomas de esta mujer es:
A) Bocio tóxico multinodular.
B) Ingestión subrepticia de tiroxina.
C) Enfermedad de Graves.
D) Tiroiditis subaguda.
E) Estruma ovárico con tirotoxicosis.
Respuesta correcta B
Objetivo educacional: Interpretar los estudios de función tiroidea en el contexto de varias causas de tirotoxicosis.
El uso inapropiado de preparaciones de hormona tiroidea en los intentos de bajar de peso es una forma de auto abuso en los pacientes obesos. Antes que la U S Food and Drug Administration controlara estos agentes, existían varios tipos de píldoras que contenían cantidades excesivas de tiroxina (T4) o triiodotironina ( T3).
De acuerdo con los niveles plasmáticos elevados de T4 total, T4 libre y T3, el nivel muy bajo de hormona estimulante de la tiroides (TSH), el cuadro clínico con temblor, taquicardia, fibrilación auricular y reflejos vivos, quedan pocas dudas de que esta mujer de 43 años sufre una tirotoxicosis. No obstante, los principales indicios que indican que esta paciente no tiene una glándula tiroides hiperactiva incluyen bajo nivel plasmático de tiroglobulina, el nivel de T3, la captación de yodo radiactivo y la ausencia de bocio. Por lo tanto, la paciente tiene tirotoxicosis pero no hipertiroidismo. La tiroglobulina sérica estaría elevada en una paciente con tirotoxicosis debida a enfermedad de Graves, bocio multinodular tóxico, estruma ovárico o tiroiditis subaguda. Pero como no hay tiroglobulina en los medicamentos tiroideos, estas medicaciones tomadas en exceso producen tirotoxicosis con bajos niveles plasmáticos de tiroglobulina y todos los demás hallazgos clínicos y de laboratorio observados en esta paciente.
Bibliografía:
1) Sawin CT, Geller A, Wolf PA, Belanger A, Baker E, Bacharach P, et al. Low serum TSH concentrations as a risk factor for atrial fibrilation in older persons. N Eng J Med 1994 ; 331 1249-1252
2) Franklin JA. The management of hyperthyroidism. N Eng J Med 1994 330 1731-8
3) Singer PA, Cooper DS, Levy EG, Landenson PW, Braverman LE, Daniels G, et al. Treatment guidelines for patients with hyperthyroidism. JAMA 1995; 273 808
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
martes, 27 de enero de 2009
Imágenes de la sala









Impresiona presentar además lesiones compatibles con sarna para lo cual recibió tratamiento sistémico con ivermectina y tópico con permetrina.
1) Escabiosis
2)Dermatitis herpetiforme (enfermedad de Duhring)
3)Penfigoide bulloso.
4)Dermatosis linear por IgA.
5)Excoriaciones neuróticas.
6)Dermatosis acantolítica transitoria
Los invitamos a participar y aportar ideas
El paciente respondió satisfactoriamente al tratamiento antiparasitario sin la aparición de nuevas ampollas, por lo que inferimos que el diagnóstico es escabiosis.
La escabiosis no es en general tenida el cuenta en el diagnóstico diferencial de las enfermedades ampollares
lunes, 26 de enero de 2009
Mejor respuesta
El diagnóstico más probable es:
A) Cardiomiopatía hipertrófica.
B) Insuficiencia mitral.
C) Estenosis aórtica congénita.
D) Estenosis pulmonar congénita.
E) Defecto septal ventricular.
Respuesta correcta: E
Objetivo educacional: diagnóstico del defecto del tabique ventricular.
El curso asintomático y un soplo sistólico largo y fuerte en el borde esternal izquierdo presente desde la primera infancia es consistente con el diagnóstico de defecto septal ventricular pequeño tipo Roger. El pulso arterial normal y el electrocardiograma normal a pesar del soplo fuerte hacen el diagnóstico de cardiomiopatía hipertrófica y regurgitación mitral con este fuerte soplo, improbable. El soplo de la cardiomiopatía hipertrófica es más fuerte con la maniobra de Valsalva. La Rx de tórax no muestra agrandamiento cardíaco o hipertensión venosa pulmonar. La hipertensión pulmonar con un soplo sistólico fuerte está probablemente asociada con una onda A anormal en el pulso venoso yugular, hipertrofia ventricular derecha por examen físico o electrocardiograma y un componente pulmonar suave y retrasado del segundo ruido cardíaco. Un pulso arterial y electrocardiograma normales están improbablemente asociados con una estenosis aórtica congénita severa y el soplo de la estenosis aórtica irradia hacia el cuello y está asociado con un ruido de eyección aórtico así como también hipertrofia ventricular izquierda en el electrocardiograma. Un ecocardiograma transtorácico con Doppler e imágenes del flujo en color establecerán el diagnóstico. Está indicada la profilaxis de la endocarditis con ATB.
Bibliografía:
1) Ludomirsky A. Tani L, MurphyDJ, Huhta J C. Usefulness of color-flow Doppler in diagnosing and in diferentiating supracristal ventricular septal defect from right ventricular outflow tract obstruction. Am J CardiolHelmecke F de Souza A, Nanda N C, Villacosta I, Gatewood R Jr, Colvin E. Two dimensional and color-Doppler assessment of ventricular septal defect of congenital origin . Am J Cardiol
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
sábado, 24 de enero de 2009
Gasto incluido...
Un hombre de 48 años quien había recibido tres transplantes renales cadavéricos tuvo una historia de 10 días de edema indoloro de ambas piernas. No había tenido disnea de reposo pero tenía moderada disnea de esfuerzo de una semana de evolución
El edema puede ser de origen hidrostático, por fallo cardiaco o por otras causas, por hipooncosis debido a hipoalbuminemia; una trombosis venosa profunda bilateral sería muy inusual. La disnea de esfuerzo de la paciente puede ser causada por fallo cardiaco o sobrecarga de líquidos pero también puede indicar infección pulmonar. Él está inmunocomprometido, así que se necesita considerar un amplio espectro de diagnósticos diferenciales que incluye infecciones oportunistas así como enfermedad cardiaca. Debemos considerar la probabilidad de varias enfermedades en jóvenes receptores de transplantes. Estoy preocupado por la posibilidad de los efectos colaterales de su medicación y las posibles consecuencias de la inmunosupresión.
El paciente había aumentado 4 kg de peso en el mes anterior. Su TA era de 130/96 mmHg. El pulso de 100 por minuto. El examen de su cuello sugería que su presión venosa yugular estaba elevada. Tenía un ritmo cardiaco irregular pero no tenía soplos, frote o galope. Había un shunt de la diálisis en la muñeca izquierda que estaba trombosada y se palpaba un frémito en el shunt de diálisis mas arriba en el brazo izquierdo. No había organomegalia ni ascitis. El paciente tenía rales dispersos en tercio inferior en ambos campos pulmonares y un edema 3+ que dejaban fóvea en ambas piernas
Los rales en tórax, la alta presión yugular, y el edema con godet + sugieren insuficiencia cardiaca biventricular. También debe ser considerada la enfermedad pericárdica. Quisiera saber si tiene pulso paradójico y cual es la forma de la onda del pulso venoso (yugulograma). Probablemente tenga fibrilación auricular y fallo biventricular congestivo. Como es un paciente joven, la cardiopatía hipertensiva, la enfermedad valvular y la enfermedad cardiaca isquémica podrían ser menos probables que en pacientes con insuficiencia cardiaca de otras edades, y estoy pensando en cardiomiopatías causadas por alto gasto cardiaco como hipertiroidismo, anemia, beri beri, o fístula arteriovenosa.
La insuficiencia renal crónica siguió a un síndrome nefrótico en su primera infancia. Su más reciente transplante renal había sido llevado a a cabo 5 años antes, y había sido tratado con hemodiálisis entre transplantes. El tenía hipertensión arterial y una historia de tabaquismo de 15 pack-year, aunque no había fumado en los últimos 6 años. No tenía historia familiar ni personal de enfermedad cardiaca y nunca había tenido angina de pecho. Estaba tomando ciclosporina, prednisona, atenolol, y nifedipina.
El paciente no tenía dolor torácico, disnea paroxística nocturna ni ortopnea. Había disminuido su tolerancia al ejercicio, con dolor y cansancio en sus piernas. Debía orinar dos veces por noche y sentía los latidos cardiacos irregulares.
El paciente es un hipertenso y un antiguo fumador con una larga historia de síndrome nefrótico, o sea que puede tener enfermedad coronaria extensa aún a esta edad. La disnea paroxística nocturna y la ortopnea son sensibles marcadores de fallo cardiaco izquierdo, y su ausencia reduce significativamente la chance de padecerlo, a pesar de la presencia de otros hallazgos sugestivos, como disnea de esfuerzo, rales, presión venosa central alta y nocturna. Aunque la disnea paroxística nocturna y la ortopnea pueden estar ausentes en pacientes con fallo ventricular izquierdo, debemos considerar otras causas de fallo ventricular derecho con rales en el tórax, particularmente la enfermedad pericárdica.
El nivel de hemoglobina era de 12,4 g/dl; los electrolitos séricos eran normales. La concentración de creatinina sérica era de 2,3 mg/dl, con un nivel basal de 1,8 mg/dl. Otros tests mostraron: urea 59 mg/dl, albúmina 3,5 g/dl y colesterol total 125 mg/dl. El recuento de blancos, la coagulación, concentración de enzimas cardiacas, calcio, magnesio y fósforo eran todos normales. El análisis de orina no reveló proteínas, glóbulos blancos rojos ni cilindros. Una Rx de tórax mostró cardiomegalia, derrame pleural bilateral y congestión vascular pulmonar. Se le administró furosemida oral y se le indicó que regresara el día siguiente.
Su normal concentración de albúmina descarta edema hipo oncótico. Tampoco tiene fallo renal agudo. Su Rx de tórax sugiere fuertemente insuficiencia cardiaca izquierda. Parece que en este caso, la ausencia de ortopnea, disnea paroxística nocturna y disnea de reposo son resultados falsos negativos. El paciente tiene probablemente insuficiencia cardiaca biventricular. La causa no es demasiado clara. Sigo preocupado por la posibilidad de enfermedad pericárdica, y ordenaría un ecocardiograma para evaluar la función sistólica de ventrículo izquierdo y el pericardio. También llevaría a cabo estudios tiroideos
El edema disminuyó de 3+ a 2+ durante la noche. Un ECG mostró fibrilación auricular con una frecuencia de 129 latidos por minuto y cambios del ST-T inespecíficos. Un ecocardiograma mostró una fracción de eyección de 75%, sin anormalidades segmentarias del movimiento de pared, hipertrofia ventricular izquierda concéntrica, leve a moderada regurgitación tricuspídea, y aurícula derecha e izquierda moderadamente dilatadas. La presión sistólica estimada de la arteria pulmonar era de 33 mm Hg.
El ecocardiograma descarta disfunción sistólica ventricular izquierda. El paciente tiene hipertrofia ventricular izquierda consistente con la historia de hipertensión arterial. Parece tener enfermedad cardiovascular hipertensiva leve, con ventrículo izquierdo hiperdinámico, en combinación con fibrilación auricular. Este no es el curso que yo esperaría para disfunción diastólica. Yo estoy mas preocupado por la posibilidad de fallo cardiaco de alto gasto particularmente hipertiroidismo, dada su fibrilación auricular. Los cambios del ST-T, aunque inespecíficos en el contexto de hipertrofia ventricular izquierda, me hacen preocupar por isquemia cardiaca. Su frecuencia cardiaca no está controlada y yo recomendaría anticoagulación y probablemente cardioversión.
El paciente fue tratado con diuréticos y digoxina; el edema disminuyó. La interpretación fue fibrilación auricular con insuficiencia cardiaca congestiva debida a disfunción diastólica. Seis semanas más tarde, la paciente había perdido 6 kg de peso. Todavía tenía fibrilación auricular, pero su frecuencia ventricular era de 90 por minuto y tenía edema periférico de 1+. Continuó reportando disnea de esfuerzo. Su nivel de digoxina era de 0,5 ug/l, y su creatinina sérica era de 2,0 mg/dl
Estoy preocupado por el diagnóstico de disfunción diastólica. Yo interpreto el diagnóstico como episodios de fallo ventricular izquierdo transitorio relacionados a la alteración de la precarga. La combinación de severo fallo cardiaco biventricular, síntomas persistentes a pesar del control de la frecuencia cardiaca, y solo leve hipertrofia ventricular izquierda me hacen considerar improbable el diagnóstico de disfunción diastólica. Yo estoy más preocupado sobre la posibilidad de fallo cardiaco de alto gasto como el secundario a hipertiroidismo o fístula arteriovenosa. Otras posibilidades incluyen cardiomiopatía restrictiva o una enfermedad infiltrativa del corazón. Dado que el paciente todavía está sintomático consideraría la cardioversión después de un mes de anticoagulación.
En el estudio con cámara gama de stress con talio, el paciente debió interrumpir el esfuerzo en nivel metabólico 4 debido a disnea. No tuvo dolor precordial ni cambios en el ECG. Su saturación de oxígeno permaneció en 98% durante el estudio. Su frecuencia cardiaca máxima fue de 136 latidos por minuto. Las imágenes con talio revelaron un defecto fijo en la pared cardiaca inferolateral pero no mostró cambios reversibles. Los tests de función pulmonar fueron normales.
El test de stress con talio no muestra isquemia activa. Este test no es perfecto, pero nos permite afirmar que el paciente no tiene enfermedad coronaria lo suficientemente crítica que explique un fallo biventricular. Sus tests de función pulmonar normales descartan cor pulmonale. Todavía no me queda claro porque este joven paciente sin enfermedad coronaria significativa y con solo leve enfermedad hipertensiva tiene persistente insuficiencia cardiaca congestiva.
El paciente fue referido a un cirujano vascular debido a una masa pulsátil en su muñeca izquierda en el sitio del viejo shunt de diálisis. Al paciente le rozaba el puño de la camisa en esa zona y le producía inflamación de la piel por lo que quería que se la extirpen.
Cual es el diagnóstico?
El paciente parece tener un aneurisma o un seudodoaneurisma. Quizás una fístula masiva que cause un estado circulatorio hiperdinámico de alto gasto. Este diagnóstico podría explicar muchos de los hallazgos clínicos. La cirugía vascular nos ayudaría a determinar la naturaleza de la masa pulsátil.
El eco doppler de la región de la muñeca izquierda del paciente reveló un shunt trombosado y un aneurisma de 3 x 3 cm de la arteria radial en el sitio proximal a la anastomosis. En el brazo izquierdo un shunt braquiocefálico estaba ampliamente permeable con un flujo de 2,2 litros por minuto.
El tremendo flujo a través de la fístula explica la insuficiencia cardiaca de alto gasto. El aneurisma probablemente sea coincidente pero no tiene que ver con la insuficiencia cardiaca.
El cirujano vascular extirpó el aneurisma de la arteria radial y ligó la fístula braquiocefálica. Tres semanas mas tarde, el paciente estaba todavía con fibrilación auricular y tomando warfarina en preparación para cardioversión. Su disnea y edema periférico se habían resuelto.
Un diagnóstico de enfermedad cardiovascular hipertensiva con alto gasto cardiaco debido a flujo aumentado a través de la fístula braquiocefálica explica todos los hallazgos clínicos. La pista del diagnóstico fue la función sistólica normal y el inicio gradual de insuficiencia cardiaca biventricular en un hombre joven con enfermedad cardiaca hipertensiva leve; estos hallazgos hicieron que el diagnóstico de disfunción diastólica pareciera fuera improbable.
COMENTARIO
Este paciente tenía fallo cardiaco de alto gasto, aunque la hipertrofia ventricular y la fibrilación auricular también contribuían a su IC. Debido a que la IC de alto gasto y la IC de bajo gasto tienen respuestas neurohormonales similares, (2) diferenciarlas puede ser dificultoso. Las condiciones que causan IC de alto gasto incluyen: anemia severa, hipertiroidismo, fístula arteriovenosa, déficit de tiamina (beri-beri), enfermedad de Paget de los huesos, severa enfermedad hepática, y mieloma múltiple. (3) Este paciente no tenía alguna de las características de los estados de alto gasto (amplia onda del pulso, manos y pies calientes, y soplos pulmonares), (4) pero su respuesta a la ligadura de la fístula confirmó el diagnóstico. Aunque muchos pacientes con enfermedad renal terminal tienen shunts quirúrgicos para ser hemodializados, no es frecuente encontrar IC de alto gasto en estos pacientes. Para que un shunt quirúrgico produzca IC de alto gasto se requiere que dicho shunt tenga un alto flujo, en promedio de 1,5 litros por minuto, y al menos un factor contribuyente como enfermedad coronaria o enfermedad cardiaca hipertensiva. (5)
El medico que discutió el caso comenzó con un amplio diagnóstico diferencial basado en los síntomas de presentación y condiciones predisponentes. La presencia de presión venosa yugular, rales, en el examen del tórax, y edema con godet + es altamente predictivo (90%) de aumento de las presiones de llenado ventriculares izquierdas (6) y esto lo llevó a diagnosticar IC. Sin embargo, evitó el “cierre prematuro” (7) de su hipótesis y la sometió a confrontación con una información nueva, tal como la ausencia de dos síntomas clásicos: ortopnea y disnea paroxística nocturna. Después que la Rx de tórax confirmó el diagnóstico de IC, continuó buscando una causa de base. El ecocardiograma y los resultados del test de stress con talio disminuyeron la probabilidad de miocardiopatía, valvulopatía, enfermedad pericárdica, y enfermedad isquémica. Cuando advirtió que el curso clínico, tampoco encajaba con un modelo de disfunción diastólica, recién él consideró la posibilidad de IC de alto gasto y le dio el valor de hipótesis más probable.
Una cosa interesante es el valor que este médico le adjudicó a la ortopnea y a la disnea paroxística nocturna como elementos de alta sensibilidad para IC, pero, es esto así? Un estudio en el que se utilizó al interrogatorio y el examen físico como “golds standards” para diagnóstico de IC encontró que la sensibilidad de la ortopnea y la disnea paroxística nocturna fueron de 68% y 52% respectivamente. (8) Debido a que la ortopnea y la disnea paroxística nocturna están incorporadas al diagnóstico clínico, se suele sobreestimar su verdadera sensibilidad. (9) Cuando la presión final diastólica de ventrículo izquierdo fue utilizada para diagnóstico de IC en vez de la historia clínica, la sensibilidad fue aún menor: 21% para ortopnea y 33% para disnea paroxística nocturna, y en ausencia de estos hallazgos los respectivos likelihoods ratios para IC fueron de 0,98 y 0,88. (10)
Aunque la carencia de criterios gold-standard para IC hace a la verdadera sensibilidad y especificidad de estos síntomas desconocida, la ausencia de ortopnea o disnea paroxística nocturna parece disminuir el odds (chance) de IC solo mínimamente.
El diagnóstico de IC puede ser “enigmático y requerir la destreza del internista”, (11) aún así es a menudo el punto de comienzo de una evaluación diagnóstica y no un diagnóstico en si mismo. Los clínicos han internalizado en estos últimos años la importante distinción entre IC con deterioro de la función sistólica y con función sistólica preservada. Los procesos patofisiológicos (12,13,14) y pronósticos (15,16,17) difieren. Algunas drogas para tratar la disfunción sistólica, tales como digoxina, pueden empeorar la disfunción diastólica, y los agentes beneficiosos para tratar la disfunción diastólica como los antagonistas cálcicos pueden deteriorar la disfunción sistólica. (4,12,13,17,18) Como resultado de esto, muchos clínicos consideran esencial medir la función sistólica ventricular izquierda en pacientes recientemente diagnosticados de insuficiencia cardiaca. (4,13,17,18,19)
El modelo mental de disfunción diastólica del médico que discutió el caso parece corresponder al síndrome del “corazón pequeño y rígido” (20) Las consideraciones patofisiológicas sugieren que la compliance ventricular izquierda asociada a la disfunción diastólica debe producir síntomas intermitentes, transitorios, asociados con cambios en la precarga o en la frecuencia cardiaca como sugirió el médico. (12,17) Los estudios clínicos, sin embargo, han encontrado que la historia clínica no es confiable para distinguir entre disfunción sistólica y diastólica. La insuficiencia cardiaca diastólica está asociada más a menudo con síntomas aislados del corazón izquierdo, (13,21) un tamaño normal del corazón, (13,18,22) y galope por cuarto ruido sin galope por tercer ruido, (13,18,23) pero estos hallazgos no han sido constantes en todos los estudios. Una reciente revisión sistemática encontró que la presencia de hipertensión arterial fue el hallazgo de mayor ayuda en diferenciar la IC diastólica de la IC sistólica. (6) Sin embargo, aún este hallazgo con un likelihood ratio para disfunción diastólica de 1,8 tiene solo un pequeño efecto en el odds (riesgo, chance) de que la disfunción diastólica esté presente. (6) Un tamaño normal del corazón en la Rx de tórax es altamente sugestivo de disfunción diastólica, pero más de 75% de los pacientes con disfunción diastólica tienen hipertrofia ventricular izquierda y evidencias radiográficas de cardiomegalia. (6,22) Diferenciar confiablemente disfunción diastólica de disfunción sistólica requiere medidas objetivas de la función ventricular izquierda, con imágenes de cámara gama, ecocardiograma , o ventrículograma angiográfico. (4,13,17,18,19)
La IC con función sistólica normal no siempre es debida a disfunción diastólica primaria. Dos hallazgos de este caso son inusuales respecto a la disfunción diastólica primaria. Primero, el paciente tenía solo 48 años de edad. La edad está asociada con el aumento de la rigidez ventricular, y los pacientes más añosos son más susceptibles a tener disfunción diastólica. (12) Segundo, el paciente tiene solo leve hipertrofia ventricular izquierda en el ecocardiograma. La probabilidad que factores coexistentes contribuyan a la IC es mayor en pacientes con menor grado de hipertrofia. (24) Condiciones que recuerdan la disfunción diastólica primaria incluyen estados de alto gasto cardiaco, corazón pulmonar, enfermedad valvular, enfermedad pericárdica, sobrecarga iatrogénica de líquidos, cardiomiopatía restrictiva e isquemia intermitente. (4,6,8,12,13,18) Muchas de estas posibilidades diagnósticas pueden ser evaluadas por ecocardiografía durante la medición de la función sistólica . La isquemia intermitente, sin embargo, puede permanecer siendo una consideración importante, como lo fue en este caso. Varios autores han recomendado testear isquemia en todos los pacientes con presunta IC diastólica, a menos que otra causa sea claramente aparente. (4,12,18,19)
La decisión de testear isquemia miocárdica dependerá de la probabilidad de padecer enfermedad coronaria antes de realizar el test y del umbral de sospecha. (25) El médico que tuvo a cargo la discusión del caso se enfrentó con la probabilidad de pretest de enfermedad coronaria. Él inicialmente consideró bajo el riesgo de isquemia, pero posteriormente aumentó su estimación a la luz de su insuficiencia renal crónica, dislipemia, hábito tabáquico e HTA, aún con sus "jóvenes 48 años". En este caso nosotros necesitamos saber la probabilidad de enfermedad arterial coronaria en un paciente con insuficiencia cardiaca, función sistólica ventricular izquierda normal, y sin dolor torácico o evidencias clínicas de enfermedad arterial coronaria. La mayoría de los estudios de prevalencia de enfermedad arterial coronaria no son relevantes, debido a que los sujetos tienen dolor torácico o los estudios usaron una definición clínica de enfermedad arterial coronaria. En un estudio, sin embargo, pacientes con insuficiencia cardiaca diastólica, sin angina de pecho o enfermedad coronaria conocida, fueron testeados buscando enfermedad arterial coronaria; 54% de los pacientes tenían defectos de perfusión reversibles en el estudio de perfusión con talio, y 38% tenían enfermedad coronaria en la angiografía. (24) Así, podemos estimar que la probabilidad de pretest de enfermedad coronaria en el paciente de la discusión es intermedia, de aproximadamente 0,40. Los tests no invasivos son de gran ayuda en pacientes con probabilidad intermedia de padecer enfermedad coronaria antes de realizar el test. (26)
El paciente se sometió a un test de stress (esfuerzo) con talio en SPECT. Teniendo a la angiografía coronaria como “gold standard”, el SPECT con talio tiene una sensibilidad de 88% y una especificidad de 77%; el likelihood ratio es de 4.0 para un test positivo y de 0,15 para un test negativo (27) (el likelihood ratio es desarrollado al final de este caso clínico). Así, con una probabilidad de pretest de 0,40, el scan con talio negativo disminuyó la probabilidad de enfermedad arterial coronaria a menos de 0,09, y el médico que discutió el caso consideró a la isquemia como improbable. En contraste, un resultado positivo en la cámara gama con talio hubiera aumentado la probabilidad de enfermedad coronaria a casi 0,75. La precisión diagnóstica del electrocardiograma de esfuerzo es casi tan bueno como el SPECT con talio cuando el resultado es positivo (likelihood ratio para un test positivo de 3.0), pero es mucho menor cuando el resultado es negativo (likelihood ratio, 0,40). (27) El resultado negativo del electrocardiograma de esfuerzo hubiera disminuido la probabilidad de padecer enfermedad coronaria de este paciente a 0,20. Así, aunque mucho menos costoso que el SPECT con talio, el electrocardiograma de esfuerzo no habría sido útil en este contexto. Por otro lado, la precisión diagnóstica del eco stress con dobutamina es igual al SPECT con talio, con likelihood ratio para un test positivo y uno negativo de 4,5 y 0,15, respectivamente. A la mitad del costo del SPECT con talio, el eco stress con dobutamina puede representar el test más costo efectivo en este contexto. (26)
Un buen diagnóstico diferencial requiere tanto un conocimiento patofisiológico de las causas potenciales de un problema, como una comprensión del efecto de una nueva información en la probabilidad de cada causa potencial. La enfermedad cardiaca hipertensiva y la fibrilación auricular pueden ser suficientes para causar fallo cardiaco diastólico, (14) pero aceptando este diagnóstico como definitivo se hubiera cometido un error en este caso. Este paciente, relativamente joven, su leve hipertrofia ventricular izquierda, y la ausencia de mejoría de sus síntomas con una diuresis adecuada y la taquicardia constante a pesar del tratamiento, son importantes factores que mantienen la mente abierta del clínico a posibilidades diagnósticas adicionales. El diagnóstico de insuficiencia cardiaca de alto gasto se hizo notable cuando su aneurisma de la arteria radial hizo que llamara la atención una gran fístula arteriovenosa más proximal. Un approach sistemático a la naturaleza multifactorial del fallo cardiaco permitió al médico que analizó el caso incluir al fallo cardiaco de alto gasto en la larga lista de diagnósticos diferenciales.
Que es likelihood ratio?
Combinando el likelihood ratio con información acerca de:
1) la prevalencia de la enfermedad
2) las características del pool de pacientes
3) información acerca de este paciente en particular
Para determinar el odds post test de la enfermedad
Si uno quiere cuantificar el efecto de un test diagnóstico, primero debemos proveerse información acerca del paciente. Se necesita especificar el odds de pre-test, es decir, la probabilidad de que el paciente tenga una determinada enfermedad antes de realizarse el test en cuestión. El odds de pretest está relacionado a la prevalencia de la enfermedad, aunque esto se puede ajustar hacia arriba o hacia abajo dependiendo de las características del pool de pacientes al que pertenece mi paciente, y a las características individuales de mi paciente.
Parece mas fácil expresarlo en probabilidad de tener la enfermedad en vez de en odds, y si es así, hay fórmulas simples que transforman probabilidad en odds. También puede haber escasa certeza acerca del odds de pre test. Y en este caso, uno puede adjudicar un valor teórico basado en el criterio médico. Esto suele verse por ejemplo, en enfermedades de escasa prevalencia en las que no se conocen valores reales de incidencia y prevalencia en la población.
Se puede resumir la información acerca del test diagnóstico en si mismo usando una medida llamada likelihood ratio. Likelihood ratio combina información acerca de la sensibilidad y la especificidad. Nos dice cuanto cambia un test positivo o negativo la probabilidad de padecer la enfermedad.
El likelihood ratio de un test + (LR+) es la sensibilidad dividido 1- especificidad
Sensibilidad
LR (+)= ______________________
1- Especificidad
El likelihood ratio negativo de un test (LR-) es 1 – sensibilidad, dividido por la especificidad
1-Sensibilidad
LR (-)= _________________
Especificidad
Una vez que uno ha especificado el odds de pre-test, entonces se multiplica por el likelihood ratio. Esto nos da el odds de post-test
Odds post= Odds pre x Likelihood ratio
El odds de post-test representa la chance de nuestro paciente tenga la enfermedad. Incorpora información acerca de la prevalencia, el pool de pacientes, y los factores de riesgo del paciente (odds de pre-test) e información acerca del test diagnóstico en si mismo (el likelihood ratio)
Ejemplo:
Un test precoz para desarrollo de displasia de cadera. El test tiene una sensibilidad de 92% y una especificidad de 86% en niños. El likelihood ratio para un resultado positivo de este test es 0,92/(1-0,86) = 6,6 para niños. El likelihood ratio para un test negativo de este test es (1-0,92)/ 0,86 = 0,09 (que es aproximadamente 1/11)
Supongamos que uno de nuestros pacientes es un niño sin factores de riesgo especial. El test diagnóstico es positivo. Que podemos decir entonces de las chances que tiene nuestro paciente de desarrollar displasia de cadera? La prevalencia de la enfermedad es de 1,5% en niños. Esto corresponde a un odds de 1 en 66.
Multiplicando el odds por el likelihood ratio: 6,6 x 66 o dicho de otra 1 en 10. Este 1 e 10 es el odds de post-test de tener la enfermedad que corresponde a una probabilidad de 9%.
Suponiendo que uno obtiene un resultado negativo pero en un niño que tiene antecedentes familiares de displasia de cadera. Supongamos que esa historia familiar le aumenta la chance de padecer la enfermedad a una probabilidad de pre-test de 25%. Cuan probable es la displasia de cadera, teniendo en cuenta la historia familiar y un resultado del test negativo? Una probabilidad de 25% corresponde a un odds de 1 e 3. El likelihood ratio para un resultado negativo es 0,09 o 1/11. Por lo tanto el odds de post-test sería más o menos de 1 en 33, lo que corresponde a una probabilidad de 3%.
Nos damos cuenta entonces que un test negativo parece cambiar más las cosas que un test positivo. Primero, un test positivo multiplica el odds de pre-test por un factor de solo 7, mientras que un test negativo divide el odds de pre-test por 11. Esto significa que el test sirve más para descartar una condición que para confirmarla.
Segundo, el impacto negativo de un test es usualmente mayor cuando las probabilidades de padecer una enfermedad son intermedias. Si una condición es o muy rara o muy común, solo un test muy preciso cambiará mucho las cosas. Pero si las probabilidades son intermedias (por ejemplo entre 20% y 80%) cambiaremos mucho en base a resultados de tests moderadamente precisos.
Resumen: El likelihood ratio, que combina información de sensibilidad y especificidad, da una indicación de cuanto cambia el odds de la enfermedad un test positivo o negativo. Uno necesita saber el odds de pre-test, que incorpora información acerca de la prevalencia de la enfermedad, características de nuestro pool de pacientes, e información específica acerca de este paciente. Después de eso uno multiplica el odds de pre-test por el likelihood ratio para así obtener el odds de post-test.
(This webpage was written by Steve Simon on 2005-08-18, edited by Steve Simon).
Source Information
From the Veterans Affairs Medical Center, White River Junction, Vt. (J.D.L.), and the Department of Medicine, Dartmouth–Hitchcock Medical Center, Lebanon, N.H. (J.D.L., H.C.S.).
Address reprint requests to Dr. Lurie at Outcomes Group (111B), Veterans Affairs Medical Center, White River Junction, VT 05009.
Referencias
Braunwald E, Grossman W. Clinical aspects of heart failure. In: Braunwald E, ed. Heart disease: a textbook of cardiovascular medicine. 4th ed. Vol. 1. Philadelphia: W.B. Saunders, 1992:444-63.
Schrier RW. Pathogenesis of sodium and water retention in high-output and low-output cardiac failure, nephrotic syndrome, cirrhosis, and pregnancy. N Engl J Med 1988;319:1065-1072. [Erratum, N Engl J Med 1989;320:676.][Medline]
McBride W, Jackman JD Jr, Gammon RS, Willerson JT. High-output cardiac failure in patients with multiple myeloma. N Engl J Med 1988;319:1651-1653.[Medline]
Vasan RS, Benjamin EJ, Levy D. Congestive heart failure with normal left ventricular systolic function: clinical approaches to the diagnosis and treatment of diastolic heart failure. Arch Intern Med 1996;156:146-157.[Abstract]
Anderson CB, Codd JR, Graff RA, Groce MA, Harter HR, Newton WT. Cardiac failure and upper extremity arteriovenous dialysis fistulas: case reports and a review of the literature. Arch Intern Med 1976;136:292-297.[Abstract]
Badgett RG, Lucey CR, Mulrow CD. Can the clinical examination diagnose left-sided heart failure in adults? JAMA 1997;277:1712-1719. [Abstract/Full Text]
Kassirer JP, Kopelman RI. Learning clinical reasoning. Baltimore: Williams & Wilkins, 1991.
Echeverria HH, Bilsker MS, Myerburg RJ, Kessler KM. Congestive heart failure: echocardiographic insights. Am J Med 1983;75:750-755.[Medline]
Sox HC Jr, Blatt MA, Higgins MC, Marton KI. Medical decision making. Boston: Butterworths, 1988.
Harlan WR, Oberman A, Grimm R, Rosati RA. Chronic congestive heart failure in coronary artery disease: clinical criteria. Ann Intern Med 1977;86:133-138.[Medline]
Poole-Wilson PA. Prediction of heart failure -- an art aided by technology. N Engl J Med 1997;336:1381-1382. [Full Text]
Bonow RO, Udelson JE. Left ventricular diastolic dysfunction as a cause of congestive heart failure: mechanisms and management. Ann Intern Med 1992;117:502-510.[Medline]
Kessler KM. Heart failure with normal systolic function: update of prevalence, differential diagnosis, prognosis, and therapy. Arch Intern Med 1988;148:2109-2111.[CrossRef][Medline]
Grossman W. Diastolic dysfunction in congestive heart failure. N Engl J Med 1991;325:1557-1564.[Medline]
Brogan WC III, Hillis LD, Flores ED, Lange RA. The natural history of isolated left ventricular diastolic dysfunction. Am J Med 1992;92:627-630.[Medline]
Cohn JN, Johnson G. Heart Failure with Normal Ejection Fraction: the V-HeFT Study. Circulation 1990;81:Suppl III:III-48.
Gaasch WH. Diagnosis and treatment of heart failure based on left ventricular systolic or diastolic dysfunction. JAMA 1994;271:1276-1280.[Abstract]
Goldsmith SR, Dick C. Differentiating systolic from diastolic heart failure: pathophysiologic and therapeutic considerations. Am J Med 1993;95:645-655.[Medline]
Guidelines for the evaluation and management of heart failure: report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee on Evaluation and Management of Heart Failure). Circulation 1995;92:2764-2784. [Full Text]
Dodek A, Kassebaum DG, Bristow JD. Pulmonary edema without cardiomegaly: ischemic cardiomyopathy and the small stiff heart. Am Heart J 1973;85:281-284.[Medline]
Ghali JK, Kadakia S, Cooper RS, Liao YL. Bedside diagnosis of preserved versus impaired left ventricular systolic function in heart failure. Am J Cardiol 1991;67:1002-1006.[Medline]
McDermott MM, Feinglass J, Sy J, Gheorghiade M. Hospitalized congestive heart failure patients with preserved versus abnormal left ventricular systolic function: clinical characteristics and drug therapy. Am J Med 1995;99:629-635.[CrossRef][Medline]
Dougherty AH, Naccarelli GV, Gray EL, Hicks CH, Goldstein RA. Congestive heart failure with normal systolic function. Am J Cardiol 1984;54:778-782.[Medline]
Iriarte M, Murga N, Sagastagoitia D, et al. Congestive heart failure from left ventricular diastolic dysfunction in systemic hypertension. Am J Cardiol 1993;71:308-312.[Medline]
Pauker SG, Kassirer JP. The threshold approach to clinical decision making. N Engl J Med 1980;302:1109-1117.[Abstract]
Sox HC Jr. Noninvasive assessment of suspected coronary artery disease. In: Talley JD, Mauldin PD, Becker ER, eds. Cost effective diagnosis and treatment of coronary artery disease. Baltimore: Williams & Wilkins, 1997:39-53.
Solomon NA, Garber AM. Positron emission tomography myocardial perfusion imaging for the detection of coronary artery disease. TEC Assess 1995;10(21):11.
miércoles, 21 de enero de 2009
Mejor respuesta.
Cual es el siguiente estudio de laboratorio que debe ser realizado?
A) Triiodotironina (T3) por radioinmunoensayo.
B) Sulfato de dehidroepiandrosterona en plasma.
C) Deoxipiridinolina y piridinolina en orina.
D) Testosterona plasmática
E) Metabolismo de la vitamina D
Respuesta correcta: D
Objetivo educacional: reconocer las causas secundarias de osteoporosis en los varones y seleccionar el test diagnóstico apropiado.
La osteoporosis no se encuentra en los varones con la misma frecuencia que en las mujeres. Esto se debe a una mayor masa ósea pico alcanzada en la edad adulta y la falta de un análogo de la menopausia, con su relativamente abrupta pérdida de esteroides gonadales circulantes. Cuando la osteoporosis se produce en los varones, tal como este hombre de 53 años de edad, las causas secundarias definibles son relativamente comunes. Estas incluyen el abuso de alcohol, las enfermedades hepáticas, la malabsorción, el síndrome de Cushing, el uso de corticoides exógenos, el hipertiroidismo y el hipogonadismo. El nivel plasmático de testosterona es esencial en estos pacientes, especialmente si existen signos o síntomas de deficiencia androgénica. No obstante, a menudo los pacientes no aprecian o no refieren los frecuentemente sutiles síntomas de hipogonadismo. De manera similar, los signos clínicos pueden ser poco definidos. Sin embargo, si se descubren niveles plasmáticos bajos de andrógenos, la masa ósea puede ser estabilizada o incrementada corrigiendo la anormalidad subyacente, usualmente mediante terapia de reemplazo.
El hipertiroidismo también puede llevar a una masa ósea reducida en los varones, aunque es poco probable que la concentración de T3 total está elevada en pacientes con niveles de TSH normales.
El papel de los andrógenos suprarrenales en el mantenimiento de la masa ósea es poco claro, aunque probablemente no desempeñen un papel importante en los varones, dado los efectos androgénicos mayores de los esteroides sexuales proveniente de las gónadas.
Los marcadores urinarios de resorción ósea, tal como la piridinolina y la deoxipiridinolina (a veces denominados como polímeros del colágeno) pueden ser útiles en la evaluación de la osteoporosis , particularmente para determinar el grado de recambio óseo a lo largo del tratamiento y para el monitoreo de los efectos de la terapia. No obstante no son marcadores específicos, y habitualmente no ayudan al clínico a determinar la causa exacta de la pérdida ósea. Si se encontrara que este paciente sufre un hipogonadismo, probablemente estos valores serían normales o elevados, debido a que la falta de esteroides sexuales se asocia con un incremento de la actividad osteoclástica.
En este paciente no hay características clínicas de osteomalacia, por lo tanto la medición de la vitamina D no sería útil.
Bibliografía
1) Adachi JS. Corticosteroid-induced osteoporosis. American Journal Sci; 313: 41-9
2) Kelepouris N, Harper KD, Gannon F, Kaplan FS, Haddad JG. Severe osteoporosis in men. Ann Intern Med 1995
3) Seeman E. The dilemma of osteoporosis in men. Am J Med 1995
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
lunes, 19 de enero de 2009
Mujer de 30 años con fiebre y rash. Síndrome de Waterhouse-Friderichsen
 cias con malestar general, mialgias generalizadas y rash que se diseminó a toda la superficie corporal. Su, novio que la acompañó a la guardia dijo que los síntomas habían comenzado el día anterior y que mejoraron con ibuprofen. Dijo además que ella había tenido vómitos y que presentó un episodio de confusión durante la noche. Luego había comenzado una cefalea de moderada intensidad difusa que se irradiaba a cuello y empeoraba con los movimientos. No tenía fotofobia, mareos ni convulsiones.
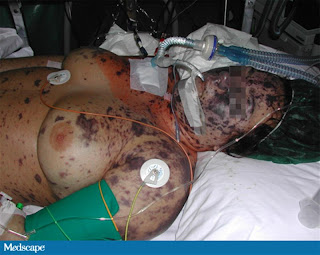
cias con malestar general, mialgias generalizadas y rash que se diseminó a toda la superficie corporal. Su, novio que la acompañó a la guardia dijo que los síntomas habían comenzado el día anterior y que mejoraron con ibuprofen. Dijo además que ella había tenido vómitos y que presentó un episodio de confusión durante la noche. Luego había comenzado una cefalea de moderada intensidad difusa que se irradiaba a cuello y empeoraba con los movimientos. No tenía fotofobia, mareos ni convulsiones.En el examen físico estaba somnolienta y con un malestar general. La temperatura oral era de 38,3 ºC. Estaba taquicárdica e hipotensa, con una frecuencia cardíaca de 120 por minuto y una TA de 80/60 mmHg. La saturación de oxígeno era normal. Hacía gestos de dolor ante la movilización de sus articulaciones particularmente con los movimientos del cuello. Las pupilas medían 3 mm y eran iguales y reactivas. Su examen neurológico era normal excepto por su estado de conciencia somnoliento. Había un rash purp
 úrico no doloroso en miembros, tronco y cara (figuras 1 y 2). Resto de examen físico normal
úrico no doloroso en miembros, tronco y cara (figuras 1 y 2). Resto de examen físico normalLaboratorio: Glóbulos blancos 17,600/mm3 Hb 13,6 g/dl y plaquetas 54000/mm3. Creatinina 3,3 mg/dl y urea 57 mg/dl. Los electrolitos eran normales. La mioglobina y la CPK estaban elevadas a 332 ug/L y 149 U/L respectivamente. El RIN era de 2,14. El dímero D estaba marcadamente elevado a >10 ug/ml (10 mg/L). Test de embarazo negativo. Se enviaron cultivos al laboratorio.
Cual es el diagnóstico?
N meningitidis se disemina a través de la inhalación de secreciones respiratorias transmitidas por un portador. El inicio de los síntomas ocurre aproximadamente 3 a 4 días después de la inoculación. El paciente típicamente comienza a tener síntomas de enfermedad respiratoria, seguida de fiebre, cefalea y vómitos; esto rápidamente progresa a cambios en el estado mental (tal como le
 targia y confusión).
targia y confusión).La infección meníngea probablemente resulte de diseminación hematógena, ya que N meningitidis puede ser aislada de hemocultivos en 75% de los pacientes. La sepsis meningocóccica con compromiso multisistémico, sin embargo, ocurre en solo 1/5 de los casos de meningitis causada por N meningitidis. La tasa de mortalidad de la sepsis meningocóccica es muy alta; mayorque la de la meningitis aislada. El síndrome de Waterhouse-Friderichsen es una de las más severas complicaciones de la infección meningocóccica. Aunque se caracteriza por la disfunción multiorgánica en presencia de infección meningocóccica, el síndrome es más típicamente definido por hemorragia en glándulas suprarrenales. (2,3,4)
Un rash purpúrico típico puede ser visto como resultado de septicemia. Esto usualmente aparece primero en tronco y extremidades y subsecuentemente se disemina por toda la superficie corporal. El desarrollo de púrpura fulminans (PF), una condición hemorragípara que pone en riesgo la vida, caracterizada por coagulación intravascular diseminada (CID), y púrpura, indican mal pronóstico. Aunque la presencia de PF es clásica de la infección meningocóccica, otras múltiples causas pueden ser responsables del cuadro y deben ser consideradas. Tres categorías de PF son reconocidas: PF infecciosa aguda, PF idiopática, y PF por anormalidades en el sistema de coagulación. Ocasionalmente, la infección meningocóccica causa solo enfermedad focal, tal como conjuntivitis, artritis séptica, uretritis, pericarditis purulenta, o infección del tracto respiratorio (por ej neumonía, epiglotitis y otitis media). (2)
El diagnóstico de síndrome de Waterhouse-Friderichsen (o de sepsis meningocóccica en general) debe ser hecho tempranemente y debe estar basado en los hallazgos clínicos de fiebre, rash purpúrico, alteración del estado mental, signos meníngeos, hipotensión y shock séptico. Los tests específicos deben ser usados para confirmar el diagnóstico y para guiar el tratamiento subsecuente, pero no deben retrasar la iniciación de la terapia. Un esfuerzo debe hacerse para obtener cultivos antes de comenzar a administrar antibióticos al paciente. Los resultados típicamente no están disponibles hasta después de 12 a 24 horas; sin embargo, pueden guiar la terapia cuando son recibidos. Una punción lumbar con análisis del líquido cefalorraquídeo (LCR) debe incluir recuento celular diferencial, cultivos, tinción de Gram y concentración de proteínas y glucosa. La presencia de meningitis es identificada por leucocitosis con predominio polimorfonuclear, una concentra
 ción elevada de proteínas y una baja concentración de glucosa. La tinción de Gram es a menudo negativa en las meningitis. Los cultivos pueden ser obtenidos del líquido sinovial, pleural o pericárdico si existieran. Hay otros métodos además de los hemocultivos para identificar al meningococo, tales como la detección de antígenos meningocóccicos de líquidos biológicos. Este método es rápido y puede proveer una identificación exacta del serogrupo, pero comúnmente produce resultados falsos negativos. Una reacción en cadena de polimerasa (PCR) puede también identificar serogrupos específicos y no requiere la presencia de organismos vivos. (4)
ción elevada de proteínas y una baja concentración de glucosa. La tinción de Gram es a menudo negativa en las meningitis. Los cultivos pueden ser obtenidos del líquido sinovial, pleural o pericárdico si existieran. Hay otros métodos además de los hemocultivos para identificar al meningococo, tales como la detección de antígenos meningocóccicos de líquidos biológicos. Este método es rápido y puede proveer una identificación exacta del serogrupo, pero comúnmente produce resultados falsos negativos. Una reacción en cadena de polimerasa (PCR) puede también identificar serogrupos específicos y no requiere la presencia de organismos vivos. (4)Sin tratamiento rápido, la tasa de mortalidad del síndrome de Waterhouse-Friderichsen es casi 100%. Aún con un rápido y óptimo tratamiento, aproximadamente 40% de los pacientes con sepsis meningocóccica no sobreviven. Cuando la CID está presente, la mortalidad es tan alta como 90%. La mortalidad global de la enfermedad menincocóccica es 10 a 20, los sobrevivientes tienen el mismo porcentaje de secuelas neurológicas (discapacidad neurológica, pérdidads de un miembro y trastornos de la audición). (4,5)
Lo más importante desde el punto de vista terapéutico es la administración temprane de antibióticos. Los antibióticos deben ser administrados empíricamente cada vez que haya aún una mínima sospecha de infección meningocóccica, debido a que la dilación en comenzar la terapia, expone al paciente al riesgo de enfermedad severa, discapacidad permanente, o muerte. Los agentes antimicrobianos comunes son activos contra especies de Neisseria. La penicilina G es usualmente la terapia antibiótica de primera línea, y tiene una baja tasa de prevalencia de resistencia. En áreas donde la resistencia es común, como en el Reino Unido, o España, las cefalosporinas de 3º generación, pueden ser utilizadas en reemplazo de la penicilina. El tratamiento inicial de un régimen de amplio espectro es recomendado es recomendado en cualquier paciente séptico, y después de recibir el resultado de los cultivos el espectro puede ajustarse a los resultados de los mismos. La terapia inicial debe también estar dirigida a el manejo agresivo de fluidos para mantener una adecuada tensión arterial. La administración de corticosteroides es controversial, pero está típicamente recomendado en casos con sepsis y meningitis. El debridamiento de la piel y el tejido subcutáneo, con subsecuente injerto y o amputación de miembros puede ser necesaria si la septicemia resulta en ua hipoperfusión periférica con necrosis de piel y necrosis ósea. En casos de meningococcemia fulminante, los pacientes deben ser inmediatamente transferidos a una unidad de cuidados intensivos, para una terapia más agresiva, sostén hemodinámica con vasopresores, y monitoreo hemodinámica. La proteína C activada puede ser útil en un número muy limitado de pacientes. El tratamiento de la CID incluye la administración de plasma fresco congelado. Tratamientos adicionales actualmente bajo investigación incluyen anticuerpos monoclonales dirigidos a los mediadores inflamatorios, tales como endotoxinas, factor de necrosis tumoral (TNF), interleukinas y gama-interferón. (4,5)
Todas las personas que han estado en contacto cercano con el paciente con infección meningocóccica están en riesgo elevado de contraer la enfermedad. La diseminación del meningococo ocurre vía secreciones respiratorias, y es fácilmente transmitidos a los contactos cercanos. Por esta razón, todos los miembros de la familia convivientes, compañeros de clse, staff médico, o cualquier otra persona recientemente en contacto cercano con el paciente debe ser considerado en riesgo de contraer la enfermedad. La probabilidad de transmisión varía con la duración y la cercanía de la exposición; es mayor durante los primeros días siguiendo al inicio de la enfermedad. El riesgo de transmisión es mayor con acciones que resultan en una exposición directa a las secreciones de las mucosas, incluyendo besar, respiración boca a boca, compartir alimentos, lentes, beber del pico de la misma botella, o compartir cigarrillos. Las personas que han compartido más de 8 horas en proximidad del paciente infectado, o quienes han tenido contacto con las secreciones del paciente dentro de la semana anterior de los síntomas de comienzo deben recibir tratamiento profiláctico. La quimioprofilaxis debe ser administrada tan pronto como sea posible, ya que la eficacia de la profilaxis es muy baja si los antibióticos no se comienzan dentro de 10 a 14 días después de la exposición. Los cultivos de los tejidos orofaríngeos o nasofaríngeos no son útiles para determinar si los antibióticos son necesarios, y esperar los resultados de esos exámenes pueden causar una inapropiada dilación. En la administración del trat
 amiento profiláctico. Rifampicina, ciprofloxacina, o ceftriaxona son todas elecciones efectivas. La duración de la quimioprofilaxis debe ser de 1 a 2 díuas, dependiendo del antibiótico usado. Ciprofloxacina y ceftriaxona requieren una única dosis de tratamiento, y la rifampicina puede ser dada dos veces por día durante 48 horas, es decir cuatro dosis. (1,3,5)
amiento profiláctico. Rifampicina, ciprofloxacina, o ceftriaxona son todas elecciones efectivas. La duración de la quimioprofilaxis debe ser de 1 a 2 díuas, dependiendo del antibiótico usado. Ciprofloxacina y ceftriaxona requieren una única dosis de tratamiento, y la rifampicina puede ser dada dos veces por día durante 48 horas, es decir cuatro dosis. (1,3,5)Una vacuna está disponible para controlar los brotes de N meningitides. La vacuna polisacárida cuadrivalente es protectora contra todos los serogrupos, excepto el B, y su administración es recomendada en presencia de al menos 3 casos durante 3 meses o menos, o cuando 10 casos ocurren por 100.000 personas en una gran comunidad. La vacunación de rutinano es recomendada y no es costo-efectiva. (3,5)
La paciente del caso fue admitida a UTI después de la administración temprana de ceftriaxona intravenosa.
Los hemocultivos desarrollaron serogrupo C de N meningitidis. Pocas horas después de la admisión, las lesiones petequiales se hicieron progresivamente más grandes y rápidamente se hicieron hemorrágicas (Figuras 3 y 4)Terapia agresiva con líquidos, sostén vasopresor, plasma fresco y congelado y proteína C activada fueron administrados.
La paciente requirió ventilación mecánica después de desarrollar fallo insuficiencia respiratoria aguda. El fallo renal rápidamente fue seguido de diálisis. Sus manos y pies rápidamente se pusieron cianóticos (figura 5). A pesar de la terapia agresiva, la disfunción multiorgánica y CID desarrollaron; la paciente falleció 4 días después de la admisión. El examen post mortem confirmó sepsis meningocóccica y reveló meningitis aguda purulenta, apoplejía adrenal, microangiopatía trombótica confluente, y epidermolisis bullosa; esos hallazgos son consistentes con el diagnóstico de síndrome de Waterhouse-Friderichsen.
Referencias bibliográficas
1)Stephens DS, Greenwood B, Brandtzaeg P. Epidemic meningitis, meningococcaemia, and Neisseria meningitidis. Lancet. 2007;369:2196-210.
2)Rosenstein NE, Perkins BA, Stephens DS, Popovic T, Hughes JM. Meningococcal disease. N Engl J Med. 2001;344:1378-88.
3)Gardner P. Clinical practice. Prevention of meningococcal disease. N Engl J Med. 2006;355:1466-73.
4)Shah A, Lettieri CJ. Fulminant meningococcal sepsis in a woman with previously unknown hyposplenism. Medscape J Med. 2008;10:36.
5)Prevention and control of meningococcal disease. Recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR Recomm Rep. 2000;49:1-10.
Moreno Agostini, MD, Director, Intensive Care Unit (Anestesia e Rianimazione), Presidio Ospedaliero di Montebelluna, Azienda U.LSS. n.8 di Asolo, Montebelluna (TV), Italy
En: www.medscape.com
Recordar:
"no other infection so quickly slays" (The adage of W.W. Herrick regarding meningococcemia) ("ninguna otra infección mata tan rápido")
"When meningococcemia is recognized in its early stages, the skin lesions are usually small, pink macules or papules that can appear on any part of the body; treatment at this or the next stage, which is characterized by petechial lesions, will prevent death in almost all cases. However, when the disease progresses and a purpuric rash appears, as in this patient, mortality is greater than 50 percent even with the most aggressive therapyGiven the extraordinarily high benefit-to-risk ratio of penicillin in these circumstances, the threshold for its administration should be very low. British physicians' simple expedient of carrying penicillin G in their emergency bags and administering it promptly whenever meningococcal disease is suspected has reduced the case fatality rate for the disease by 40 percent. Even when the probability of meningococcemia is relatively remote, administration of antibiotics is a better choice than not treating the patient.The physician should not wait for confirmation of the diagnosis or for the appearance of purpura before administering antibiotics"
domingo, 18 de enero de 2009
Mejor respuesta
Estudios de laboratorio:
Calcio sérico 8,8 mg/dl
Fósforo sérico 2,2 mg/dl
Albúmina sérica 3,6 g/dl
Fosfatasa alcalina sérica 312 U/l
El estudio de laboratorio más útil en este momento es:
A) Nivel plasmático de 25-hidroxivitamina D.
B) Nivel plasmático de 1,25-dihidroxivitamina D.
C) Test de supresión con dexametasona.
D) Nivel de hormona estimulante de tiroides.
E) Nivel de hormona paratiroidea.
Respuesta correcta: A
Objetivo educacional: reconocer la presentación de la osteomalacia y seleccionar el test de laboratorio apropiado.
La osteomalacia es un diagnóstico que a menudo es pasado por alto. Además, en pacientes ancianas tal como esta mujer de 78 años de edad, sus manifestaciones pueden ser sutiles. El dolor óseo no específico y la debilidad de los músculos proximales son manifestaciones frecuentes de la osteomalacia en este grupo etario, aunque los mecanismos patogénicos todavía no son bien comprendidos. La evaluación de laboratorio es crítica, aunque los cambios metabólicos tempranos pueden no ser muy notables. Frecuentemente, los niveles plasmáticos de calcio y fósforo se encuentran en el rango inferior de lo normal o están ligeramente disminuidos. La elevación del nivel plasmático de fosfatasa alcalina de origen óseo es común, pero puede ser pasada por alto o adjudicada a algún trastorno hepático subyacente.
Es muy probable que la osteomalacia en esta mujer se deba a su escasa ingesta diaria de vitamina D y a la reducida exposición solar. Debido a la insuficiencia de las dos fuentes de los precursores de la vitamina D (la piel y la dieta), esta combinación puede presentarse antes que se produzca una hipovitaminosis D significativa. La determinación de los niveles séricos de 25-hidroxivitamina D sirve para estimar los depósitos corporales totales de vitamina D, y por lo tanto es el test más apropiado para esta paciente. Una biopsia de hueso puede ser necesaria en los casos difíciles. El uso crónico de varios medicamentos, incluyendo la fenitoína, puede alterar el metabolismo de la vitamina D y producir osteomalacia.
La producción renal de 1,25-dihidroxivitamina D puede ser normal debido al hiperparatiroidismo secundario y a los efectos estimulantes adicionales de la hipofosfatemia. Por lo tanto, su medición puede llevar a conclusiones erróneas.
Aunque el síndrome de Cushing frecuentemente produce debilidad de los músculos proximales, en esta paciente no hay otras características de hipercorticismo. Por lo tanto un test de supresión con dexametasona no sería útil.
El hipertiroidismo puede presentarse en forma insidiosa en las personas de edad avanzada, y el diagnóstico debe ser considerado en cualquier paciente anciano con debilidad muscular. El hipertiroidismo puede llevar a la hipercalcemia. Sin embargo, la tirotoxicosis no explicaría las demás anormalidades de laboratorio. Aunque se puede considerar un examen de la función tiroidea cuando se evalúa un paciente anciano con declinación funcional, la medición de la TSH en esta paciente es menos importante que la evaluación de sus depósitos de vitamina D.
La ausencia de hiperfosfatemia es un argumento en contra de hipoparatiroidismo. El nivel plasmático de parathormona puede estar fisiológicamente elevado en la osteomalacia, dado que las glándulas paratiroides sirven para defender el calcio sérico ionizado ante la presencia de una disminución del aporte de mineral a través del tracto gastrointestinal. Tal hiperparatiroidismo secundario puede ser fácilmente distinguido del hiperparatiroidismo primario por la ausencia de hipercalcemia.
Bibliografía:
1) Grynpas M. Age and disease-related changes in the mineralization of bone. Calcif Tiss Int
2) Holick MF . Vitamin D and bone health. J Nutrition.
MKSAP (Medical Knowledge Self- Assesment Program). American College of Physicians
sábado, 17 de enero de 2009
Imágenes de la sala. Paciente de 48 años con abdomen agudo

La enfermedad actual comenzó doce horas antes de la consulta con dolor epigástrico irradiado a hipocondrio derecho, de moderada a severa intensidad con un episodio de vómitos de contenido alimenticio.
En la consulta se constata una paciente dolorida con abdomen simétrico y con intenso dolor en cuadrante superior derecho a la palpación superficial. Leve defensa a ese nivel. Se palpa en esa zona una formación redondeada e intensamente dolorosa que se inte
 rpreta como vesícula tensa, estableciéndose diagnóstico presuntivo de colecistitis aguda.
rpreta como vesícula tensa, estableciéndose diagnóstico presuntivo de colecistitis aguda.Ta 110/60 mmHg, afebril, fcia cardíaca 78 por minuto.
Resto de examen físico normal.
Se solicita ecografía abdominal y rutina de laboratorio de urgencia
Laboratorio: Gr 4350000/mm3 Hto 42%, Hb 11,1 g/dl, GB 4900/mm3 con fórmula normal, ESD 60 mm/hora. FAL 335 GGT normal resto del hepatograma normal. Amilasa normal, valores nitrogenados normales. CEA 1,4 (2,5)
Ecografía: vesícula s/p alitiásica, vía biliar normal, hígado normal.
 En flanco derecho se observa una imagen redondeada de densidad de partes blandas que parece corresponder a colon.
En flanco derecho se observa una imagen redondeada de densidad de partes blandas que parece corresponder a colon.La paciente en las siguientes 48 hs mejora su estado, general disminuye la intensidad del dolor, y comienza a tener tolerancia oral a los alimentos. Se solicita TAC de a
 bdomen y colonoscopía.
bdomen y colonoscopía.TAC: masa en proyección de ángulo hepático redondeada de densidad de partes blandas, con estrechamiento luminar del colon.
Colon por enema: defecto en media luna de colon transverso de 5 cm que compromete la luz del colon. No se demostraron alteraciones de la mucosa colónica.
Colonoscopía: dolicocolon. En colon derecho, obstrucción casi total d
 e la luz por una imagen de aspecto de hematoma submucoso recubierto de parches de fibrina. Lesión elevada de 7 cm de diámetro en colon derecho de superficie lisa, similar al resto de la mucosa.
e la luz por una imagen de aspecto de hematoma submucoso recubierto de parches de fibrina. Lesión elevada de 7 cm de diámetro en colon derecho de superficie lisa, similar al resto de la mucosa.Se intervien
 e quirúrgicamente encontrándose una masa de aspecto redondeada, encapsulada con ausencia de ganglios mesentéricos. Se realiza colectomía parcial derecha.
e quirúrgicamente encontrándose una masa de aspecto redondeada, encapsulada con ausencia de ganglios mesentéricos. Se realiza colectomía parcial derecha.Anatomía patológica: Tumor maligno sarcomatoso. Células de aspecto rabdoide, algunas con numerosos núcleos irregulares y estr
 oma por sectores laxo, mixoide.
oma por sectores laxo, mixoide.Conclusión: sarcoma pleomórfico de alto grado con positividad a vimentina.
Se solicitó gen KIT y PDGFR por la posibilidad de que se trate de un GIST.
La consulta con oncología concluyó que el caso no requiere tratamiento post quirúrgico y solo observación trimestral.
