En este ejercicio clínico se presenta
un caso que es discutido por un médico internista al que se le van
proporcionando datos de la historia clínica en forma secuencial, y este analiza
el cuadro a la luz de los nuevos elementos, de una manera análoga al proceso
diagnóstico en la práctica real de la medicina.
El paciente era un profesor Francés y
líder de derechos humanos en la República Democrática de Congo (ex Zaire).
Había estado prisionero y había sido torturado durante la guerra civil de 1998
pero logró escapar y permaneció escondido un año en la selva. Había estado
refugiado en Canadá 15 meses antes de la actual evaluación. El estrés inducido
por la separación de su esposa y de sus cuatro hijos sumado a dificultades
financieras y a la incertidumbre relacionadas con su estatus inmigratorio había
minado su estado general.
Mientras respondía preguntas en el
hospital, el paciente tenía una afectividad lábil, con un discurso tangencial,
aunque era capaz de relatar sus experiencias fácilmente. En un examen de su estado mental el paciente tenía un delirio religioso y alucinaciones auditivas
y visuales que se referían a personas que trataban de asesinarlo. El examen
físico era normal. Los estudios de rutina revelaron anemia normocítica
normocrómica (hemoglobina 10,9 g/dl) con reticulocitos, glóbulos blancos y
plaquetas normales.
Este paciente tiene claramente sobrados motivos para una depresión
reactiva en el contexto de la cual puede
haber tenido un breve episodio psicótico. Un diagnóstico de estrés post
traumático puede ser una alternativa para explicar sus síntomas psicóticos, los
cuales parecen ser principalmente de naturaleza persecutoria. Sin embargo,
llama la atención que el paciente no tuvo dificultad ni inhibición para relatar
sus horrorosas experiencias. Lo cual no
es típico en pacientes con estrés post traumático. (1)
Otras posibilidades tales como enfermedades médicas de base, o abuso de
sustancias necesitan ser cuidadosamente considerados en pacientes de esta edad
con un primer episodio de psicosis. Una
leve anemia normocítica normocrómica fue el único hallazgo anormal de laboratorio. Hubiera sido interesante tener un estudio de tamizado de
sustancias. Existe una condición sistémica que resulta en anemia y que afecta
el sistema nervioso central pudiendo producir alteraciones psiquiátricas,
aunque el resultado del examen físico sea normal. Yo lo trataría con
antidepresivos y monitorearía de cerca para ver si aparecen otros signos o
síntomas.
Se inició tratamiento con el
antidepresivo sertralina combinado con un curso corto de olanzapina un agente
neuroléptico y clonacepan prescripto este último por el insomnio. Sus síntomas
psicóticos no se resolvieron completamente y en las semanas siguientes
aparecieron anorexia y fatiga generalizada así como cefalea y crisis de mareos
intermitentemente. El paciente dejó de trabajar después de un trauma menor que
le produjo una lumbalgia severa. Su depresión empeoró y tres meses después de
su visita inicial al hospital desarrolló ideación suicida.
Los pacientes con síntomas psiquiátricos no siempre tienen una respuesta
inmediata al tratamiento, pero la aparición de síntomas adicionales me obliga a
reconsiderar el diagnóstico. Una enfermedad de base explicaría los síntomas
generales, y una colagenopatía tal como el lupus eritematoso sistémico o una
vasculitis primaria del sistema nervioso central podrían explicar sus
alteraciones conductuales y la cefalea. Dado que el lupus puede estar asociado
tanto a anemia normocítica como a anemia hemolítica, deberían buscarse otros
elementos de hemólisis intravascular. Otras posibilidades incluyen cáncer como
por ejemplo linfoma, glioma y enfermedad metastásica. Dado que los pacientes
que tienen neoplasias cerebrales pueden tener alteraciones cognitivas sin
ningún otro signo o síntoma, es muy importante obtener imágenes en este punto.
Las infecciones del sistema nervioso central son importantes
consideraciones en este paciente. Los pacientes infectados con HIV con o sin
infecciones concurrentes pueden presentarse con fiebre y meningismo. La meningitis
criptocóccica, la toxoplasmosis cerebral y la neurosífilis son también otras
posibilidades. Las enfermedades infecciosas tropicales de origen parasitario
también deben ser consideradas dado que el paciente residió antes en África,
aunque sólo unos pocos infecciones por Plasmodium falciparum, hidatidosis,
cisticercosis, infección por especies de paragonimus,esquistosomiasis, e infección por Tripanosoma brucei gambiense, se
manifiestan por alteraciones del sistema nervioso central después de un año de
exposición.
El paciente fue reinternado. El
examen físico reveló marcado achatamiento de la afectividad, así como debilidad
leve en brazo derecho pero ninguna otra anormalidad.
Los resultados de los análisis de
laboratorio no mostraron cambios. La eritrosedimentación era de 60 mm por hora.
Un análisis para factor reumatoideo fue negativo, los FAN fueron positivos
1:320 con un patrón nucleolar, los ANCA
c negativos, y los ANCA p positivos. La
electroforesis proteica mostró una gamapatía policlonal con aumento de la IgG
de 3675 mg/dl (normal 680 a 1530), IgA 386 mg/dl (normal 75 a 373), e IgM 1727
mg/dl (normal 43 a 174).
Una TC de tórax y abdomen reveló
adenomegalias mediastinales, hiliares, paraaóticas y axilares, pero no
hepatoesplenomegalia, derrame pleural ni ascitis. La TC de columna lumbar fue
normal. Una RMN de cerebro mostró alteraciones de la señal profunda en la
sustancia blanca y gris (Figura 1). Una angiografía cerebral fue normal.
Figura 1. RMN de cerebro en este paciente con
depresion, psicosis y síntomas constitucionales.
Una RMN en T1 con gadolinio muestra
realce con señal hiperintensa en los ganglios basales a la izquierda (Panel A).
Un FLAIR (fluid-attenuated inversion recovery image), que también comprometen la parte anterior de ls
pedúnculs cerebrales junto al tracto córticospinal (Panel B).
No se observaron parásitos de malaria
en el frotis de sangre periférica y un test
antigénico para Plasmodium
falciparum fue negativo. Los tests serológicos para Toxoplasma gondii dio un resultado de 12 por ciento (positivo se
define como más de 6 por ciento), pero fue negativo para HIV y Treponema pallidum. Un ELISA para Strongyloides
stercoralis fue de 15 por ciento
(positivo más de 8 por ciento).
El paciente tiene ahora signos neurológicos adicionales en las
neuroimágenes compatibles con vasculitis
inmunomediadas, neoplasia o infección. Para lupus eritematoso sistémico el
paciente tiene tres elementos que son anemia, compromiso de sistema nervioso
central y anticuerpos antinucleares; se requieren cuatro criterios para
establecer el diagnóstico. Sin embargo, la anemia del lupus debe ser
hemolítica autoinmune y además este
paciente tiene un nivel estable de hemoglobina. Una angiografía cerebral
obtenida para investigar la probabilidad de vasculitis de sistema nervioso
central fue negativa, aunque la misma tiene una sensibilidad de sólo 50 por
ciento, y por lo tanto no descarta definitivamente la vasculitis primaria del
sistema nervioso central. (2)
La ausencia de lesión ocupante de espacio en la RMN de cerebro elimina
la probabilidad de la mayoría de las neoplasias en el diagnóstico diferencial,
aunque las adenomegalias vistas en la TC son llamativas y preocupantes. Los
linfomas y los gliomas difusos del sistema nervioso central pueden presentarse
con cambios difusos de la señal y la presencia de adenopatías hace que el
diagnóstico de linfoma no pueda descartarse. La exposición previa a T. gondii
puede ser inferido de los resultados serológicos positivos pero las
infecciones activas del sistema nervioso central
por este parásito se ven típicamente en inmunocomprometidos y tienen
aspecto diferente en la RMN. De la misma forma, S. stercoralis puede causar una
infección intestinal crónica pero no compromete al sistema nervioso central a
menos que el huésped esté inmunocomprometido.
El resultado de la electroforesis proteica es francamente anormal, con un nivel de IgM que es más de 10
veces el valor normal sugiriendo infección activa o recurrente. Considerando
las enfermedades tropicales mencionadas, la hidatidosis y la cisticercosis
producen lesiones ocupantes de espacio y no alteraciones difusas de la
sustancia gris profunda como tiene este paciente. La tripanosomiasis africana
puede explicar tanto los síntomas cognitivos de este paciente, así como los
niveles elevados de IgM. Desafortunadamente los hallazgos en la RMN de esta y
de otras parasitosis no han sido bien descriptas.
Una punción lumbar es esencial en este punto, y el LCR debe ser enviado
a laboratorio para análisis citológico,
tests de antígeno criptocóccico y anticuerpos contra T. gondii además de
los estudios de rutina en LCR.
Se recomendó una punción lumbar pero
el paciente se negó. El paciente comenzó a presentar fiebre de 39,9°C que
coincidió con un deterioro general del cuadro clínico neurológico. En los días
siguientes tuvo aumento de la fatiga y debilidad, alteraciones del equilibrio
lo cual le ocasionó caídas, alteraciones de memoria, actividad mental lenta y
dificultades en la comprensión. Comenzó a tener episodios de agitación
alternando con períodos de somnolencia e incontinencia de orina ocasional.
El examen físico reveló
linfadenopatía cervical bilateral más prominente en el triángulo posterior. El
discurso era hipofonético. No había edema de papila y el resto delos pares
craneales no tenían alteraciones. Había aumento del tono muscular y mioclonus
en brazo derecho con leve disminución de la fuerza (4+/5). Los reflejos
osteotendinosos estaban ligeramente vivos y no había Babinski. La marcha era
lenta y la postura encorvada.
Un análisis de sangre mostró marcada
trombocitopenia (33.000 plaquetas/mm3) además de anemia normocítica
(hemoglobina 10 g/dl). El recuento de glóbulos blancos era de 9000/mm3 con
1.000 eosinófilos/mm3. Durante uno de los intervalos de lucidez el paciente
accedió a someterse a una punción lumbar. La misma se realizó después de la
transfusión de plaquetas. El análisis del líquido cefalorraquídeo mostró 219
glóbulos rojos por mm3, 342 glóbulos blancos/mm3 (92 por ciento de linfocitos,
7 por ciento de monocitos y 1 por ciento de neutrófilos), 103 mg de
proteínas7dl, y 45,5 mg de glucosa/dl. Los resultados de los análisis
citológicos fueron normales. Una PCR para herpes virus fue negativa, así como
también fueron negativos los tests para T.gondii y de antígeno criptocóccico.
No se observaron bandas oligoclonales. La biopsia de uno de los ganglios
cervicales mostró hiperplasia inespecífica.
Cuál es el diagnóstico?
El paciente ahora tiene fiebre, linfadenopatías cervicales,
trombocitopenia y deterioro neurológico. Antes de llevar a cabo una biopsia de
médula ósea yo revisaría los hallazgos del laboratorio y los hallazgos del
examen físico.
El paciente tiene eosinofilia leve, que puede ser compatible con
neoplasias(particularmente linfoma), enfermedad colágeno vascular, o infección
por helmintos (como indica el test serológico positivo para S. stercoralis).
Sin embargo, dado la naturaleza crónica progresiva de la enfermedad, la presencia de adenopatías
cervicales aumenta la probabilidad de infección o neoplasia. En África, las
linfadenopatías que ocurren en el triángulo cervical posterior en pacientes con
tripanosomiasis se conoce como el signo
de Winterbottom. Más aún,la pleocitosis linfocítica y el elevado nivel de
proteínas en el LCR son hallazgos consistentes con proceso inflamatorio o
infección mientras que linfoma es menos probable dado el resultado de la
citología.
Si un diagnóstico de vasculitis cerebral fuera fuertemente sospechado,
el tratamiento con altas dosis de corticosteroides y ciclofosfamida serían
requeridos. Sin embargo, los signos extrapiramidales que indican compromiso de
los ganglios basales no son típicos de las vasculitis cerebrales. El mioclono
del brazo derecho es también inusual y puede indicar irritabilidad cortical
como se vería en una infección en curso.
Aunque no se identificaron tripanosomas en las muestras del ganglio ni
en el líquido cefalorraquídeo, en África, un elevado nivel de IgM es
considerado virtualmente patognomónico de tripanosomiasis. Los signos
extrapiramidales son comunes tardíamente en la forma occidental africana de la
enfermedad. Yo realizaría una punción lumbar y centrifugaría el líquido en un
intento de aislar cualquier organismo que pueda estar presente. Más aún, otros
tests especializados en laboratorios de parasitología clínica serían de ayuda.
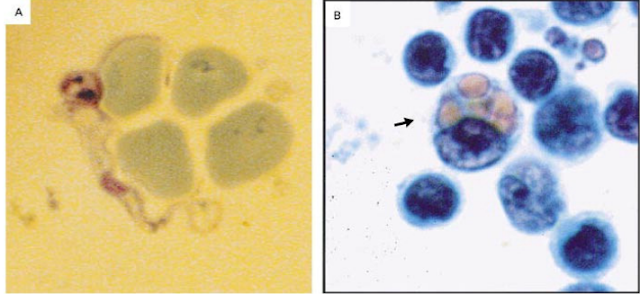
Una nueva punción lumbar arrojó 569
células por mm3 (502 glóbulos blancos de los cuales todos eran linfocitos), 99
mg de proteínas /dl, y 34,5 mg de glucosa/dl. Escasos tripanosomas, así como
muchas “Mott cells” (las Mott cells son células plasmáticas caracterizadas por
acumulación de múltiples cuerpos de Russell, inclusiones citoplasmáticas
globulares compuestas de inmunoglobulinas) (Figura 2). Una cuidadosa y
detallada revisión de la gota fina y la gota gruesa en sangre periférica
también reveló algunos escasos tripanosomas. Tests parasitológicos
especializados adicionales, incluyendo PCR de sangre y LCR y los tests de aglutinación
para tripanosomiasis fueron psitivos para T. brucei.
Figure 2. Tripanosoma (Panel A; Giemsa, ×3000) and Mott Cell (Panel B;
Hematoxilina Eosina, ×1200)
El Panel A muestra un tripanosoma en
líquido cefalorraquídeo adyacente a un número de glóbulos rojos. El Panel B
muestra una célula morular (Mott cell). Las Mott cells son células plasmáticas
con inclusiones citoplasmáticas que contienen inmunoglobulinas.
Se solicitó Eflornithine a la OMS en Ginevra, y el paciente recibió
además ivermectina por una presunta infección por strongiloides. Un tratamiento
de 14 días de eflornithine (7 gramos IV cada 6 horas) fueron administrados,
además de 300 mg de fenitoína para profilaxis de convulsiones. El paciente tuvo
una respuesta excelente al tratamiento y sus síntomas predominantes fueron
prurito y dolor en hombro que respondió bien al acetaminofén. Durante los años siguientes su LCR volvió a
lo normal, la PCR en el LCR se negativizó y sus síntomas psicológicos
desaparecieron. Su memoria y concentración mejoraron mucho aunque todavía
presenta dificultad para dormir de noche.
Comentario.
En el Congo de habla francesa,
"maladie du sommeil" es el término de la tripanosomiasis Africana Occidental. Una
enfermedad que se disemina por la mosca tsetse y causada por el tripanosoma
Brucei gambiense. La enfermedad, más
ampliamente conocida como enfermedad del sueño de África Occidental tiene un
curso más lento en su forma Africana del Este en la cual los primeros síntomas
pueden aparecer varios meses y aun después de un año de la infección. (3)
El diagnostico diferencial en
cualquier caso incluye tanto presentaciones inusuales de las enfermedades
comunes y las presentaciones típicas o aun clásicas de las enfermedades raras. En el caso de este
paciente el diagnóstico diferencial fue completamente amplio y las
investigaciones iniciales estrecharon un poco las posibilidades pero no apuntaron
a ninguna entidad en particular. El reconocimiento de los llamados signos
patognomónicos sugieren el diagnóstico correcto. La linfadenopatía cervical
posterior o signo de Winterbottom es ampliamente reconocido en África como
indicador de infección del sistema nervioso central con T. brucei. (3) Los
pacientes con tripanosomiasis Africana también refieren intensísimo dolor
después de un trauma menor en partes blandas. Este fenómeno conocido como
hiperestesia de Kerandel puede haber sido la causa de la lumbalgia de este
paciente sin una causa identificable.
Los síntomas neurológicos de este
paciente eran característicos de tripanosomiasis Africana Occidental.
Inicialmente la alteración del ritmo circadiano con inversión del ciclo
sueño-vigilia se asocia ocasionalmente con síntomas neuropsiquiátricos. (4,5)
Los signos neurológicos más tardíos son sugestivos de compromiso del sistema
extrapiramidal y obedecen a la tendencia
de los tripanosomas a ser secuestrados en los espacios de Virchow-Robin,
rodeando a las arterias penetrantes que
irrigan los ganglio de la base. El mioclono focal y aun las convulsiones pueden
ocurrir y se atribuyen a irritabilidad cortical. (3)
El alto grado de variación antigénica
de la superficie de glicoproteínas en el T. bruce, provoca una robusta
respuesta de IgM por parte del huésped. (6) El alto nivel sérico de IgM fue
considerado una pista para el diagnóstico. (7) Los complejos de
inmunoglobulinas son considerados como que tienen un rol en los fenómenos
hemolíticos de los eritrocitos (8), y el secuestro esplénico de las plaquetas
(9) que ocurren en estadios tardíos de la enfermedad.
El diagnóstico de tripanosomiasis
requiere técnicas y conocimientos que no están disponibles en la mayoría de los
hospitales fuera del África. Por ejemplo, una biopsia de un ganglio cervical de
rutina no tiene sensibilidad diagnóstica. Una coloración de Giemsa de un
aspirado de un ganglio cervical en cambio, es un test más sensible para
tripanosomiasis. (3) Una doble centrifugación en LCR se usa de rutina para
aumentar la probabilidad de encontrar tripanosomas. (10) Las células morulares
de Mott que son células plasmáticas con grandes inclusiones eosinofílicas (3),
son a menudo pasadas por alto por técnicos de zonas donde la tripanosomiasis no
es común. Las células de Mott son encontradas más comúnmente en aspirados de
médula de pacientes con enfermedades mieloproliferativas tales como mieloma
múltiple. Su presencia en LCR es altamente indicativa de tripanosomiasis
Africana. (7) En este caso, los tests moleculares y serológicos especializados
confirmaron el diagnóstico. (11)
El clima de agitación civil que se
vive en países tales como la República
Democática del Congo ha hecho que se abandonen medidas introducidas en la
década de 1950 para frenar la proliferación de la mosca tsetse y ha contribuido
a aumentar la incidencia de tripanosomiasis Africana. (12)
Más que una presentación atípica de
una enfermedad común, este caso fue una presentación clásica de una enfermedad
encontrada raramente en este continente. El conocimiento del background del paciente, los hallazgos del examen físico
fueron cruciales para sospechar el diagnóstico correcto de esta rara
enfermedad.
Conclusiones del caso.
Más allá de lo exótico del
diagnóstico final establecido en este paciente de 42 años, de una patología que
la mayoría de los médicos nunca veremos un caso, es interesante la forma de
presentación de la enfermedad que consistió para decirlo en forma genérica y
tratando de ser inclusivo, en alteraciones del estado mental.
Las alteraciones del estado mental o
de la mentación son formas de presentación comunes de muchas enfermedades de
orden psicológico, psiquiátricas, neurológicas y sistémicas las cuales muchas
veces involucran al sistema nervioso central pero otras veces no lo hacen.
Los síntomas iniciales de
alteraciones de la afectividad e insomnio hicieron sospechar la presencia de
dos alteraciones en este paciente con una vida llena de sobresaltos y expuesta
a todo tipo de riesgos, el estrés post traumático y la depresión. Estas
hipótesis diagnósticas fueron rápidamente desechadas con la aparición de otros
elementos clínicos, humorales e imagenológicos que argumentaban en favor de
algún proceso orgánico/estructural de
base. Sin embargo en este apartado vamos a comentar brevemente estas dos
entidades teniendo en cuenta que pueden ser la primera manifestación o la carta
de presentación de muchos cuadros que se presentan en la clínica médica.
El estrés post traumático se ha
descripto con detalle en los últimos años y consiste en un complejo somático
cognitivo afectivo y conductual secundario a un trauma psicológico generalmente
severo y en el que las alteraciones del sueño son un componente casi constante.
Los pacientes afectados de estrés post traumático son reacios a confesar esos
hechos del pasado por lo cual hay que tener un alto índice de sospecha para
dirigir recurrentemente el interrogatorio sobre el punto. Generalmente se trata
de situaciones de extrema violencia como lo son los combates militares, asaltos
y agresiones personales, violaciones,
incesto, abuso sexual en la niñez, accidentes automovilísticos, pero otras
veces son causas de extrema frecuencia que a veces los médicos no valoramos en
su real magnitud, tal el caso de una
internación en terapia intensiva, el diagnóstico de una enfermedad incurable o
la presencia de una severa discapacidad o injuria a la estética corporal. Estos pacientes con estrés post traumático
experimentan una marcada reacción cognitiva, afectiva y conductual a los
estímulos, que les producen recuerdos recurrentes, cuadros de severa ansiedad,
y conductas combativas o fugas. Intentan
evitar experiencias que le reproduzcan estos síntomas lo cual los lleva
progresivamente a la disminución del interés por las actividades cotidianas.
Pueden experimentar somatizaciones y conductas autodestructivas y aun suicidas.
Existe una prevalencia creciente de este trastorno, y países como los Estados
Unidos con un estado de involucramiento en conflictos bélicos internacionales
casi permanentes, ha visto aumentada en forma exponencial su incidencia por lo que están invirtiendo muchos recursos en la investigación de esta
entidad.
La depresión por otro lado, es un
problema de salud pública mucho más frecuente que el estrés post traumático y
una causa importante de discapacidad y aun de mortalidad. La mayoría de estos
enfermos consultan al clínico y no al psiquiatra, neurólogo o psicólogo. Eso
puede ser la explicación de por qué a veces estos pacientes quedan
subdiagnosticados y/o subtratados durante mucho tiempo con lo cual puede cambiar
sustancialmente el pronóstico.
La depresión mayor se manifiesta por cinco o más
de los siguientes síntomas: humor depresivo, pérdida del interés o el placer
por la mayoría de las actividades, insomnio o hipersomnia, cambios en el apetito o el peso, retardo
psicomotor o agitación, pérdida de energía,
mala concentración, sensación de inutilidad o culpa, e ideas recurrentes
de muerte o suicidio.
Conceptualmente los síntomas de la
depresión pueden agruparse en: emocionales (humor deprimido, pérdida de interés
o del placer), de la ideación (inutilidad o culpa), y neurovegetativos o
somáticos ( alteraciones en el sueño, apetito, o peso, energía, psicomotor,
concentración). Estos síntomas neurovegetativos de la depresión son a veces el
motivo de por qué es consultado el médico de cabecera en primera instancia y
muchas veces la presentación con un síndrome de repercusión general,
adelgazamiento, o a veces hiperfagia y aumento de peso mimetizan trastornos
orgánicos que desvían la atención de los médicos tratantes y hacen que el
diagnóstico de depresión sea inicialmente esquivo. Este paciente en cuestión desarrolló alucinaciones
visuales y auditivas las cuales son más propias de las psicosis, pero que sin
embargo no descartan totalmente la depresión ya que están descriptas en
pacientes con la llamada “depresión mayor con síntomas psicóticos”. Por otro
lado debemos recordar que la depresión es a veces una acompañante de
enfermedades de base como son el cáncer, el stroke, enfermedades
neurodegenerativas, cardiovasculares, inflamatorias etc, y su relación con
estas entidades es recíproca. Por ejemplo la diabetes y la enfermedad
cardiovascular tienen una incidencia aumentada en los pacientes con depresión,
y los pacientes deprimidos tienen peor evolución de cualquier condición médica
incluyendo aumento de mortalidad. Siempre es motivo de interés el buscar
explicaciones para este aumento de la morbimortalidad en estos pacientes.
Actualmente existen varias hipótesis que son a su vez origen de varias líneas
de investigación. Entre estas causas se plantean la falta de adherencia a las
recomendaciones terapéuticas, el efecto directo del estado depresivo sobre el
tono autonómico, la agregación plaquetaria y las respuestas inflamatorias e
inmunes alteradas.
Este paciente desarrolló en el curso
de la evolución como dijimos, una serie de manifestaciones que hicieron
descartar rápidamente depresión por lo
menos como única consideración, y el camino que se transitó hasta llegar al
diagnóstico está muy bien descripta en la evolución y es historia conocida.
En la próxima entrada haremos una
aproximación sobre el tema de la conducta del clínico frente a un paciente con
alteraciones del estado mental.
Fuente
Department of Medicine, Sunnybrook and Women's College
Hospital, Toronto (D.J.S.); McGill University Centre for Tropical Diseases,
Montreal General Hospital, Montreal (J.D.M.); the Department of Medicine, Mount
Sinai Hospital, University Health Network, Toronto (J.J., A.S.D.); and the
Departments of Medicine and Health Policy, Management and Evaluation,
University of Toronto, Toronto (A.S.D.) — all in Canada.
References
1. Yehuda R. Post-traumatic
stress disorder. N Engl J Med 2002;346:108-114. [Full Text]
2. Duna GF, Calabrese LH.
Limitations of invasive modalities in the diagnosis of primary angiitis of the
central nervous system. J Rheumatol 1995;22:662-667.[ISI][Medline]
3. Chimelli L, Scaravilli
F. Trypanosomiasis. Brain Pathol 1997;7:599-611.[ISI][Medline]
4. Buguet A. Is sleeping
sickness a circadian disorder? The serotonergic hypothesis. Chronobiol Int
1999;16:477-489.[ISI][Medline]
5. Bentivoglio M,
Grassi-Zucconi G, Olsson T, Kristensson K. Trypanosoma brucei and the nervous
system. Trends Neurosci 1994;17:325-329.[CrossRef][ISI][Medline]
6. Barry JD, McCulloch R.
Antigenic variation in trypanosomes: enhanced phenotypic variation in a
eukaryotic parasite. Adv Parasitol 2001;49:1-70.[ISI][Medline]
7. Pepin J, Donelson JE.
African trypanosomiasis (sleeping sickness). In: Guerrant RL, Walker DH, Weller
PF, eds. Tropical infectious diseases. Philadelphia: Churchill Livingstone,
1999:774-96.
8. Holmes PH.
Pathophysiology of parasitic infections. Parasitology
1987;94:Suppl:S29-S51.[ISI][Medline]
9. Robins-Browne RM,
Schneider J, Metz J. Thrombocytopenia in trypanosomiasis. Am J Trop Med Hyg
1975;24:226-231.[ISI][Medline]
10. Cattand P, Miezan BT, de
Raadt P. Human African trypanosomiasis: use of double centrifugation of
cerebrospinal fluid to detect trypanosomes. Bull World Health Organ
1988;66:83-86.[ISI][Medline]
11. Penchenier L, Simo G,
Grebaut P, Nkinin S, Laveissiere C, Herder S. Diagnosis of human
trypanosomiasis, due to Trypanosoma brucei gambiense in central Africa, by the
polymerase chain reaction. Trans R Soc Trop Med Hyg
2000;94:392-394.[ISI][Medline]
12. Smith DH, Pepin J, Stich
AH. Human African trypanosomiasis: an emerging public health crisis. Br Med
Bull 1998;54:341-355.[Abstract]
13. Sinha A, Grace C, Alston
WK, Westenfeld F, Maguire JH. African trypanosomiasis in two travelers from the
United States. Clin Infect Dis 1999;29:840-844.[ISI][Medline]
14. Seah SK, Flegal KM.
African trypanosomiasis in Canada. Can Med Assoc J 1972;106:902-903.[Medline]
15. Case Records of the
Massachusetts General Hospital (Case 20-2002). N Engl J Med 2002;346:2069-2076.
[Full Text]