Las uñas son estructuras anexas de la piel localizadas en las regiones distales de los miembros, formadas principalmente por células
muertas endurecidas que contienen una proteína fibrosa llamada queratina.
El ritmo de crecimiento de las uñas varía de un dedo
a otro y de una persona a otra. Las uñas crecen a una velocidad promedio de 0,1
mm/día (1 cm cada 100 días o unos 4 mm al mes). En las manos tardan de 3 a 6
meses en volver a crecer completamente, y en los pies de 12 a 18 meses. (6) El ritmo exacto de crecimiento
depende de la edad, la estación del año, el ritmo de actividad física y de factores hereditarios.
Las uñas pueden comprometerse por patologías propias
de la piel y del sistema tegumentario, pero también pueden afectarse como parte
de enfermedades sistémicas y de allí la importancia que en Medicina Interna
tiene el conocer acabadamente su patología.
Muchas veces una alteración en el aspecto, la
coloración, la forma de las uñas pone al médico sobre la pista de un trastorno
orgánico remoto.
ANATOMÍA Y FISIOLOGÍA DE LA UÑA.
La uña está compuesta de una matriz ungueal, el
lecho ungueal, la lámina o cuerpo ungueal, la porción proximal del pliegue
epidérmico sobre la uña (eponiquio), la porción lateral del pliegue epidérmico
(paroniquio), y el extremo distal (hiponiquio) (Esquemas 1 y Figura 1) . (2,3)
Esquema 1. Representación esquemática de la anatomía
de la uña y de sus relaciones con el resto de los componentes de la porción
distal del dedo.
Nail plate: placa ungueal. Lateral nail fold: pliegue ungueal lateral. Proximal nail fold: pliegue ungueal proximal. Nail bed: lecho ungueal. Nail matrix: matriz ungueal.
Nail plate: placa ungueal. Lateral nail fold: pliegue ungueal lateral. Proximal nail fold: pliegue ungueal proximal. Nail bed: lecho ungueal. Nail matrix: matriz ungueal.
Esquema 1.
Figura 1. Componentes de la uña.
La matriz ungueal es el epitelio germinativo desde
donde los queratinocitos se diferencian en parte de la superficie del cuerpo
ungueal. (2-4) La mayor parte de la matriz ungueal está oculta debajo del
pliegue ungueal proximal (eponiquio), pero el tercio más distal de la matriz
suele verse a través de la porción más proximal de la lámina ungueal como una
estructura con forma de media luna llamada lúnula. (2-4) La maduración y
diferenciación de la matriz ungueal ocurre en un eje diagonal y orientado
distalmente (Figura 2). De esta manera, la queratinización de las células de la matriz distal forman la porción ventral de la superficie de la uña,
mientras que la queratinización de las células de la porción proximal de la matriz forman la porción dorsal de la
superficie de la uña, es decir la parte que se puede tocar (externa). (2-5)
Figura 2.
Crecimiento ungueal. Dirección de la diferenciación y movimiento de la
matriz ungueal.
Ventral nail plate: cara interna de la placa ungueal. Dorsal nail plate: cara externa de la placa ungueal.
Ventral nail plate: cara interna de la placa ungueal. Dorsal nail plate: cara externa de la placa ungueal.
La dermis del lecho ungueal descansa directamente debajo
de la superficie de la lámina ungueal y se cree que algunas células epiteliales
contribuyen a conformar la superficie ventral o profunda de la lámina o cuerpo
ungueal.
La interfase dermoepitelial del lecho ungueal está
compuesto por surcos rectos y cuerpos papilares. Cada surco contiene tres a cinco capilares orientados longitudinalmente explicando la orientación
longitudinal de las hemorragias en astilla (“splinter hemorrhages”)
Los pliegues laterales y proximal (paroniquio y
eponiquio) (2,3), sirven para protejer al cuerpo o lámina ungueal y dirigir el
crecimiento del mismo en sentido y orientación correctos. El hiponiquio,
extremo distal del borde libre de la uña es una continuidad de la piel. Las
funciones del hiponiquio son sellar y proteger la unidad ungueal del medio
ambiente. La disrupción del hiponiquio puede ocasionar onicolisis (separación
de la uña del lecho ungueal), lo que puede permitir la penetración de patógenos
incapaces de digerir la queratina. El hiponiquio, eponiquio y paroniquio juntos
son llamados perioniquio y su inflamación, perionixis.
EVALUACIÓN DE LA UÑA.
Antecedentes.
Es muy importante el interrogatorio en los pacientes
que se quejan de problemas ungueales, tiempo desde el inicio de la enfermedad,
ocupación, hobbies, exposición a sustancias tópicas, antecedentes médicos, y
antecedentes familiares de enfermedades de las uñas. (7,8).
Examen de las uñas.
Deben examinarse todas las uñas con luz adecuada y
sin resplandor o luz brillante y si es posible con magnificación. (7,8) Se
prefiere la luz natural del sol a la luz artificial. La transiluminación de
la falange distal con una linterna de bolsillo puede ayudar a localizar una
anormalidad tal como un quiste mixoide. Para detectar cambios sutiles del
cuerpo ungueal pueden usarse alcohol o acetona para limpiar la superficie,
remover cualquier sustancia adherida y reducir el brillo.
Los dedos deben estar relajados y no presionados
contra ninguna superficie durante el examen dado que cualquier alteración en la
hemodinámica de la uña puede cambiar su apariencia. Cada componente del aparato
ungueal, incluyendo el cuerpo o lámina unguela, el lecho ungueal, los pliegues
laterales, proximal y distal, o hiponiquio deben ser evaluados.
El cuerpo o lámina ungueal es evaluado en cuanto a
su coloración, onicolisis, cambios del grosor y la textura de su superficie
incluyendo punteado, rugosidades, elevaciones o depresiones, surcos etc.
El lecho ungueal, los pliegues ungueales, y el
hiponiquio deben ser evaluados en cuanto a la coloración, eritema, crecimientos
de tejidos, descamación, alteraciones vasculares, Si se aprecian cambios
sutiles en la pigmentación, estrujar el extremo del dedo puede ayudar a
identificar lesiones vasculares que se hacen más visibles con la aplicación de
presión.
El patrón de compromiso ungueal debe ser identificado.
En casos donde sólo una o pocas uñas están afectadas, la infección, el trauma o
las alteraciones circulatorias son posibles factores etiológicos. Sin embargo,
las dermatosis como el liquen plano o la psoriasis pueden afectar sólo una uña.
SIGNOS DE ENFERMEDAD DE LA UÑA.
Surcos transversales (Líneas de Beau y
onicomadesis).
Las líneas de Beau son el resultado de una detención
temporal de la proliferación de la matriz ungueal proximal y aparecen como un
surco transversal que avanza hacia la parte distal de la uña (Figuras 3 y 4)
Figura 3. Surcos transversales
del cuerpo ungueal o líneas de Beau.
Figura 4. Líneas de Beau.
El desprendimiento del cuerpo de la uña de la
porción proximal por un surco que atraviesa todo su espesor es llamado onicomadesis y es el resultado de
una injuria más severa de la matriz ungueal (Figuras 5, 6, 7 y 8).
Figura 5. Onicomadesis
Figura 6. Onicomadesis.
Figura 7 Onicomadesis. Mayor detalle.
Figura 8. Onicomadesis
El tiempo desde el insulto puede ser calculado
midiendo la distancia desde el surco hasta el pliegue proximal de la uña (aproximadamente un mes por cada mm desde el pliegue proximal).
Las causas de la onicomadesis incluyen (9-12):
trauma por manicuría, onicotilomanía, dermatitis, paroniquia, drogas
(retinoides, quimioterápicos, infecciones virales (enterovirus, parecovirus,
síndrome de manos pies y boca etc), pénfigo, Stevens-Johnsons, enfermedad de
Kawasaki etc. También se han reportado casos familiares de onicomadesis.
(13,14)
Surcos longitudinales.
La compresión focal de la matriz ungueal por tumores
localizados en el pliegue proximal del reborde ungueal puede producir surcos
longitudinales (Figura 9)
Figura 9. Tumor
glómico subungueal con distrofia de la uña.
Distrofia ungueal causada por un tumor glómico
subungueal. La red subungueal indica la localización del tumor.
La distrofia ungueal medial, también llamada
distrofia canaliforme de Heller es una forma distintiva de surco longitudinal
caracterizado por un canal paramediano o partición de la lámina ungueal de una
o más uñas (Figura 10). (15)
Figura 10. Distrofia ungueal medial también llamada
distrofia canaliforme de Heller.
Pequeñas grietas o fisuras que se extienden
lateralmente desde un canal central y que se extiende hacia el borde libre de
la uña dando la apariencia de un abeto invertido. Usualmente es simétrico y la
mayoría de las veces afecta los pulgares. Es el resultado de defectos
temporarios de la función de la matriz de etiología desconocida aunque se han
implicado factores traumáticos. Los surcos longitudinales no deben confundirse con
los surcos y crestas fisiológicas y que están exageradas en el liquen plano,
artritis reumatoidea, enfermedad vascular periférica, senectud, y enfermedad de
Darier.
Onicorrexis
La onicorrexis ocurre cuando los surcos
superficiales en la lámina ungueal llevan a partición o división distal. Suele
verse en alteraciones nutricionales como déficit de minerales (Figura 11)
Figura 11. Surcos longitudinales con partición
distal (onicorrexis)
Punteado (pitting).
El punteado ungueal es el resultado de áreas de
queratinización anormal de la matriz ungueal que producen focos de células
paraqueratósicas en la superficie dorsal de la lámina ungueal a medida que la
uña crece haciendo su aparición más allá de la cutícula (uña en dedal) (Figura 12 y 13).
Figura 12 Punteado ungueal en psoriasis.
Figura 13 Punteado ungueal en alopecia areata.
Traquioniquia.
Traquioniquia es una alteración de la lámina o
cuerpo ungueal caracterizada por rugosidad, crestas longitudinales excesivas,
punteado, engrosamiento de la cutícula y pérdida de brillo distal dando el
aspecto como si se le hubiese pasado un papel de lija a la uña (Figura 14, 15 y
16). Es el resultado de múltiples focos
de queratinización defectuosa de la matriz ungueal proximal.
Figura 14.
Superficie rugosa de las laminas ungueales con
crestas longitudinales en este paciente con traquioniquia secundaria a alopecia
areata.
Figura 15. Traquioniquia en alopecia areata.
Figura 16. Traquioniquia en alopecia areata.
La traquioniquia compromete la mayoría o todas las
uñas y por eso es llamada también “distrofia de las veinte uñas” (Figura 17).
Ocurre predominantemente en niños, puede ser idiopática o estar asociada a
otras enferemdades de piel, más comúnmente psoriasis, liquen plano, alopecia
areata o eccema atópico. (16)
Figura 17. Traquioniquia. Distrofia de las veinte
uñas.
La histología muestra un infiltrado
psoriasiforme/liquenoide o un infiltrado espongiótico. (17) En aproximadamente
50 por ciento de los niños la enfermedad se resuelve espontáneamente en algunos
años. (18)
Leuconiquia
La leuconiquia consiste en manchas o estrías blancas
opacas que a menudo desaparecen antes de alcanzar el extremo distal de la uña.
Se producen por queratinización defectuosa de la matriz distal con persistencia
de las células paraqueratósicas en la superficie ventral de la lámina ungueal
(Figura 18). La leuconiqua punctata es debida a microtrauma y se ve típicamente
en las uñas de las manos en niños (Fig
19).
Figura 18. Leuconiquia. Parches blancos o estrías en
la superficie ventral de la lámina ungueal.
Figura 19. Leuconiquia punctata. Generalmente debidas
a microtrauma.
Melanoniquia longitudinal.
La melanoniquia longitudinal es una banda de
pigmentación marrón a negra de la uña, debido a la presencia de melanina en la
placa ungueal. La melanoniquia longitudinal puede aparecer como una banda
única, afectando una uña o presentarse
como múltiples bandas que afectan varias
uñas. La última forma se ve más comúnmente en individuos de piel oscura (Figura
20).
Figura 20. Melanoniquia
étnica vista comúnmente en indviduos de piel oscura.
Múltiples bandas de melanoniquia longitudinal vista
en individuos de piel oscura.
El signo de Hutchinson es la diseminación
periungueal del pigmento en los pliegues proximal o laterales (eponiquio,
paroniquio) (Figura 21). Este dato es muy importante porque aumenta la
probabilidad de que la causa de la melanoniquia se deba a melanoma subungueal.
Figura 21. Melanoma subungueal con signo de Hutchinson. La colración excede la placa ungueal.
El signo de Hutchinson puede verse en alrededor de
un tercio de los casos de lentigo o nevos (Figura 22) y otras condiciones
benignas como el síndrome de Laugier-Hunziker (pigmentación mucosa). En estos
casos se lo denomina signo de pseudo-Hutchinson. (2,19.20)
Figura 22. Nevus de la matriz ungueal con signo de pseudo-Hutchinson.
En el examen histológico la melanoniquia puede ser
el resultado de la activación o de la hiperplasia de los melanocitos de la
matriz (19,23,25).
Activación melanocítica.
La activación melanocítica (también llamada
estimulación melanocítica), causa un aumento en la pigmentación melánica del
epitelio de la matriz ungueal sin aumento del número de melanocitos (Figuras
23, 24 y 25). (23)
Figura 23. Melanoniquia longitudinal. Múltiples
estrías lineales pigmentadas en la uña, comunes en individuos de piel oscura. La
verruga en el eponiquio del pulgar es un hallazgo no relacionado.
Figura 24. Melanoniquia longitudinal. Una biopsia de
la matriz ungueal realizada aquí reveló un nevus melanocítico.
Figura 25. Melanoniquia causada por hidroxiurea.
Aproximadamente 70 por ciento de los casos de
melanoniquia longitudinal en adultos resultan de activación melanocítica.
(23,26) Factores fisiológicos (étnicos, embarazo), traumáticos, dermatológicos,
sistémicos (porfiria, alcaptonuria, argiria, hemosiderosis, Addison,
acromegalia, hipertiroidismo etc ect), o
iatrogénicos (metotrexato, imatinib, busulfan, hidroxiurea etc etc) pueden ser
la causa de base.
La melanoniquia causada por la activación de
melanocitos a menudo afecta varias uñas y ocurre más frecuentemente en
pacientes con piel oscura (melanoniquia étnica) (Figura 23) (23,27).
En la dermatoscopía, la melanoniquia debida a
activación melanocítica aparece como un background gris con finas líneas grises
paralelas. En la activación melanocítica causada por el trauma crónico, se
pueden ver pequeñas manchas tojo amarronadas correspondientes a extravasación
de sangre. (25)
Hiperplasia melanocítica.
La melanoniquia longitudinal causada por
proliferación de melanocitos dentro de la matriz ungueal o en el epitelio del
lecho ungueal es un desafío diagnóstico para los clínicos y patólogos.
Diferenciar entre lesiones pigmentadas benignas de la uña (lentigo o nevus) de
un melanoma incipiente suele ser extremadamente dificultoso. (25)
El léntigo y los nevos aparecen como bandas marrones
de menos de 3 a 5 mm de ancho (Figuras 26 y 27) (23,28). En alrededor de un
tercio de los casos hay pigmentación periungueal asociada (signo de pseudo-Hutchinson)
(Figura 22)
Figura 26. Lentigo de la matriz ungueal
El léntigo parece más homogéneo, finas líneas grises
longitudinales sobre un fondo gris.
El nevus se ve como varias bandas de líneas
regulares de color marrón a negro brillante en un fondo marrón.
Otras condiciones asociadas con el signo de
pseudo-Hutchinson incluyen la melanoniquia étnica, el síndrome de
Laugier-Hunziker (hiperpigmentación mucosa).
Los léntigos ungueales se ven más a menudo que los
nevus en los adultos, mientras que los nevus son la causa más común de
melanoniquia en niños. (29) Los nevus de las uñas pueden ser congénitos o
adquiridos y la mayoría son de la zona de la
unión. (19,23,26,29,30) Usualmente ocurren en las uñas de la mano y el
pulgar es el más comúnmente afectado.
En la dermatoscopía el lentigo parece más homogéneo,
finas líneas grises longitudinales sobre un fondo gris. En contraste, los nevus
parecen bandas de líneas regulares de color marrón a negro brillante en un
fondo marrón. (31,32)
Histológicamente el léntigo consiste en un aumento
leve a moderado en el número de melanocitos de la matriz sin evidencias de
confluencias (nidos). (30) En contraste, los nevus son nidos de melanocitos a
veces grandes e hipercromáticos presentes en la matriz ungueal.
La hiperplasia melanocítica maligna se caracteriza
por un aumento del número de melanocitos atípicos con grandes núcleos
hipercromáticos, pleomórficos, nucléolos prominentes, mitosis aumentadas y
ramificaciones dendríticas. (199 La hiperplasia melanocítica maligna se
manifiesta clínicamente como un melanoma in situ de la uña (Figura 28). El
melanoma se discutirá más abajo.
Figura 28. Hiperplasia melanocítica maligna o
melanoma in situ de la uña.
Cuando biopsiar.
La diferenciación entre melanoniquia longitudinal
benigna del melanoma ungueal temprano puede ser muy dificultosa. Así, una
biopsia diagnóstica es requerida a menudo para descartar melanoma.
Monitoreo.
No hay consenso en cuanto a la frecuencia del
monitoreo y las modalidades de seguimiento de las bandas pigmentadas. Una
conducta de “esperar y observar” puede ser apropiada en adultos y niños cuando
la dermatoscopía indica bajo riesgo de melanoma. (33) Algunos expertos
recomiendan exámenes dermatoscópicos cada 6 meses para lesiones sutiles que no
requieren biopsia. (25,32) Sin embargo la melanoniquia debe ser escindida
totalmente si hay elementos de preocupación como una banda ancha, presencia de
signo de Hutchinson, o hallazgos dermatoscópicos de bordes irregulares.
Eritroniquia longitudinal.
La eritroniquia longitudinal es una estría rosada a
roja a lo largo de la placa ungueal que corresponde a una banda más fina, y a
la vez más transparente de la uña. (34,35) La eritroniquia longitudinal es
causada por una reducción focal de la función de la matriz distal. El lecho
ungueal está menos comprimido por la uña en ese sector por lo que los vasos
hacen que su contenido de hemoglobina resulte más visible.
Las hemorragias en astilla (“splinter hemorrhages”)
son comúnmente encontradas en la eritroniquia longitudinal. La porción afinada
de la uña se extiende hasta el borde libre distal y es fácilmente traumatizada
durante las actividades diarias lo que da como resultado una separación y una forma en v. Una
hiperqueratosis reactiva del hiponiquio subyacente puede ocurrir.
La eritroniquia localizada en un solo dedo afecta
una uña (eritroniquia longitudinal monodactilar) y puede estar asociada con
tumores benignos y malignos (Figuras 29 y 30). (34,38)
Onichopapiloma
Disqueratoma
verrucoso.
Tumor
glómico.
Carcinoma de células escamosas
(incluyendo carcinoma de células escamoas insitu (enfermedad de Bowen).
Melanoma
amelanótico.
Figura 29. Eritroniquia longitudinal secundaria a
melanoma in situ.
Figura 30. Eritroniquia longitudinal secundario a
carcinoma escamoso.
La eritroniquia longitudinal que afecta múltiples
uñas (eritroniquia longitudinal polidactilar) se asocia más a menudo con liquen
plano o enfermedad de Darier, pero la amiloidosis sistémica, la hemiplejía, la
enfermedad de injerto versus huésped, la epidermolisis acantolítica bullosa y
causas idiopáticas han sido reportados. (38-42)
La necesidad de biopsia depende del número de dedos
comprometidos y de las condiciones y síntomas asociados. (35)
Hemorragias en astilla (Splinter hemorrhages)
Las hemorragias en astillas son pequeñas líneas
longitudinales de color rojo a negro debajo de la placa ungueal. En general se
localizan en la porción más distal del lecho ungueal y representan la ruptura
de los capilares del lecho ungueal que están orientados
longitudinalmente (Figuras 31 y 32).
Figura 31. Hemorragia en astilla del dedo gordo.
Hemorragia en astilla traumática, ubicada
distalmente en el lecho ungueal.
Figura 32. Onicolisis con eritema del lecho ungueal
y hemorragias en astilla en un paciente con psoriasis ungueal.
Las hemorragias en astilla que son debidas a
enfermedades sistémicas (por ejemplo endocarditis infecciosa) se ven a menudo
proximales en el lecho ungueal, mientas que aquellas causadas por traumas son
distales. Sin embargo todas las hemorragias en astilla crecen distalmente
(Figura 33).
Figura 33. Hemorragia en astilla en un paciente con
endocarditis bacteriana por estreptococo del grupo B. Se aprecia como dato semiológico adicional el color pálido del lecho ungueal y de la piel del dedo como consecuencia de la anemia en el contexto de endocarditis.
Onicolisis.
La onicolisis se define como una separación distal o
distal y lateral del lecho ungueal, y/o de las estructuras que la sostienen
tales como el hiponiquio o los pliegues laterales (Figura 32 y 34). (43,44). La
porción onicolítica parece blanca debido al aire debajo de la uña.
Figura 34. Onicolisis. Separación de la uña del
lecho ungueal debido en este caso a onicomicosis.
La onicolisis puede asociarse a muchas condiciones
incluyendo trauma, trabajo de las manos en ambiente húmedo, psoriasis, liquen
plano, medicamentos, onicomicosis, dermatitis de contacto, alérgica o por
irritantes, o a síndrome de las uñas amarillas. En casos de onicolisis
crónica inexplicada, el carcinoma
escamoso subungueal debe incluirse en la lista de diagnósticos diferenciales.
(44)
La onicolisis es una condición predisponente para
infecciones subungueales secundarias por levaduras del tipo de la cándida, o
bacterias del tipo de Pseudomona
aeruginosa o Staphylococcus aureus.
Si la infección es sospechada, los cultivos deben ser obtenidos y comenzar
tratamiento antifúngico o antibacteriano.
El manejo de la onicolisis apunta a identificar y
tratar la causa desencadenante. Las medidas generales para el tratamiento de
toda onicolisis incluye (43,44):
Mantener las uñas cortas.
Evitar trauma.
Evitar contacto con irritantes.
Mantener secas las uñas (evitar
humedad).
Evitar cosméticos.
Proteger las manos del frío o climas
ventosos.
Hiperqueratosis subungueal.
La hiperqueratosis subungueal es debido a una
queratinización anormal del lecho ungueal distal y del hiponiquio con
acumulación de escamas debajo de la
placa ungueal distal (Figura 35). Las causas más comunes incluyen psoriasis,
onicomicosis, trauma y eccema.
Figura 35. Psoriasis ungueal con hiperqueratosis
subungueal.
Marcada hiperqueratosis subungueal en un paciente
con psoriasis.
INFECCIONES.
Infecciones Fúngicas.
La onicomicosis, una infección fúngica de la unidad
ungueal, se caracteriza por decoloración, engrosamiento y deformidad de las
uñas (Figuras 36, 37, 38, 39 y 40).
Figura 36. Onicomicosis subungueal distal.
Figura 37. Onicomicosis subungueal distal.
Decoloración e hiperqueratosis subungueal presentes
en la uña. El área inmediatamente adyacente a la cutícula no está incluida
todavía.
Figura 38. Onicomicosis subungueal proximal.
Coloración blanca proximal de la uña. El pliegue
ungueal no está afectado.
Figura 39. Onicomicosis subungueal proximal.
Coloración blanquecina bajo la uña.
Figura 40. Onicomicosis subungueal proximal.
Coloración blanquecina bajo la superficie de la uña.
Infección Bacteriana.
Paroniquia aguda.
La paroniquia aguda es la ingección más común de la
mano y típicamente es el resultado de injuria local del pliegue ungueal (Figura
41 y 42). (46) Puede ocurrir también como complicación de paroniquia crónica
causada por S. aureus. Otras bacterias
incluyen P. aeruginosa, pueden
causar paroniquia aguda.
Figura 41. Paroniquia aguda.
Inflamación, eritema y colección purulenta presentes
en un paciente con paroniquia aguda.
Figura 42. Paroniquia aguda.
Paroniquia aguda resultado de la infección del
pliegue lateral de la uña, que puede ser el resultado de una herida, mordedura,
trauma menor, manicuría y en niños por succión del dedo.
Dactilitis Ampollosa Distal.
La dactilitis ampollosa distal es una infección
localizada que afecta el pulpejo del dedo o la región más distal de la última
falange de los dedos. Ocurre en niños y adultos. Una bulla tensa, no dolorosa,
oval, llena de un líquido seropurulento no espeso usualmente en la punta del pulpejo, que puede
extenderse dorsalmente y comprometer el pliegue ungueal proximal y lateral
(Figuras 43, 44, y 45).
En los cultivos de esas ampollas generalmente
desarrolla estreptococo beta hemolítico grupo A y menos frecuentemente S.
aureus. (47,48)
Figura 43. Dactilitis ampollosa distal.
Figura 44. Dactilitis ampollosa distal.
Figura 45. Dactilitis ampollosa distal.
Panadizo (infección del espacio del pulpejo del
dedo)
El panadizo es una infección aguda del espacio
pulpar o yema del dedo de la mano generalmente el pulgar o el índice (Figura
46). El absceso se forma en el pequeño compartimiento de la yema o pulpa del
dedo separado por septos fibrosos (Figura 47).
Figura 46. Panadizo del índice.
Figura 47. Esquema de un corte de dedo.
El panadizo (felon) contiene compartimientos de
glándulas sudoríparas écrinas y glóbulos de grasa separados por septos fibrosos
(fibrous septae). Un absceso en esos compartimientos es un panadizo (felon). La localización del paquete vásculo-nervioso
(neurovascular bundles) es bien visible en el esquema, y se entiende porqué
esas áreas deben ser evitadas cuando se hace una incisión de drenaje.
Síndrome de las uñas verdes.
P. aeruginosa, una bacteria transmitida por el agua
o los líquidos en general, puede secundariamente infectar uñas injuriadas o con
onicolisis. (49) La infección se caracteriza por un color azul-verdoso en la
placa ungueal debido a la deposición de piocianina, un pigmento
azul-verdoso producida por esta bacteria(Figura 48). La pigmentación con
piocianina puede persistir por meses a pesar de un tratamiento adecuado.
Figura 48. Infección por Pseudomona. Aeruginosa.
Síndrome de la uña verde.
Infecciones Virales.
Verrugas.
La infección por papillomavirus humano es la infección
viral más común de la uña. Las verrugas ocurren en el pliegue ungueal y menos
frecuentemente en el lecho ungueal (Figura 49). Las verrugas que afectan el
pliegue proximal producen una rugosidad
en la placa ungueal y una distrofia de la misma. Las verrugas del lecho ungueal
pueden causar onicolisis. Las verrugas periungueales y subungueales son
especialmente resistentes al tratamiento agresivo de las mismas puede generar
distrofia ungueal permanente. (49)
Figura 49. Verrugas periungueales.
Panadizo Herpético.
El panadizo herpético es una infección por virus del
herpes simplex (HSV) de la mano que afecta el área periungueal del dedo (Figura
50). La infección es adquirida por inoculación directa del virus siguiendo un
trauma menor. (46,50) El panadizo herpético típicamente ocurre en niños quienes
succionan sus dedos durante una gingivoestomatitis herpética primaria, pero
también esta descripto como riesgo ocupacional en personal de la salud (sobre
todo dentistas).
Figura 50. Panadizo herpético.
Además d eritema, inflamación y dolor, el panadizo
herpético se caracteriza por la presencia de lesiones vesiculares o pustulares.
Los pacientes pueden experimentar también fiebre, linfangitis y linfadenopatías
axilares o axilares.
TUMORES BENIGNOS.
Fibroma.
Los fibromas de las uñas son tumores benignos del
tejido conectivo que se originan más comúnmente en la matriz ungueal. Sin
embargo también pueden asentar en el lecho ungueal o en el pliegue ungueal
proximal y extenderse a la placa ungueal. (51-53) Hay varios tipos de fibromas
ungueales incluyendo:
Fibroqueratoma periungueal adquirido. Es un tumor adquirido que se presenta como un
pequeño crecimiento o carnosidad con una punta queratósica. Generalmente es
secundario a un trauma local (Figura 51). (54)
Dermatofibroma. Es un un tumor con forma
de arveja que usualmente se desarrolla espontáneamente (Figuras 52 y 53).
Tumor de Koenen (fibroma periungueal).
El tumor de Koenen es un fibroma periungueal o subungueal que se desarrolla en
50 por ciento de los pacientes con esclerosis tuberosa durante la niñez y
adolescencia. Los tumores de Koenen ocurren más comúnmente en las uñas de los
pies que en las de la mano. Se presentan como múltiples crecimientos digitados,
eritematosos, polipoides, y pueden producir surcos longitudinales en la placa
ungueal debido a compresión de la matriz (Figura 54)
Figura 51. Fibroqueratoma periungueal adquirido.
Figura 52. Fibroma subungueal.
Figura 53. Fibroma ungueal.
Figura 54. Fibroma periungueal en esclerosis tuberosa.
Tumor de Koenen.
Onicomatricoma.
El onicomatricoma es un raro tumor benigno fibroepitelial
que se origina en la matriz ungueal. Las manifestaciones clínicas del
onicomatricoma (Figura 55) son: (55,56)
Bandas longitudinales de ancho variable.
Hemorragias en astilla de la porción
proximal de la placa ungueal.
Elevaciones o rugosidades longitudinales
prominentes con cavidades como los
carcomas o parásitos de la madera.
Curvatura transversa de la placa ungueal
aumentada.
Menos frecuentemente la presentación del
onicomatricoma es como una deformidad en pinza (Figura 56), cuernos cutáneos,
melanoniquia, hemorragia ungueal, o pterigium (extensión y adherencia del
pliegue ungueal proximal al lecho ungueal, secundario a cicatrización de la
matriz ungueal. (57-64)
El onicomatricoma puede asimilarse al fibroma
subungueal, al fibroqueratoma, o al carcinoma de células escamosas (incluyendo
al carcinoma in situ o enfermedad de Bowen). (62,63)
La avulsión de la placa ungueal en el onicomatricoma
revela proyecciones como dedos originándose en un tumor velloso de la matriz
ungueal.
Figura 55. Onicomatricoma.
Figura 56. Onicomatricoma. Deformidad en pinza
secundaria a onicomatricoma.
Quiste mixoide digital o pseudoquiste mixoide.
El quiste mixoide digital o pseudoquiste mixoide se
presenta típicamente como un nódulo translúcido en el dorso de los dedos entre
la articulación interfalángica distal y el pliegue ungueal proximal (Figura 57)
(65) Se localiza más frecuentemente en los dedos radiales. (51)
Resulta de la degeneración mucoide del tejido
conectivo y/o líquido articular de una articulación interfalángica distal
osteoartrítica. Aunque se describe como quiste, histológicamente no tiene un
epitelio que lo tapice, por lo tanto es más apropiado el término de
pseudoquiste mixoide.
Un quiste mixoide digital localizado distalmente al
pliegue ungueal proximal puede ejercer presión en la matriz ungueal subyacente
lo que resulta en surcos longitudinales de la placa ungueal (Figura 58). Ocasionalmente
el quiste mixoide digital puede dejar escapar su contenido mucinoso reduciendo
así la presión sobre la matriz ungueal. (65) La variante subungueal del quiste
mixoide digital se asocia con una lúnula roja, una curvatura transversal
exagerada de la placa ungueal y crecimiento hacia adentro de la uña. (51,66)
La ultrasonografía de alta resolución o la RMN
pueden confirmar el diagnóstico en casos clínicamente ambiguos. (51) El canal
de comunicación entre el quiste mixoide digital
y la articulación interfalángica distal son visibles en 80 por ciento de
los casos. (67)
Un amplio rango de terapias son usados para esta patología
incluyendo compresión digital, crioterapia, inyecciones esclerosantes o
escisión quirúrgica. El drenaje espontáneo del quiste mixoide digital es un factor de riesgo para artritis séptica
y es una indicación de extirpación del mismo. (51)
Figura 57. Quiste mixoide digital.
Figura 58. Depresión longitudinal de la placa
ungueal por un quiste mixoide digital comprimiendo la matriz ungueal.
Granuloma Piogénico.
El granuloma piogénico es un tumor vascular benigno
que se presenta como un nódulo polipoide de rápido desarrollo, de aspecto sésil,
compuesto por tejido de granulación rojo, friable que sangra fácilmente (Figura
59). (68) El granuloma piogénico puede afectar el pliegue ungueal o ser
subungueal y penetrar la placa ungueal. Los granulomas piogénicos
subungueales asientan en la matriz
ungueal y producen deformidad localizada de la placa ungueal. El trauma local o
medicamentos han estado asociados con el desarrollo de granulomas piogénicos
periungueales o subungueales.
Figura 59. Granuloma piogénico subungueal.
Tumores glómicos.
Los tumores glómicos son tumores benignos raros
compuestos por células que recuerdan las células lisas del cuerpo glómico
normal. (69) Se presenta como una lesión purpúrica o azul debajo de la placa
ungueal (Fiuras 60, 61, 62, 63). (69,71) Los síntomas incluyen dolor
paroxístico, sensibilidad al frío, sensibilidad y dolor exquisito. El
diagnóstico se hace basado en el aspecto clínico y en los antecedentes de dolor
paroxístico y sensibilidad al frío. (71,72)
Las imágenes de RMN o ultrasonografía de alta
frecuencia pueden ser útiles para confirmar la sospecha clínica y evaluar el
tamaño y la localización preoperatoria del tumor. El examen histológico una vez
escindido confirma el diagnóstico.
Figura 60. Tumor glómico.
Un niño de 13 años desarrolló un nódulo muy doloroso
en el lecho ungueal de su dedo gordo derecho. La biopsia reveló un tumor
glómico.
Figura 61. Tumor glómico subungueal.
Un color rojo azulado se ve en este tumor glómico
del lecho ungueal.
Figura 62. Tumor glómico subungueal.
Coloración rojiza del lecho ungueal causado por un
tumor glómico subungueal.
Figura 63. Tumor glómico subungueal con distrofia
ungueal secundaria.
Distrofia ungueal causada por un tumor glómico
subungueal. El parche rojo subungueal indica la localización del tumor.
Exostosis Subungueal.
La exostosis subungueal es un tumor
osteocartilaginoso que ocurre más comúnmente
en la cara dorsomedial de la punta del dedo gordo del pie en
adolescentes o adultos jóvenes. (76) En su estadio temprano, el tumor
típicamente se presenta como nódulo firme, de un color blanco aporcelanado, con
un collarete que se extiende desde debajo de la porción distal de la uña,
causando onicolisis rojiza (Figura 64). Con el tiempo, el tumor se hace hiperqueratósico
(Figura 65). El dolor es variable y puede estar ausente en algunos pacientes.
Las radiografías pueden confirmar el diagnóstico. (76) El tratamiento es la
escisión quirúrgica.
Figura 64. Exostosis subungueal.
Figura 65. Exostosis subungueal.
TUMORES MALIGNOS.
Carcinoma de células escamosas.
El carcinoma de células escamosas incluyendo el
carcinoma de células escamosas in situ (enfermedad de Bowen), es el tumor
maligno más frecuente de la uña, ocurriendo más a menudo en el lecho ungueal o en
los surcos laterales. El trauma, la exposición a radiación y la infección con
papiloma virus humano tipo 16 y 18 son factores predisponentes para carcinoma de células escamosas.
El cuadro clínico del carcinoma de células escamosas
periungueal o subungueal es generalmente inespecífico, causando a menudo
dificultades en el diagnóstico lo que redunda en un diagnóstico tardío la
mayoría de las veces. El carcinoma de células escamosas de lecho ungueal o del
surco lateral puede presentarse como una hiperqueratosis, una onicolisis
persitente, una eritroniquia longitudinal, verruga, paroniquia, distrofia
ungueal o masa subungueal Figuras 66, 67, 68, y 69). Debe ser sospechado cuando una verruga o
lesión queratósica del surco lateral de la uña o del pliegue lateral persiste o
recurre después de la crioterapia u otro tratamiento para las verrugas.
Figura 66. Eritroniquia longitudinal secundaria a
carcinoma de células escamosas.
Figura 67. Carcinoma de células escamosas invasivo
de la uña.
Figura 68. Enfermedad de Bowen periungueal
(carcinoma de células escamosas in situ).
Figura 69. Enfermedad de Bowen periungueal
(carcinoma de células escamosas in situ).
El queratoacantoma, una variante rara del carcinoma
de células escamosas se presenta típicamente con onicolisis dolorosa, eritema
digital e inflamación o paroniquia dolorosa. (68) Los queratoacantomas
usualmente crecen rápidamente y la osteolisis del hueso es comúnmente observada
en las radiografías. Los pacientes con incontinencia pigmenti pueden desarrollar
múltiples queratoacantomas subungueales en edad juvenil. (77,78)
Una lesión sospechosa de queratoacantoma debe ser
biopsiada usando un punch, técnica
escisional o tangencial.
Melanoma.
El melanoma del aparato ungueal es una forma de
melanoma acral que asienta en la matriz ungueal. Es un tumor raro y da cuenta
de 1 a 3 por ciento de los melanomas que ocurren en la población blanca y 15 a
30 por ciento de los melanomas en pacientes de piel oscura.
(82)
En dos tercios de los casos el melanoma ungueal se
presenta como una raya o línea marrón a negra en la placa ungueal conocida como
melanoniquia (Figuras 70 y 71). (19) En un tercio de los casos el melanoma
ungueal es amelanótico y se presenta como masa ungueal o anormalidad en la
placa ungueal. (Figura 72)
Figura 70. Melanoma lentiginoso acral.
Melanoma lentiginoso acral in situ del dedo índice
izquierdo de un paciente de 74 años que se presentó como una estría pigmentada
linear (melanoniquia estriada) con signo de Hutchinson (pigmentación del
pliegue proximal (eponiquio) y lateral (paroniquio) de la uña.
Figura 71. Melanoma lentiginoso acral subungueal.
Un melanoma originado en la matriz ungueal. Un área
de hiperpigmentación del pliegue ungueal proximal está presente (signo de
Hutchinson).
Figura 72. Melanoma subungueal amelanótico.
Muchos pacientes con melanoma son inicialmente mal
diagnosticados de condiciones benignas y el diagnóstico de melanoma puede retrasarse. (23) Dado la dilación diagnóstica el melanoma subungueal tiene mal
pronóstico con una tasa de sobrevida reportada a 5 y 10 años del 30 y del 13
por ciento respectivamente.
El melanoma temprano de la uña puede aparecer como
una estrecha melanoniquia longitudinal con una sutil variedad de colores
múltiples. (32) Hallazgos adicionales pueden ser sugestivos de melanoma
temprano y requieren biopsia de la matriz ungueal (25,30,83). Estos signos son:
Melanoniquia que desarrolla durante la
vida adulta, que afecta sólo un dedo (particularmente el pulgar, índice o dedo
gordo del pie) y crece rápidamente.
Melanoniquia longitudinal d más de 4 mm
de ancho (Figura 21) con una pigmentación variada o ensanchamiento proximal
(forma triangular) (Figura 70).
Melanoniquia longitudinal preexistente
que se hace más oscura o más ancha o demuestra bordes laterales difuminados.
Melanoniquia longitudinal asociada a
fisuración de la placa ungueal, partición, o distrofia (Figura 28).
Melanoniquia que se extiend al pliegue
ungueal (signo de Hutchinson) (Figura 71)
La regla mnemotécnica ABCDEF puede ayudar a
sospechar melanoma: (84)
Edad del paciente (Age). (Veinte a 90 años con pico en la quinta a
séptima décadas)
Banda
de color Marrón a negro, ancho mayor de 3 mm y bordes irregulares.
Cambios
en la banda (rápido aumento del tamaño o tasa de crecimiento).
Compromiso Digital
(pulgar más que el dedo gordo del pie, este más que el índice, y dedo único más
que múltiples dedos.
Extensión
del pigmento más allá de los pliegues ungueles proximal y laterales (signo de
Hutchinson), o al borde libre de la placa ungueal.
Historia Familiar
de melanoma
La dermatoscopía de la uña puede ser muy útil en el
diagnóstico de melanoma. Los hallazgos dermatoscópicos asociados a melanoma
incluyen (Figura 73): (31,32,85)
Tonalidad marrón de fondo.
Presencia de líneas irregulares (en su
color, separación entre ellas, grosor y paralelismo).
Signo de micro-Hutchinson (pigmentación
de la cutícula vista con dermatoscopía pero no a simple vista.
Figura 73. Dermatoscopía del melanoma ungueal.
Sin embargo la histopatología es el gold standard
para el diagnóstico de melanoma del aparato ungueal. En la histología, los
signos tempranos de melanoma se caracterizan por un número aumentado de
melanocitos atípicos en la unión dermoepidérmica con predominancia de células
solas en vez de nidos. (30) La diseminación suprabasal afectando la parte
superficial de la matriz puede ser vista.
Los melanocitos atípicos tienen grandes núcleos pleomórficos, nucleolus
prominentes, aumento de las mitosis y largas ramificaciones dendríticas. (19)
ENFERMEDADES DE PIEL CON COMPROMISO UNGUEAL.
Psoriasis.
La psoriasis es la dermatosis que más frecuentemente
compromete las uñas. (86,87)
Los hallazgos clínicos de la psoriasis incluyen:
(86)
Punteado ungueal (“pitting”). Es el
signo más común de la psoriasis ungueal. Es el resultado de áreas focales de
queratinización anormal de la matriz ungueal que producen focos de células paraqueratósicas en la cara dorsal de
la placa ungueal a medida que crecen avanzando más allá de la cutícula. El
punteado psoriásico es típicamente irregular, profundo y distribuido al azar en
la placa ungueal (Figura 12)
Parches asalmonados en el lecho ungueal.
También llamados “gotas de aceite”, son áreas irregulares de coloración
amarilla o rosada en el lecho ungueal visibles a través de la placa ungueal
como resultado de la inflamación psoriásica (Figura 74).
Onicolisis. Es el resultado de la
separación distal de la placa ungueal del lecho ungueal inflamado. Un borde
eritematoso y hemorragias en astilla se asocian a menudo a onicolisis (Figura
32). La onicolisis y la hiperqueratosis subungueal puede ser la única
manifestación de psoriasis (Figura 35).
Figura 74. Signo de la gota de aceite (“oil drops”)
y onicolisis distal en un paciente cn psoriasis.
Decoloración de la placa ungueal y onicolisis distal
(separación de la uña del lecho ungueal). Paciente con psoriasis.
Otros signos de psoriasis incluyen paroniquia,
leuconiquia (uñas blancas), eritema de la lúnula y traconiquia (uñas ásperas y
deslustradas). (86,87)
La psoriasis de los pliegues ungueales recuerdan la
paroniquia crónica y es a menudo precipitada o exacerbada por tratamiento con
retinoides sistémicos. (88)
El testeo para investigación de hongos es
particularmente importante cuando la enfermedad se limita exclusivamente a las
uñas sobre todo de los pies. Sin embargo, la onicomicosis y la psoriasis
ungueal pueden coexistir.
Paraqueratosis Pustulosa.
La paraqueratosis pustulosa es un trastorno ungueal
que se da casi exclusivamente en niños (Figura 75). (90) En la mayorpia de los
casos la enfermedad está limitada a una uña, usualmente el pulgar o el índice y
se presenta con onicolisis distal, descamación en la punta del dedo e
hiperqueratosis subungueal. La paraqueratosis pustulosa comienza con una
inflamación eccematosa aguda de la piel periungueal causando hiperqueratosis y
engrosamiento de los bordes libres de las uñas. La descamación es más marcada
que la pustulación. El curso es a menudo prolongado y las recurrencias la
regla. La regresión espontánea suele ocurrir en la pubertad.
Figura 75. Paraqueratosis pustulosa.
Liquen Plano.
El liquen plano es una condición inflamatoria de
etiología desconocida que afecta la piel, mucosas, folículos pilosos y uñas.
Aproximadamente 10 a 25 por ciento de los pacientes
con liquen plano tienen compromiso ungueal. (86,87,91,92) El liquen plano de
las uñas ocurre más frecuentemente en la población adulta y típicamente afecta
varias o la mayoría de las uñas.
Los hallazgos clínicos en el liquen plano varían de
acuerdo al sitio de compromiso dentro del aparato ungueal. (86,87) El liquen
plano de la matriz ungueal produce surcos longitudinales, afinamiento de la
placa ungueal, fisuras longitudinales (Figura 76), traconiquia (Figura 77), y
eritema de la lúnula. (86) La hiperpigmentación postinflamatoria del pliegue
proximal y la melanoniquia longitudinal también pueden ocurrir cuando hay
compromiso de la matriz ungueal. (93) El liquen plano del lecho ungueal puede
ocurrir en conjunción con el compromiso de la matriz ungueal y se caracteriza por onicolisis con o sin
hiperqueratosis subungueal.
Figura 76. Fisuras ungueales bilaterales en liquen
plano ungueal
Figura 77. Traconiquia inducida por liquen plano
El liquen plano de las uñas puede ser rápidamente
progresivo. La distrofia ungueal permanente en las formas de anoniquia
(ausencia de la uña) y pterigium dorsal (extensión y adherencia del pliegue
ungueal proximal al lecho ungueal como consecuencia de cicatrización de la
matriz ungueal) (Figuras 78 y 79).
Figura 78. Liquen plano de las
uñas con distrofia permanente que llevó a pterigium y anoniqua (extensión y adherencia del pliegue ungueal proximal al
lecho ungueal secundario a cicatriz de matriz ungueal).
Figura 79. Pterigium en liquen plano de la uña.
El pliegue proximales adherente al lecho ungueal.
El lique plano es usualmente diagnosticado por
examen clínico solamente, pero si el diagnóstico es cuestionable, una biopsia
con punch de 3 mm de la matriz y/o lecho ungueal es usualmente definitorio. La
histología revela un infiltrado en banda de la matriz ungueal y del lecho
ungueal, con hiperqueratosis, hipergranulosis y acantosis del epitelio de la
matriz ungueal. (94)
El liquen plano de la uña es generalmente tratado
con corticosteroides sistémicos o intralesionales. Los corticosteroides
sistémicos son preferidos en casos rápidamente progresivos o compromiso de más de tres uñas. La
prednisona oral a una dosis de 0,5 a 1 mg/kg por día (máximo 60 mg/día) es dado
por cuatro a seis semanas. (95) Como alternativa, una inyección de acetonido de
triamcinolna a una dosis de 0,5 mg/kg cada tres a seis meses, (86,87,96)
Los corticosteroides intralesionales son una opción
cuando menos de tres uñas están comprometidas. El acetonido de triamcinolona
diluido a 2,5 a 5,0 mg/mL puede ser inyectado en los pliegues proximal y
laterales en intervalos mensuales. (96) Esas inyecciones son colocadas en forma
intradérmica en el pliegue ungueal desde donde la solución puede difundir a la matriz subyacente. Las inyecciones
directas en la matriz son dolorosas e innecesarias. El tratamiento se continúa
con intervalos mensuales hasta que la mitad de la uña se vea normal. En ese
momento se puede interrumpir progresivamente el tratamiento.
En pacientes que no responden al tratamiento, los
corticosteroides sistémicos o tópicos deben ser suspendidos después de cinco a
seis meses. Acitretina a una dosis de 0,35 mg por día puede ser una opción para casos rebeldes. (96)
El tratamiento del liquen plano con corticosteroides
sistémicos o tópicos no ha sido eveluado en ensayos randomizados. Su uso se
basa en la experiencia clínica y la limitada evidencia de pequeñas series de
casos.
Alopecía areata.
El compromiso de la uña ocurre en aproximadamente 50
por ciento de los niños y 20 por ciento de los adultos con alopecia areata.
(97) Los cambios ungueales pueden no ocurrir al mismo tiempo que la pérdida de pelo y son más comunes en
hombres y en casos severos. (86,87,97,99) Las alteraciones pueden comprometer
una o más uñas e incluir eritema moteado de la lúnula (“lúnula manchada”
“spotted
lunula”), surcos longitudinales o traconiquia (Figura 80), y punteado
geométrico (múltiples, pequeños y superficiales punteados distribuidos a lo largo
de líneas longitudinales y transversas de la placa ungueal) (Figura 81).
Figura 80. Traconiquia.
Superficie rugosa de las placas ungueales con surcos
longitudinales presents en este paciente con traconiquia secundaria a alopecia
areata.
Figura 81. Punteado ungueal.
Numerosos punteados en esta uña de un paciente con alopecia
areata.
El diagnóstico se hace usualmente clínicamente pero una
biopsia de matriz ungueal puede ser llevada a cabo en casos dudosos. La
patología revela un infiltrado linfocitario con espongiosis en el lecho ungueal
proximal, matriz lecho ungueal e hiponiquio. (17)
Las anormalidades de la uña son típicamente estables
y mejoran espontáneamente en un período de años. Los corticosteroides tópicos o
las inyecciones intralesionales mensuales de 2,5 a 3 mg/mL de acetonido de
triamcinolona en el pliegue ungueal proximal puede ser administrados si la
mejoría espontánea de la uña no se produce. (87)
Enfermedad de Darier.
La enfermedad de Darier también llamada queratosis
folicular, es una condición dominante autosómica caracterizada por pápulas
hiperqueratósicas grasosas en regiones seborreicas. Aproximadamente 90 por
ciento de los pacientes con enfermedad de Darier tienen compromiso ungueal. (87)
Las uñas de la mano se afectan más que las de los
pies. El compromiso de la matriz ungueal resulta en onicorrexis (fragilidad
capilar), partición, fragilidad y estrías longitudinales rojas y blancas en la
placa ungueal. (Figura 82) El compromiso del
lecho ungueal se caracteriza por hiperqueratosis subungueal y muescas en
forma de V en la placa ungueal distal y
en su borde libre. Las pápulas queratósicas pueden presentarse sobre el pliegue
ungueal proximal.
Figura 82. Enfermedad de Darier.
Muesca distal y bandas longitudinales rojas y blancas
en las uñas.
Sarcoidosis.
El compromiso ungueal es raro en pacientes con
sarcoidosis. Las uñas aparecen amarillas y distróficas, a menudo con
hemorragias en astilla, punteado ungueal, hiperqueratosis subungueal y
paroniquia dolorosa. (Figura 83). (100,101)
Figura 83. Sarcoidosis.
Dactilitis sarcoidótica y deformidad de todos los
dedos. Algunos dedos demuestran eritema e inflamación del pliegue y del lecho
ungueal. Hay marcada
onicodistrofia.
MANIFESTACIONES UNGUEALES DE LAS ENFERMEDADES SISTÉMICAS.
Las anormalidades ungueales asociadas con
enfermedades sistémicas usualmente compromete la mayoría o todas las uñas.
Signos de disturbios temporarios del crecimiento ungueal tales como las líneas
de Beau y la onicomadesis pueden ocurrir en asociación con fiebre alta,
enfermedades virales (por ejemplo la enfermedad de boca pies y manos), o el
síndrome de Kawasaki. (9,10,102)
Anormalidades permanentes o prolongadas de la forma
de las uñas, grosor, hipocratismo y uñas media y media (leuconiquia aparente) y
coiloniquia.
Síndrome de las uñas amarillas.
El síndrome de las uñas amarillas es un trastorno
poco frecuente caracterizado por la triada de enfermedad pulmonar, linfedema y uñas amarillas sin cutícula o lúnula de
crecimiento lento (Figura 84, y 85). (103-105) Las uñas se van engrosando
lentamente, se van haciendo más opacas y curvadas y pierden la cutícula y la
lúnula. Puede verse inflamación del tejido periungueal y onicolisis. En
la mayoría de los casos el síndrome es esporádico pero puede haber una forma
heredada autosómica recesiva. Un número de complicaciones respiratorias y
pulmonares se asocian con este síndrome incluyendo derrame pleural,
bronquiectasias bronquitis y neumonías recurrentes y sinusitis crónica. (107)
Se produce por una alteración de los vasos linfáticos con alteración del
drenaje linfático que conduce al edema subungueal, linfedema de las
extremidades y derrame pleural. La linfografía muestra pobreza e hipoplasia o
dilatación de los vasos linfáticos. La edad de comienzo es desde la niñez pero
puede empezar tan tardíamente como a los 65 años con un promedio de edad de
comienzo a los 40 años. Las uñas amarillas son el hallazgo inicial en un tercio
de los pacientes. Las uñas crecen a un ritmo de la mitad de lo normal. El
linfedema desarrolla en 80 por ciento de los pacientes durante el curso de la
enfermedad y puede estar confinado a los dedos de la mano.
Los síntomas pulmonares aparecen en 60 por ciento de
los casos, pero la triada completa es rara de ver.
Figura 84. Síndrome de las uñas amarillas.
Figura 85. Síndrome de las uñas amarillas.
Hipocratismo.
El hipocratismo digital u acropaquia se caracteriza
por un aumento de la masa distal del dedo y aumento del diámetro transversal y
longitudinal de la curvatura de la placa ungueal (Figuras 86, 87, 88)
(100,103,108)
Figura 86. Hipocratismo digital o acropaquia.
Figura 87. Acropaquia en un paciente con
osteoartropatía pulmonary.
Hinchazón de la falange distal con auento de la
curvatura ungueal.
Figura 88. Acropaquia.
Clínicamente estos dedos hipocráticos, dedos en
palillo de tambor o acropaquia, llaman la atención no sólo del médico sino del
paciente o de terceros cuando el cuadro está totalmente instalado. Sin embargo
esta entidad suele ser de difícil diagnóstico en el comienzo ya que los cambios
iniciales son sutiles. El compromiso de la última falange es generalmente
simétrico aunque pueden verse unilateralmente y excepcionalmente en un solo
dedo. La acropaquia es generalmente indolora a no ser que se asocie a cáncer de pulmón, en cuyo caso puede existir
dolor y tumefacción generalmente en muñecas, tobillas, rodillas y codos que
pueden hacer confundir con otras enfermedades reumáticas.
Las uñas “en vidrio de reloj” asociadas a
hipocratismo digital se definen como un ángulo entre estas y la cutícula de más
de 180°, a diferencia de los 160° de un paciente normal (ángulo de Lovidond) .
Estas uñas ayudan al clínico a establecer el diagnóstico de acropaquia (Figuras
89 y 90).
Figura 89. Dedos hipocráticos con uñas "en vidrio
de reloj".
Figura 90. Ángulo de Lovidond. A la derecha ángulo
normal, a la izquierda acropaquia.
El hipocratismo adquirido bilateral es la forma más
común. Usualmente comienza en los pulgares e índices y se asocia más con
enfermedades pulmonares o cardiovasculares incluyendo bronquiectasias,
enfisema, neumonía, linfoma, insuficiencia cardíaca y cardiopatías congénitas.
Menos frecuentemente el hipocratismo ocurre en pacientes con enfermedades
extratorácicas como enfermedad inflamatoria intestinal, cirrosis hepática, y
neoplasias gastrointestinales. (108)
La acropaquia unilateral o de un solo dedo se
relaciona casi siempre a lesions vasculares tales como shunt periférico,
fístula arteriovenosa o aneurisma pero el tumor de Pancoast, la linfadenitis y
la eritromelalgia también pueden causar hipocratismo unilateral. (100.103)
Para una mayor descripción del tema consultar: http://www.elrincondelamedicinainterna.com/2013/01/osteoartropatia-hipertrofica-pulmonar.html
Uñas mitad y mitad.
Las uñas mitad y mitad (half-and-half nails),
también llamadas leuconiquia o uñas de Lindsay, son esencialmente manifestaciones de insuficiencia renal crónica y uremia. (109,110) Típicamente se ve bandas rojas,
rosadas o marrones horizontales que ocupan 20 a 60 por ciento del total de la
longitud de la parte distal de las uñas. (100.103,111) La porción proximal de
la uña mitad y mitad tiene un aspecto opaco de aspecto en “vidrio esmerilado”
debido a cambios del lecho ungueal subyacente (Figura 91, 92 y 93). Las uñas
pueden recuperar su aspecto normal después del trasplante renal. (112)
Figura 91. Uñas mitad y mitad en un paciente con
insuficiencia renal crónica.
Figuras 92. Uñas mitad y mitad
Figura 93. Uñas mitad y mitad.
Coiloniquia.
la coiloniquia también llamada uñas en cuchara, son
el resultado de cierta concavida superior de la placa ungueal que permite que
una gota de agua quede en la superficie
de la uña sin deslizarse (Figuras 94 y 95). Se ha asociado a deficiencia de
hierro y otras condiciones sistémicas en raros reportes de casos. Sin embargo
se ve más comúnmente asociado a cambios ocupacionales y a formas idiopáticas.
Figura 94. Coiloniquia asociada a deficiencia de
hierro.
Figura 95. Coiloniquia asociada a deficiencia de
hierro.
Líneas blancas transversales. Líneas de Muercke y
líneas de Mees.
Las bandas blancas transversales pueden muchas veces
ser secundarias a trauma de la matriz proximal a nivel del pliegue ungueal
proximal (hiponiquio). Sin embargo, algunas líneas blancas transversales como
las de Muercke y Mees pueden ser manifestaciones de enfermedades sistémicas.
Las líneas de Muercke son transversales,
blanquecinas y habitualmente en número de dos. Descriptas inicialmente en una
paciente de 65 años con severa hipoalbuminemia.
Las líneas de Mees característicamente son más
gruesas y pueden ser únicas o múltiples, presentándose de manera característica
en la intoxicación por arsénico o por otros metales pesados,como el talio,
aunque también se han descrito asociadas con empiema, tratamiento con
ciclosporina, lupus eritematoso generalizado y quimioterapia.
Figura 96. Líneas de Muercke.
Figura 97. Líneas de Muercke. Líneas blancas horizontals
observadas en 4 dedos de este paciente de 49 años con adenocarcinoma
rectosigmoideo tratado con radioterapia preoperatoria y 4 infusiones de
5-fluorouracilo al mismo tiempo.
Fig 98. Líneas de Muercke.
Las líneas blancas transversales ocurren en diferentes
patologías. Se las ha visto asociadas a pelagra, Hodgkin, insuficiencia renal,
anemia de células falciformes, intoxicación por paraquat.
Las líneas de Mees (Figura 99) también llamadas
leuconiquia estriada son líneas transversales que se ven en uñas de manos y
pies.
Las líneas de Mees aparecen después de un episodio
de envenenamiento con arsénico, talio u otros metales pesados y pueden verse en
pacientes que padecen insuficiencia renal. También se ven en pacientes que
recibieron quimioterapia.
Figura 99. Líneas de Mees.
BIOPSIA DE UÑA Y SUS INDICACIONES.
Una biopsia de uña es llevada a cabo para
diagnosticar lesiones ambiguas de las uñas, distrofias, o para diagnosticar y
eventualmente extirpar tumores. (113) Dado la tendencia a dejar cicatrices y
también a la frecuente toma de muestras no demostrativas de la patología, la
biopsia debe ser llevada a cabo por un médico con experiencia y entrenado en el
procedimiento. Los requisitos para una
biopsia ungueal exitosa son una comprensión sólida de la anatomía de la unidad
ungueal, una adecuada anestesia y hemostasia y una correcta preparación del
paciente.
Antes de llevar a cabo una biopsia ungueal se debe
discutir con el paciente y hacerle saber todo lo referente al procedimiento,
los beneficios y riesgos, el dolor que puede ocasionar y por la potencial cicatrización anómala.
La elección de la técnica se basa en el sitio en que
asienta la patología de la uña y el riesgo de dejar cicatrices. (113)
La uña debe ser parcial o completamente extirpada
para permitir un acceso al sitio de la biopsia. (114) La extirpación parcial de
la placa ungueal es suficiente en muchos casos y evita trauma a los tejidos
adyacentes no comprometidos (Figura 100). (115) Sin embargo, la avulsión completa de la
uña es necesaria muchas veces para lograr una máxima exposición del lecho y de
la matriz ungueal.
Figura 100. Avulsión parcial de la uña.
Después de la cirugía, la placa ungueal debe volver
a ser puesta en su lugar cada vez que sea posible y fijada temporariamente con
sutura o adhesivos. (116) La placa ungueal puede proteger así la herida y el
lecho ungueal durante 3 a 12 semanas de posoperatorio. (Figuras 101 y 102)
Figura 101. Avulsión completa de la uña.
Figura 102.Reemplazo de la uña después de la cirugía.
Cada vez que sea posible la placa ungueal debe ser
puesta nuevamente en su lugar para proteger la herida actuando como una
compresa biológica. La placa ungueal puede ser suturada o pegada con cinta
adhesiva.
Las muestras de biopsia incluyendo la placa ungueal
en algunas circunstancias deben ser colocadas en formalina en frascos separados
para el adecuado procesamiento histológico. (114,117) El examen histopatológico
de la placa unguealpuede proveer importante información clínica (por ejemplo
presencia d pigmentación melanocítica, sangre, pigmentos producidos por
hongos). Cada frasco debe estar adecuadamente rotulado indicando qué tejido se
envía, y este debe estar seccionado longitudinalmente (por ejemplo en el plano
sagital) más que transversalmente (Figura 103). (114)
Figura 103. Sección longitudinal de
una muestra de biopsia ungueal.
BIOPSIA DEL LECHO UNGUEAL.
Indicaciones.
Las biopsias del lecho ungueal son útiles para el
diagnóstico de trastornos infecciosos, inflamatorios y neoplásicos como los
siguientes: (116)
Onicomicosis subungueal proximal.
Tumores benignos del lecho ungueal tales
como tumor glómico, fibroma encondroma.
Condiciones inflamatorias tales como
psoriasis y liquen plano.
Inclusiones epidérmicas subungueales.
Carcinoma de células escamosas.
Melanoma.
Técnicas.
La biopsia ungueal puede ser llevada a cabo por una
biopsia con punch, o bien por una escisión elíptica (Figura 104). Toda biopsia
debe llegar al periostio. (113) Aunque el lecho ungueal generalmente cura sin
cicatriz, puede ocurrir onicolisis como
complicación. Para minimizar el riesgo de cicatrización con onicolisis las
biopsias del lecho ungueal deben estar orientadas longitudinalmente paralelas a
los surcos naturales.
Figura 104.
Diagrama de las técnicas de biopsia.
Biopsia con punch.
Antes de llevar a cabo una biopsia con punch, el
lecho ungueal usualmente es expuesto por avulsión parcial o completa de la
placa ungueal e inspeccionado para elegir el lugar óptimo del sitio de la
biopsia.
Un punch de 3 mm es usualmente adecuado para hacer
la mayoría de los diagnósticos. Siguiendo a la remoción de la placa
ungueal el lecho ungueal debe ser
evaluado para determinar el sitio ideal para lograr un diagnóstico anatomopatológico.
(116)
Técnica de doble punch.
Una alternativa a la avulsión parcial o completa de
la placa ungueal es la técnica de doble punch. En ella, la placa ungueal que
cubre el sitio de la biopsia es perforado con un punch de tamaño más grande (5
o 6 mm) sin traumatizar el tejido subyacente. Sumergir el dedo en agua caliente
por 10 minutos antes del procedimiento facilita el procedimiento. El disco de
placa ungueal es removido entonces usando la punta del escalpelo y el lecho ungueal es biopsiado
con un punch de tamaño menos (3 mm).
Escisión elíptica.
Una escisión elíptica (fusiforme) orientada en el
eje longitudinal puede ser usada si una
muestra mayor del lecho ungueal es biopsiada. La escisión elíptica requiere
avulsión parcial o completa de la placa ungueal. Después de la escisión el
lecho ungueal puede ser reparado por suturas reabsorbibles 6.0
BIOPSIA DEL PLIEGUE UNGUEAL.
Las indicaciones para la biopsia del lecho ungueal
incluyen condiciones inflamatorias o tumores focales. La biopsia del pliegue
ungueal puede ser llevada usando técnicas de punch, escisión elíptica o
tangencial (afeitado). Las mismas son las mismas que se usan para piel. (118)
BIOPSIA DE LA MATRIZ UNGUEAL.
Indicaciones.
La indicación más importante para la biopsia de la
matriz ungueal es excluir o confirmar el diagnóstico de melanoma subungueal en
pacientes con melanoniquia longitudinal. (113,114,119) En cualquier caso de
melanoniquia con probabilidad preoperatoria de melanoma es importante llevar a
cabo una biopsia de grosor completo. Una biopsia tangencial no es adecuada para
estos casos porque no permite la evaluación del grosor de Breslow.
Principios generales.
La biopsia de matriz ungueal se asocia a mayor
riesgo de cicatriz que cualquier otra biopsia de la unidad ungueal. Una biopsia
de matriz ungueal mayor de 3 mm puede ser suturada para lograr óptimos resultados
cosméticos. (117,120)
Cuando sea posible, la biopsia de la matriz distal
es preferida a la biopsia de la matriz proximal
dado que la matriz distal forma la porción ventral de la placa ungueal,
mientras que la matriz proximal forma la porción dorsal de la misma (Figura
105), y las secuelas de las biopsias de la matriz distal (afinamiento de los
surcos) se manifiestan por debajo de la superficie de la placa ungueal.
(113,119,121,123) El afinamiento de los surcos d la superficie dorsal d la uña son fácilmente traumatizados y pueden
engancharse en la ropa al vestirse causando considerables trastornos al
paciente (Figura 106).
Figura 105. Crecimiento de la uña. Dirección y
movimiento de la diferenciación de la matriz ungueal.
Figura 106.
Secuela de biopsia de matriz proximal. Cicatrización con
partimiento de la placa ungueal.
Técnicas de espesor completo.
Biopsias con punch.
La biopsia con punch es reservada generalmente para
tomar muestras de pacientes con melanoniquia longitudinal de menos de 2,5 a 3
mm de ancho que se originan en la matriz distal. (114,117) Una biopsia con
punch debe ser tomada en el origen de la
banda y debe extenderse hasta la profundidad del periostio (Figura 107). Es
preferible sacar un nido entero de pigmentación en la matriz. La biopsia con
punch no se recomienda para lesiones mayores de 3 mm de ancho debido a que la
pigmentación periférica puede no ser adecuadamente tomada para descartar
enfermedad maligna. Tampoco se recomiendan las biopsias múltiples ya que tienen
más riesgo de secuelas distróficas. (114)
Figura 107. Biopsia con punch de la matriz ungueal
distal.
Escisión elíptica longitudinal.
Una escisión elíptica longitudinal de la matriz
proximal puede ser llevada a cabo como una alternativa de la biopsia con punch
para escindir una lesión causante de melanoniquia longitudinal de menos de 3 mm
de ancho. (114) El cierre quirúrgico se lleva a cabo con sutura de material
reabsorbible 6.0.
Escisión lateral longitudinal.
La escisión lateral longitudinal es lo aconsejado
para biopsiar melanoniquias localizadas
en el tercio lateral d la placa ungueal (Figura 108). (114,117)
Figura 108.
Escisión longitudinal lateral de la uña.
Escisión transversa de la matriz.
La biopsia transversa de la matriz ungueal puede ser llevada a cabo para escindir
lesiones de la matriz que son mayores de 3 mm de ancho. Para minimizar el
riesgo de cicatrización, la lesión es removida por escisión elíptica o una cuña
en forma de cuarto creciente de tejido con el margen distal parecido a la forma
de la lúnula (Figura 104).
Técnicas de espesor parcial.
Las técnicas de escisión tangencial (afeitado) son
ideales para tomar muestras de melanoniquas longitudinales que tienen baja
sospecha de melanoma, son mayores a 3 mm de ancho y se localizan en el medio de
la placa ungueal (Figura 109). Es también la técnica preferida para tomar muestras de melanoniquias
longitudinales cualquiera sea el ancho, originadas en la matriz proximal,
cuando la sospecha de melanoma es baja. (114,117,124) La técnica tangencial es
menos invasiva que la escisión de la matiz orientada transversalmente y está
asociada on distrofia mínima a largo plazo a pesar del ancho del tejido
escindido.
Figura 109.
Escisión tangencial de la uña.
REFERENCIAS
BIBLIOGRÁFICAS.
1.Rich P, Scher
RK. Nail anatomy and basic science. In: An Atlas of Diseases of the Nail,
Parthenon Publishing, New York 2003. p.7.
2.Rich P. Nail
Surgery. In: Dermatology, 2nd ed, Bolognia JL, Jorizzo JL, Rapini RP (Eds),
Mosby, New York 2006. p.2260.
3.Haneke E.
Surgical anatomy of the nail apparatus. Dermatol Clin 2006; 24:291.
4.Haneke E.
Surgical anatomy of the nail apparatus. In: Nail Surgery, Richert B, Di
Chiacchio N, Haneke E (Eds), Informa Healthcare, New York 2011. p.1.
5.De Berker D,
Mawhinney B, Sviland L. Quantification of regional matrix nail production. Br J
Dermatol 1996; 134:1083.
6.Fleckman P.
Structure and function of the nail unit. In: Nails: Diagnosis, Therapy, and
Surgery, Scher RK, Daniel CR III, et al (Eds), Elsevier Saunders, 2005. p.13.
7.Daniel CR. An
approach to initial examination of the nail. In: Nails: Diagnosis, Therapy, and
Surgery, Scher RK, Daniel CR III, et al (Eds), Elsevier Saunders, 2005. p.27.
8.Rich P, Scher
RK. Examination of the nail and work-up of nail conditions. In: An Atlas of
Diseases of the Nail, Parthenon Publishing, New York 2003. p.11.
9.Bracho MA, González-Candelas F, Valero A, et al. Enterovirus co-infections and onychomadesis after
hand, foot, and mouth disease, Spain, 2008. Emerg Infect Dis 2011; 17:2223.
10.Wei SH, Huang
YP, Liu MC, et al. An outbreak of coxsackievirus A6 hand, foot, and mouth
disease associated with onychomadesis in Taiwan, 2010. BMC Infect Dis 2011;
11:346.
11.Tosti A,
André M, Murrell DF. Nail involvement in autoimmune bullous disorders. Dermatol
Clin 2011; 29:511.
12.Piraccini BM,
Iorizzo M, Tosti A. Drug-induced nail abnormalities. Am J Clin Dermatol 2003;
4:31.
13.Hardin J,
Haber RM. Idiopathic sporadic onychomadesis: case report and literature review.
Arch Dermatol 2012; 148:769.
14.Mehra A,
Murphy RJ, Wilson BB. Idiopathic familial onychomadesis. J Am Acad Dermatol
2000; 43:349.
15.Hoy NY, Leung
AK, Metelitsa AI, Adams S. New concepts in median nail dystrophy,
onychomycosis, and hand, foot, and mouth disease nail pathology. ISRN Dermatol
2012; 2012:680163.
16.Gordon KA,
Vega JM, Tosti A. Trachyonychia: a comprehensive review. Indian J Dermatol
Venereol Leprol 2011; 77:640.
17.Holzberg M.
Common nail disorders. Dermatol Clin 2006; 24:349.
18.Sakata S,
Howard A, Tosti A, Sinclair R. Follow up of 12 patients with trachyonychia.
Australas J Dermatol 2006; 47:166.
19.Haneke E,
Baran R. Longitudinal melanonychia. Dermatol Surg 2001; 27:580.
20.Baran R,
Haneke E. Tumours of the nail apparatus and adjacent tissues. In: Diseases of
the Nails and their Management, 2nd ed, Baran R, Dawber RP (Eds), Blackwell,
Oxford 1994. p.417.
21.Sladden MJ,
Mortimer NJ, Osborne JE. Longitudinal melanonychia and pseudo-Hutchinson sign
associated with amlodipine. Br J Dermatol 2005; 153:219.
22.Sachdeva S,
Sachdeva S, Kapoor P. Laugier-hunziker syndrome: a rare cause of oral and acral
pigmentation. J Cutan Aesthet Surg 2011; 4:58.
23.André J,
Lateur N. Pigmented nail disorders. Dermatol Clin 2006; 24:329.
24.Baran R,
Kechijian P. Hutchinson's sign: a reappraisal. J Am Acad Dermatol 1996; 34:87.
25.Tosti A, Piraccini BM, de Farias DC. Dealing with melanonychia. Semin Cutan Med Surg 2009;
28:49.
26.Tosti A, Baran R, Piraccini BM, et al. Nail matrix nevi: a clinical and histopathologic study
of twenty-two patients. J Am Acad Dermatol 1996; 34:765.
27.Lateur N,
Andre J. Melanonychia: Diagnosis and treatment. Dermatol Ther 2002; 15:131.
28.Jellinek N.
Nail matrix biopsy of longitudinal melanonychia: diagnostic algorithm including
the matrix shave biopsy. J Am Acad Dermatol 2007; 56:803.
29.Goettmann-Bonvallot
S, André J, Belaich S. Longitudinal melanonychia in children: a clinical and
histopathologic study of 40 cases. J Am Acad Dermatol 1999; 41:17.
30.Ruben BS.
Pigmented lesions of the nail unit: clinical and histopathologic features.
Semin Cutan Med Surg 2010; 29:148.
31.Ronger S,
Touzet S, Ligeron C, et al. Dermoscopic examination of nail pigmentation. Arch
Dermatol 2002; 138:1327.
32.Koga H, Saida
T, Uhara H. Key point in dermoscopic differentiation between early nail
apparatus melanoma and benign longitudinal melanonychia. J Dermatol 2011;
38:45.
33.Iorizzo M,
Tosti A, Di Chiacchio N, et al. Nail melanoma in children: differential
diagnosis and management. Dermatol Surg 2008; 34:974.
34.de Berker DA,
Perrin C, Baran R. Localized longitudinal erythronychia: diagnostic significance
and physical explanation. Arch Dermatol 2004; 140:1253.
35.Jellinek NJ.
Longitudinal erythronychia: suggestions for evaluation and management. J Am
Acad Dermatol 2011; 64:167.e1.
36.Baran R,
Perrin C. Longitudinal erythronychia with distal subungual keratosis:
onychopapilloma of the nail bed and Bowen's disease. Br J Dermatol 2000;
143:132.
37.Baran R,
Perrin C. Focal subungual warty dyskeratoma. Dermatology 1997; 195:278.
38.Cohen PR.
Longitudinal erythronychia: individual or multiple linear red bands of the nail
plate: a review of clinical features and associated conditions. Am J Clin
Dermatol 2011; 12:217.
39.Baran R,
Dawber RPR, Richert B. Physical signs. In: Baran and Dawber’s Diseases of the
nails and their management, 3rd ed, Baran R, Dawber RPR, De Berker DAR, Haneke
E, Tosti A (Eds), Blackwell Science, Malden, MA 2001. p.48.
40.Zaias N,
Ackerman AB. The nail in Darier-White disease. Arch Dermatol 1973; 107:193.
41.Siragusa M,
Schepis C, Cosentino FI, et al. Nail pathology in patients with hemiplegia. Br
J Dermatol 2001; 144:557.
42.Baran R,
Dawber RP, Perrin C, Drape JL. Idiopathic polydactylous longitudinal
erythronychia: a newly described entity. Br J Dermatol 2006; 155:219.
43.Daniel CR
III. Simple Onycholysis. In: Nails: Diagnosis, Therapy, and Surgery, Scher RK,
Daniel CR III, et al (Eds), Elsevier Saunders, 2005. p.97.
44.Rich P, Scher
RK. Nail signs and their definitions: non-specific nail dystrophies. In: An
Atlas of Diseases of the Nail, Parthenon Publishing, New York 2003. p.13.
45.Elewski BE.
Onychomycosis. Treatment, quality of life, and economic issues. Am J Clin
Dermatol 2000; 1:19.
46.Lawry M,
Daniel CR III. Nonfungal Infections and Acute Paronychia. In: Nails: Diagnosis,
Therapy, and Surgery, Scher RK, Daniel CR III, et al (Eds), Elsevier Saunders,
2005. p.141.
47.Scheinfeld
NS. Is blistering distal dactylitis a variant of bullous impetigo? Clin Exp
Dermatol 2007; 32:314.
48.Hays GC,
Mullard JE. Blistering distal dactylitis: a clinically recognizable
streptococcal infection. Pediatrics 1975; 56:129.
49.Rich P, Scher
RK. Infectious causes of Nail Disorders. In: An Atlas of Diseases of the Nail,
Parthenon Publishing, New York 2003. p.41.
50.Rubright JH,
Shafritz AB. The herpetic whitlow. J Hand Surg Am 2011; 36:340.
51.Abimelec P,
Dumontier C. Basic and Advanced Nail Surgery (Part 2: Indications and
Complications). In: Nails: Diagnosis, Therapy, and Surgery, Scher RK, Daniel RC
III, et al (Eds), Elsevier Saunders, 2005. p.291.
52.Baran R,
Perrin C, Baudet J, Requena L. Clinical and histological patterns of
dermatofibromas of the nail apparatus. Clin Exp Dermatol 1994; 19:31.
53.Rich P, Scher
RK. Nail Tumors. In: An Atlas of Diseases of the Nail, Parthenon Publishing,
New York 2003. p.83.
54.Cahn RL.
Acquired periungual fibrokeratoma. A rare benign tumor previously described as
the garlic-clove fibroma. Arch Dermatol 1977; 113:1564.
55.Cañueto J, Santos-Briz Á, García JL, et al. Onychomatricoma: genome-wide analyses of a rare nail
matrix tumor. J Am Acad Dermatol 2011; 64:573.
56.Baran R, Richert
B. Common nail tumors. Dermatol Clin 2006; 24:297.
57.Gaertner EM,
Gordon M, Reed T. Onychomatricoma: case report of an unusual subungual tumor
with literature review. J Cutan Pathol 2009; 36 Suppl 1:66.
58.Perrin C,
Goettmann S, Baran R. Onychomatricoma: clinical and histopathologic findings in
12 cases. J Am Acad Dermatol 1998; 39:560.
59.Fayol J,
Baran R, Perrin C, Labrousse F. Onychomatricoma with misleading features. Acta
Derm Venereol 2000; 80:370.
60.Raison-Peyron N, Alirezai M, Meunier L, et al. Onychomatricoma: an unusual cause of nail bleeding.
Clin Exp Dermatol 1998; 23:138.
61.Goettmann S,
Zaraa I, Moulonguet I. Onychomatricoma with pterygium aspect: unusual clinical
presentation. Acta Derm Venereol 2006; 86:369.
62.Perrin C,
Baran R. Onychomatricoma with dorsal pterygium: pathogenic mechanisms in 3
cases. J Am Acad Dermatol 2008; 59:990.
63.Perrin C, Baran R, Balaguer T, et al. Onychomatricoma: new clinical and histological
features. A review of 19 tumors. Am J Dermatopathol 2010; 32:1.
64.Fraga GR,
Patterson JW, McHargue CA. Onychomatricoma: report of a case and its comparison
with fibrokeratoma of the nailbed. Am J Dermatopathol 2001; 23:36.
65.Richert B.
Surgery of the distal interphalangeal joint. In: Nail Surgery, Richert B, Di
Chiacchio N, Haneke E (Eds), Informa Healthcare, New York 2011. p.165.
66.de Berker D,
Goettman S, Baran R. Subungual myxoid cysts: clinical manifestations and
response to therapy. J Am Acad Dermatol 2002; 46:394.
67.Drapé JL,
Idy-Peretti I, Goettmann S, et al. MR imaging of digital mucoid cysts.
Radiology 1996; 200:531.
68.Tosti A,
Richert B, Massimiliano P. Tumors of the nail apparatus. In: Nails: Diagnosis,
Therapy, and Surgery, Scher RK, Daniel RC, et al (Eds), Elsevier Saunders,
2005. p.195.
69.Gombos Z, Zhang PJ. Glomus tumor. Arch Pathol Lab Med 2008; 132:1448.
70.Richert B,
Haneke E, Di Chiacco N. Surgery of the nail bed. In: Nail Surgery, Richert B,
Di Chiacchio N, Haneke E (Eds), Informa Healthcare, New York 2011. p.55.
71.Bhaskaranand
K, Navadgi BC. Glomus tumour of the hand. J Hand Surg Br 2002;
27:229.
72.Cigna E, Carlesimo B, Bistoni G, et al. The value of clinical diagnosis of digital glomus
tumors. Acta Chir Plast 2008; 50:55.
73.Marchadier A,
Cohen M, Legre R. [Subungual glomus tumors of the fingers: ultrasound
diagnosis]. Chir Main 2006; 25:16.
74.Wortsman X,
Jemec GB. Role of high-variable frequency ultrasound in preoperative diagnosis
of glomus tumors: a pilot study. Am J Clin Dermatol 2009; 10:23.
75.Drapé JL,
Idy-Peretti I, Goettmann S, et al. Subungual glomus tumors: evaluation with MR
imaging. Radiology 1995; 195:507.
76.Haneke E, Di
Chiacco N, Richert B. Surgery of the bony phalanx. In: Nail Surgery, Richert B,
Di Chiacchio N, Haneke E (Eds), Informa Healthcare, New York 2011. p.149.
77.Baran R, Goettmann
S. Distal digital keratoacanthoma: a report of 12 cases and a review of the
literature. Br J Dermatol 1998; 139:512.
78.Montes CM,
Maize JC, Guerry-Force ML. Incontinentia pigmenti with painful subungual
tumors: a two-generation study. J Am Acad Dermatol 2004; 50:S45.
79.de Berker DA,
Dahl MG, Malcolm AJ, Lawrence CM. Micrographic surgery for subungual squamous
cell carcinoma. Br J Plast Surg 1996; 49:414.
80.Young LC,
Tuxen AJ, Goodman G. Mohs' micrographic surgery as treatment for squamous dysplasia
of the nail unit. Australas J Dermatol 2012; 53:123.
81.Dalle S,
Depape L, Phan A, et al. Squamous cell carcinoma of the nail apparatus:
clinicopathological study of 35 cases. Br J Dermatol 2007; 156:871.
82.Thai KE,
Young R, Sinclair RD. Nail apparatus melanoma. Australas J Dermatol 2001;
42:71.
83.Saida T,
Ohshima Y. Clinical and histopathologic characteristics of early lesions of
subungual malignant melanoma. Cancer 1989; 63:556.
84.Levit EK,
Kagen MH, Scher RK, et al. The ABC rule for clinical detection of subungual
melanoma. J Am Acad Dermatol 2000; 42:269.
85.Thomas L,
Dalle S. Dermoscopy provides useful information for the management of
melanonychia striata. Dermatol Ther 2007; 20:3.
86.Tosti A,
Piraccini BM. Dermatological Diseases. In: Nails: Diagnosis, Therapy, and
Surgery, Scher RK, Daniel RC, et al (Eds), Elsevier Saunders, 2005. p.105.
87.Rich P, Scher
RK. Nail manifestations of cutaneous disease. In: An Atlas of Diseases of the
Nail, Parthenon Publishing, New York 2003. p.51.
88.Baran R. Retinoids
and the nails. J Dermatol Treat 1990; 1:151.
89.Szepietowski
JC, Salomon J. Do fungi play a role in psoriatic nails? Mycoses 2007; 50:437.
90.Richert B,
André J. Nail disorders in children: diagnosis and management. Am J Clin
Dermatol 2011; 12:101.
91.Scher RK.
Lichen planus of the nail. Dermatol Clin 1985; 3:395.
92.Tosti A,
Peluso AM, Fanti PA, Piraccini BM. Nail lichen planus: clinical and pathologic
study of twenty-four patients. J Am Acad Dermatol 1993; 28:724.
93.Juhlin L,
Baran R. On longitudinal melanonychia after healing of lichen planus. Acta Derm
Venereol 1990; 70:183.
94.Goettmann S,
Zaraa I, Moulonguet I. Nail lichen planus: epidemiological, clinical,
pathological, therapeutic and prognosis study of 67 cases. J Eur Acad Dermatol
Venereol 2012; 26:1304.
95.Cribier B,
Frances C, Chosidow O. Treatment of lichen planus. An evidence-based medicine
analysis of efficacy. Arch Dermatol 1998; 134:1521.
96.Piraccini BM, Saccani E, Starace M, et al. Nail lichen planus: response to treatment and long
term follow-up. Eur J Dermatol 2010; 20:489.
97.Tosti A,
Morelli R, Bardazzi F, Peluso AM. Prevalence of nail abnormalities in children
with alopecia areata. Pediatr Dermatol 1994; 11:112.
98.Tosti A,
Fanti PA, Morelli R, Bardazzi F. Trachyonychia associated with alopecia areata:
a clinical and pathologic study. J Am Acad Dermatol 1991; 25:266.
99.Sharma VK,
Dawn G, Muralidhar S, Kumar B. Nail changes in 1000 Indian patients with
alopecia areata. J Eur Acad Dermatol Venereol 1998; 10:189.
100.Lawry M,
Daniel CR III. Nails in Systemic Disease. In: Nails: Diagnosis, Therapy, and
Surgery, Scher RK, Daniel CR III, et al (Eds), Elsevier Saunders, 2005. p.147.
101.Santoro F,
Sloan SB. Nail dystrophy and bony involvement in chronic sarcoidosis. J Am Acad
Dermatol 2009; 60:1050.
102.Ciastko AR.
Onychomadesis and Kawasaki disease. CMAJ 2002; 166:1069.
103.Rich P,
Scher RK. Nail Signs of systemic disease. In: An Atlas of Diseases of the Nail,
Parthenon Publishing, New York 2003. p.61.
104.SAMMAN PD,
WHITE WF. THE "YELLOW NAIL" SYNDROME. Br J Dermatol
1964; 76:153.
105.Maldonado F,
Ryu JH. Yellow nail syndrome. Curr Opin Pulm Med 2009; 15:371.
106.Hoque SR,
Mansour S, Mortimer PS. Yellow nail syndrome: not a genetic disorder? Eleven
new cases and a review of the literature. Br J Dermatol 2007; 156:1230.
107.Maldonado F,
Tazelaar HD, Wang CW, Ryu JH. Yellow nail syndrome: analysis of 41 consecutive
patients. Chest 2008; 134:375.
108.Spicknall
KE, Zirwas MJ, English JC 3rd. Clubbing: an update on diagnosis, differential
diagnosis, pathophysiology, and clinical relevance. J Am Acad Dermatol 2005;
52:1020.
109.Onelmis H,
Sener S, Sasmaz S, Ozer A. Cutaneous changes in patients with chronic renal
failure on hemodialysis. Cutan Ocul Toxicol 2012; 31:286.
110.Martinez MA, Gregório CL, Santos VP, et al. Nail disorders in patients with chronic renal failure
undergoing hemodialysis. An Bras Dermatol 2010; 85:318.
111.Lindsay PG.
The half-and-half nail. Arch Intern Med 1967; 119:583.
112.Saray Y,
Seçkin D, Güleç AT, et al. Nail disorders in hemodialysis patients and renal
transplant recipients: a case-control study. J Am Acad
Dermatol 2004; 50:197.
113.Rich P. Nail
biopsy: indications and methods. Dermatol Surg 2001; 27:229.
114.Jellinek N.
Nail matrix biopsy of longitudinal melanonychia: diagnostic algorithm including
the matrix shave biopsy. J Am Acad Dermatol 2007; 56:803.
115.Collins SC,
Cordova K, Jellinek NJ. Alternatives to complete nail plate avulsion. J Am Acad
Dermatol 2008; 59:619.
116.Jellinek NJ.
Nail surgery: practical tips and treatment options. Dermatol Ther 2007; 20:68.
117.Haneke E,
Baran R. Longitudinal melanonychia. Dermatol Surg 2001; 27:580.
118.Rich P,
Scher RK. Nail signs and their definitions: non-specific nail dystrophies. In:
An Atlas of Diseases of the Nail, Parthenon Publishing, New York 2003. p.13.
119.Rich P. Nail
Surgery. In: Dermatology, Bolognia JL, Jorizzo JL, Rapini RP (Eds), Mosby, New
York 2006. p.2260.
120.Moossavi M,
Scher RK. Complications of nail surgery: a review of the literature. Dermatol
Surg 2001; 27:225.
121.De Berker D,
Mawhinney B, Sviland L. Quantification of regional matrix nail production. Br J
Dermatol 1996; 134:1083.
122.Fleckman P.
Chapter 3: Structure and function of the nail unit. In: Nails: Diagnosis,
Therapy, and Surgery, Scher RK, Daniel CR III (Eds), Elsevier Saunders, China
2005. p.13.
123.Haneke E.
Chapter 1: Surgical anatomy of the nail apparatus. In: Nail Surgery, Richert B,
Di Chiacchio N, Haneke E (Eds), Informa Healthcare, New York 2011. p.1.
124.Haneke E.
Operative Therapie akraler und subungualer Melanome. In: Operative und
onkologische Dermatologie. Forschritte der operative und onkologischen
Dermatologie 15, Rompel R, Petres J (Eds), Springer, Berlin 1999. p.210.





























































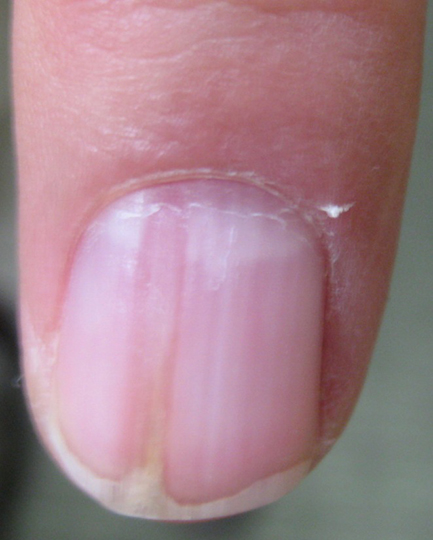
























































.jpg)