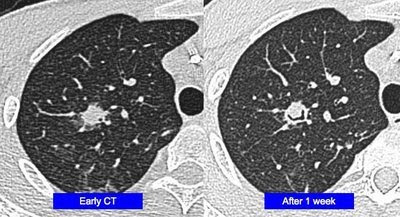
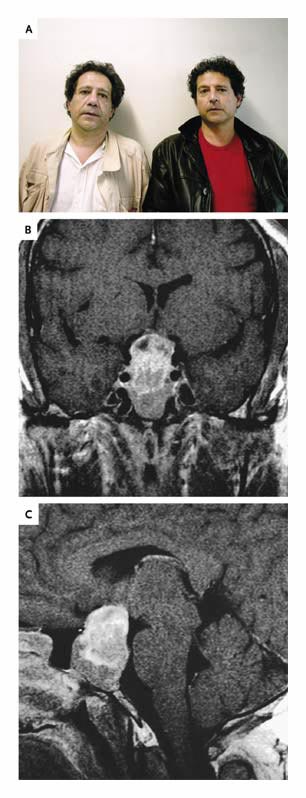
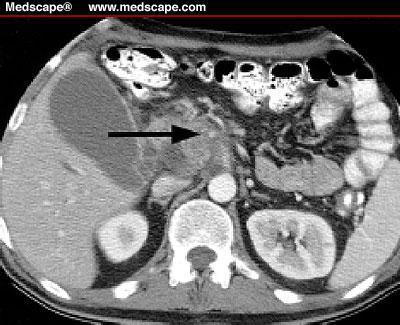
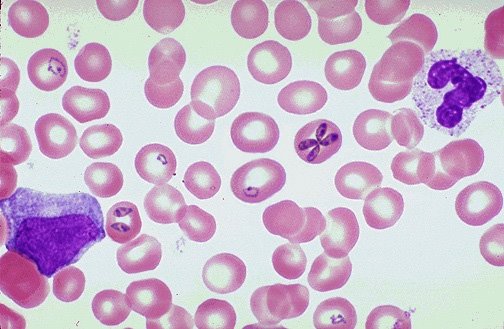
 Clickear sobre la imagen para ampliar
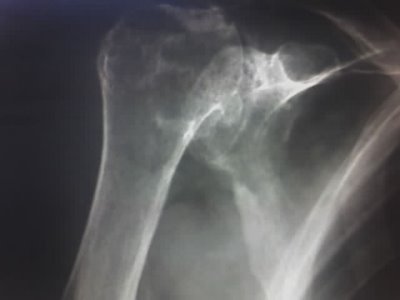
Clickear sobre la imagen para ampliarPaciente de 76 años de edad, sexo femenino, que consulta por dolor de hombro. Antecedentes: HTA en tto con enalapril 10 mg/día. Sin otros antecedentes de importancia.Consulta por dolor de carácter inflamatorio localizado en hombro derecho, de aprox. 9 meses de evolución, de comienzo insidioso, acompañado por disminución de la movilidad.A la inspección el hombro
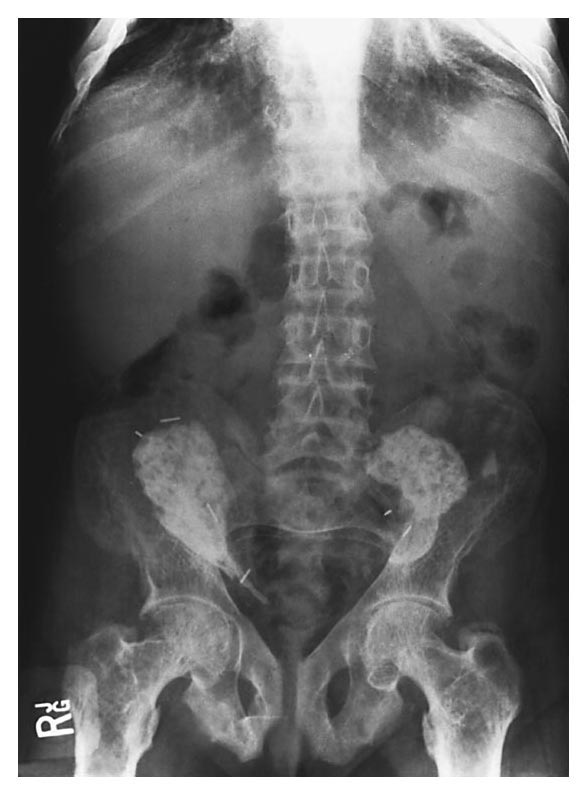
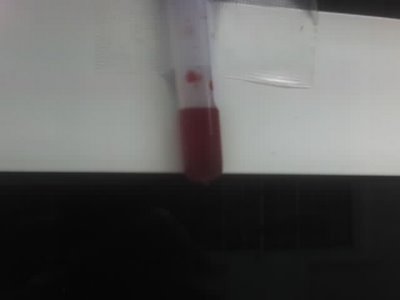 se notaba tumefacto, se palpaba líquido en la articulación, con leve dolor a la palpación del manguito rotador. La movilidad activa y pasiva se encontraban francamente disminuídas, sobre todo la abeducción y la rotación externa.En la rx de hombro se observaba al mismo subluxado, con erosiones en la cabeza humeral, con marcados signos artrósicos. En el laboratorio, ERS normal, FAL levemente aumentada.Blancos normales.Dado la edad de la paciente y los hallazgos clínicos y de imágenes, procedí a realizar artrocentesis que dió salida a líquido sinovial hemorrágico, con lo cual se arribó a un diagnóstico clínico
se notaba tumefacto, se palpaba líquido en la articulación, con leve dolor a la palpación del manguito rotador. La movilidad activa y pasiva se encontraban francamente disminuídas, sobre todo la abeducción y la rotación externa.En la rx de hombro se observaba al mismo subluxado, con erosiones en la cabeza humeral, con marcados signos artrósicos. En el laboratorio, ERS normal, FAL levemente aumentada.Blancos normales.Dado la edad de la paciente y los hallazgos clínicos y de imágenes, procedí a realizar artrocentesis que dió salida a líquido sinovial hemorrágico, con lo cual se arribó a un diagnóstico clínicoCual es el diagnóstico?
Diagnóstico: Hombro de Milwaukee (hombro hemorrágico senil)
Descripción:Esta patología es una artritis por cristales de hidroxiapatita, que se observa en ancianos, con predominio del sexo femenino. Aparentemente los cristales estimularían la producción de prostaglandina E2, estromelisina y colagenasa que inducirían la condrolisis y la lesión del aparato tendinoso que se ven en estos pacientes (como el caso que nos ocupa).El compromiso simétrico se observa en el 60% de los pacientes. El comienzo puede ser insidioso. El dolor no siempre está presente, puede aparecer con los movimientos o ser nocturno. La movilidad está limitada, con crepitación e inestabilidad articular.El diagnóstico se establece por la aspiración de líquido hemorrágico e identificación de cristales de hidroxiapatita mediante tinción con rojo de Alizarina. Puede hallarse cristales de pirofosfato de Ca en el 50% de los casos acompañando a los de hidroxiapatita.En la RX se observa extenso daño en ambas superficies articulares, con artrosis secundaria.El tto es sintomático e incluyen AINES, inyección de corticoides, plan de ejercicios, fisioterapia y aspiración articular. En casos avanzados, el tratamiento es quirúrgico.
Presentó:
Dr. Gustavo Rabazzano.Especialista en Reumatología.